Что делать когда склеил пальцы суперклеем
Добавил пользователь Cypher Обновлено: 04.10.2024
Дерматозы наиболее часто проявляются на открытых участках кожи как на наиболее подверженных влиянию внешних факторов. [1] Это относится и к коже рук. Такие симптомы, как зуд, покраснение, шелушение, различные пятна и другие элементы сыпи поражают преимущественно предплечья, кисти и пальцы.
Одним из механизмов развития дерматита на пальцах или кистях рук является непосредственный контакт с веществом, на который иммунная система организма не способна адекватно реагировать. Аллергия на коже представляет собой классическую замедленную реакцию гиперчувствительности в ответ на однократное или систематическое взаимодействие с патогеном.
Дерматологические кожные заболевания широко распространены, особенно среди взрослых трудоспособного возраста. [2] Для некоторых больных аллергия на руках может быть непродолжительной проблемой: очень часто симптомы проходят самостоятельно. Другие же пациенты очень долго борются с заболеванием и осложнениями, которые могут быть вызваны вторичной инфекцией. В таком случае аллергия рук проявляется еще более агрессивно, высыпания становятся более распространенными и нестерпимо зудят.
Виды аллергии на руках
Под аллергией рук подразумевают группу кожных заболеваний, 20 % которых составляют аллергодерматозы. [4] Этот вид кожных патологий проявляется в разном возрасте, поражает преимущественно людей старшего возраста, но может начаться и в детстве как знак предрасположенности к дерматиту. Проявления аллергии на руках характерны для:
- атопического дерматита (нейродермита);
- крапивницы;
- контактного дерматита;
- экземы.
Каждое из заболеваний выглядит по-разному. Также они отличаются по длительности течения, склонности к обострениям и рецидивам. Как правило, кожные проявления атопического дерматита и экземы сохраняются достаточно долго, в то время как крапивница и контактный дерматит протекают остро. [4] Если не избавиться от внешних факторов, спровоцировавших аллергию, болезни будут повторяться и в конечном итоге станут хроническими.
Высыпания на руках: наиболее распространенные заболевания
Для того чтобы правильно подобрать лечение, важно отличить один вид аллергодерматоза от другого. Поэтому рассмотрим симптомы кожных заболеваний более подробно:
- При атопическом дерматите (нейродерматите) сыпь нередко возникает на коже пальцев и кистей. Для острого периода болезни характерны сильный зуд, покраснение и отечность кожи. Зудящие пятна могут быть разных форм и размеров. Без должного лечения на месте высыпаний могут образовываться корочки. При хронической форме наблюдаются такие симптомы, как сухость кожи и шелушение. [3]
- Крапивница разделятся на несколько видов: иммунологическую, физическую, медикаментозную и идиопатическую. В основе развития первых двух лежит реакция организма на внешние раздражители, среди которых пищевые и бытовые аллергены, а также высокие или низкие температуры, солнечные лучи и другие факторы. Прием некоторых лекарственных препаратов может спровоцировать медикаментозную крапивницу. Идиопатической называют сыпь, причины появления которой не удалось установить. [4] Все виды крапивницы проявляются более-менее одинаково: покраснением, отечностью кожи и появлением зудящих волдырей.
- Контактный дерматит часто поражает кожу на пальцах, особенно при соприкосновении с вредными веществами, такими как резиновые и металлические изделия, бытовая химия, косметика и парфюмерия, местные лекарственные препараты, некоторые растения и насекомые. [5] Заболевание может протекать как в острой, так и в хронической форме. Для острого течения характерны покраснение кожных покровов и появление зудящих пузырьков. Хроническая форма сопровождается сухостью и шелушением кожи, усилением кожного рисунка.
- Экзема представляет собой острое и хроническое воспалительное заболевание, поражающее как верхние, так и нижние конечности. Может также задевать различные участки туловища. Как правило, высыпания при экземе симметричные, сопровождаются покраснением и ограниченным отеком кожи. На пораженных поверхностях нередко появляются мелкие пузырьки, заполненные прозрачной жидкостью. [6]
Причины аллергических реакций на руках
Основным запускающим фактором для развития аллергодерматозов является однократный или регулярный контакт с патогеном. В таком случае лечение направлено на полное исключение аллергена, к которому организм проявляет повышенную чувствительность. Определить его достаточно сложно, но среди наиболее частых причин гиперчувствительности выделяют антигены растений, животных, грибов, насекомых, пищевые продукты, химические соединения и лекарства.
Также аллергические реакции на пальцах и других частях верхних конечностей возникают вследствие:
- Заболеваний ЖКТ. Такие болезни, как дискинезия желчевыводящих путей, хронический гастрит и нарушения функций поджелудочной железы могут спровоцировать развитие аллергического дерматита и способствовать его переходу в хроническую форму. [3]
- Нарушение барьерной функции кожи под воздействием механических, химических и инфекционных агентов. Нарушенный эпидермальный барьер способствует проникновению аллергенов через кожу, развитию инфицирования, обусловливает легкое раздражение кожи. [7]
- Неблагоприятной экологической обстановки. Высокий уровень загрязнения окружающей среды приводит к повышенной предрасположенности населения к аллергодерматозам. [8]
- Генетически обусловленных факторов. Если оба родителя склонны к аллергическим заболеваниям, вероятность развития нейродерматита и других аллергодерматозов у ребенка составляет 70 %. [9]
Особенности лечения
Лечение кожных заболеваний аллергической природы требует комплексного подхода. Прежде всего, терапия должна быть направлена на абсолютное исключение вредных патогенов, а также на улучшение симптоматики. Зуд, отек и покраснения доставляют пациентам сильный дискомфорт как физиологический, так и эмоциональный. Зудящие пятна мешают спать и полноценно работать. К тому же пораженные участки нарушают эстетику кожи, поэтому пациенты часто скрывают их под одеждой, что может только усугубить ситуацию. Кроме того, аллергические реакции на коже нельзя мочить, поэтому больные лишены возможности принимать ванную, посещать бассейн или сауну.
Чтобы устранить сыпь на руках, необходимо использовать наружные средства местного применения в виде мазей или кремов. В лечении аллергодерматозов хорошо проявили себя препараты на основе топических глюкокортикостероидов. [10] Подобные средства имеют широкие возможности применения, так как оказывают сразу несколько воздействий на воспалительный очаг:
- противовоспалительный эффект;
- противоаллергическое действие;
- сосудосуживающие свойства;
- противозудный эффект.
Одними из представителей местных глюкокортикостероидов, назначаемых при лечении аллергодерматозов, являются препараты "Акридерм ГК".
Препараты "Акридерм ГК" при аллергии на руках
В зависимости от формы заболевания и тяжести течения используется как мазь, так и крем "Акридерм ГК". Они обладают схожим составом; главное отличие заключается в том, что крем имеет более мягкую текстуру, поэтому быстрее впитывается кожей. Его целесообразнее использовать для лечения острых и подострых состояний, а также для мокнущих и тонких участков кожи. В свою очередь, мазь дольше остается на коже и обладает высокой проникающей способностью, поэтому подходит для хронических воспалений, сопровождающихся выраженной сухостью и шелушением. [10]
При нанесении "Акридерм ГК" на поврежденную кожу препараты смягчают и охлаждают пораженный участок, снимая зуд и покраснения. Активные вещества не только улучшают симптомы, но и помогает устранять патогенные микроорганизмы. Благодаря комбинированному составу, включающему несколько активных веществ и вспомогательные компоненты, лечение приносит ощутимый и продолжительный эффект. [11]
Стоит ли беспокоиться, если кисти рук или пальцы немеют после физических нагрузок или в этой области появляется дискомфорт? Причинами тому могут быть самые разнообразные факторы, особенно если учитывать, что кисть имеет сложное анатомические строение и каждый из ее элементов может "выходить из строя". Одной из проблем может быть сужение запястного канала, в котором проходят основные сосуды и нервы, отвечающие за нормальную работу кисти и пальцев.
При синдроме запястного канала отмечается поражение срединного нерва, который проходит в этом анатомическом образовании. Данный нерв отвечает за чувствительность и работу пальцев кисти (особенно первых трех). Заболевание характеризуется уменьшением объема канала вследствие какого-либо патологического процесса, сдавлением срединного нерва и нарушением его кровоснабжения, что и приводит к развитию специфических симптомов. Болезнь характеризуется медленным и постепенным течением.
Зачастую пациенты не придают внимания первым признакам и не обращаются за медицинской помощью. В тот момент, когда синдром запястного канала становится выраженным, ограничивает движения и приводит к развитию осложнений, эффективное лечение провести уже очень сложно. Врачу приходится применять сложные хирургические операции, которые требуют длительной реабилитации и не всегда позволяют полностью восстановить функции кисти. Чтобы избежать таких последствий, необходимо своевременно обращаться за квалифицированной медицинской помощью при первых симптомах болезни.
Почему развивается синдром запястного канала
Как уже было отмечено, главная причина развития заболевания – это сужение запястного канала. Этот патологический процесс может быть следствием других заболеваний и состояний, среди которых отмечаются:
- Воспалительные поражения запястья. К ним относятся артриты, синовиты, ревматоидный артрит, остеоартроз, тендовагинит, подагра и др.
- Травмы запястья. В результате ушибов, вывихов, переломов запястный канал может сужаться не только за счет смещения костей, но также и за счет отека тканей.
- Профессиональная деятельность. Повышенная травматизация запястья отмечается у плотников, виолончелистов, пианистов и других людей, работа которых связана с длительным сгибанием и разгибанием кисти. Кроме того, повышенный риск развития синдрома запястного канала отмечается у людей, которые длительно работают на компьютере, а именно – печатают на клавиатуре.
- Другие причины, которые связаны с отеком тканей. Это может быть длительный прием оральных контрацептивов, эндокринные заболевания, патология почек, беременность и др.
- Акромегалия. При этом нейроэндокринном заболевании отмечается избыточный рост костей, за счет чего кисти становятся диспропорциональными. Синдром запястного канала является одним из наиболее частых признаков акромегалии.
Заболевание может развиваться и у абсолютно здоровых людей, у которых запястный канал является узким с рождения. По этой же причине синдром запястного канала чаще всего выявляется у женщин, так как у них он более узкий от природы.
Как проявляется синдром запястного канала
Основными симптомами заболевания является онемение, а также боль в области кисти и пальцев рук. При начальных формах эти проявления выражены незначительно, но по мере увеличения сужения запястного канала они постепенно усиливаются. Боль может распространяться по ходу срединного нерва в предплечье или пальцы. Для нее характерно усиление в ночное время. При этом боль сильнее выражена на той конечности, которая более активна. Болезненные ощущения могут уменьшаться при растирании рук, опускании их вниз или встряхивании.
Если своевременно не проводить лечение синдрома запястного канала, то в клинической картине появляются более серьезные симптомы, которые связаны с двигательными нарушениями. У пациента может нарушаться функция большого пальца, что затрудняет выполнение простейших бытовых действий (держать книгу или мобильный телефон одной рукой, управлять автомобилем, писать). Также отмечается снижение точности и координации движений, появляются жалобы на похолодание или чувство жара в области кисти, кожа в области поражения может иметь бледный или красноватый оттенок.
Методы диагностики и лечения синдрома запястного канала
Обследование начинается с осмотра и консультации невролога. Специалист может выявить снижение мышечной силы, оценить рефлексы, определить область нарушения или выпадения чувствительности, также применяются дополнительные тесты и функциональные пробы, которые помогут подтвердить диагноз. Синдром запястного канала может быть похож на другие неврологические заболевания, поэтому, чтобы отличить одну болезнь от другой, может потребоваться более углубленное обследование, в которое могут входить следующие методы:
- электромиография;
- рентген лучезапястного сустава;
- в отдельных случаях возможно проведение МРТ лучезапястного сустава;
- анализы крови на выявление общего воспаления, ревматоидного фактора, дефицита важных микроэлементов для проведения импульса по нервам.
Эффективное лечение подразумевает устранение причин, которые привели к сужению запястного канала. Для этого могут назначаться различные методы – противовоспалительные препараты, физиотерапия, введение обезболивающих препаратов непосредственно в запястный канал (блокада).
При неэффективности консервативной терапии назначается операция, суть которой заключается в рассечении связки запястного канала, за счет чего появляется дополнительное пространство в запястье. Такое вмешательство может проводиться открытым способом, либо с применением эндоскопических инструментов. После операции необходимо пройти реабилитацию, продолжительность которой составляет несколько месяцев.
Материал подготовил
специалист медицинского центра "УРО-ПРО"
Мурашова Оксана Викторовна,
врач УЗИ, невролог, первая категория,
стаж 10 лет

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
- Травмы височно-нижнечелюстного сустава
- Опухоли (доброкачественные и злокачественные) головного мозга и области лица
- Аномалии развития черепа
- Травмы черепа – родовая, перелом, основания, повреждение лица или челюсти
- Полиомиелит
- Туберкулез легких
- Отит
- Синусит
- Хронический кариес
- Воспаление после удаления или лечения зубов
- Гипертония
- ВИЧ и СПИД
- Отравление
- Воспаление среднего уха
- Сильное переохлаждение головы
- Изменение гормонального фона у женщин
- Воспаление десны
- Синдром Рамзи Ханта
- Инсульт
- Паралич Белла
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
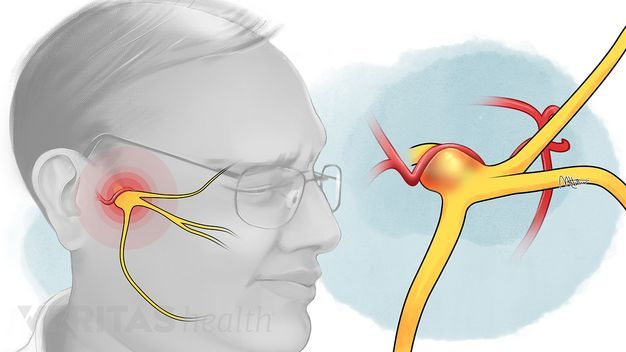
Симптомы воспаления тройничного нерва
К главным симптомам невралгии лицевого нерва специалисты относят кратковременную, но острую и интенсивную боль в разных отделах головы. Стреляющие приступы распространяются по всей поверхности лица - губам, глазам, носу, верхней и нижней челюсти, деснам и языку.
Также пациенты сообщают о следующих симптомах:
- Привкус металла в ротовой полости
- Мышечная слабость
- За 2-3 дня до поражения мимики возникает боль за внешним ухом, распространяющиеся на лицо, затылочную часть и глаза
- Асимметрия лица
- Невозможность закрыть глаз с больной стороны
- Опущенный уголок рта
- Сухость во рту
- Неразборчивая речь
- Сходящее косоглазие
- Неконтролируемое слезоотделение
- Нарушение работы вкусовых рецепторов
- Усиленное слюнотечение
- Спазмы лицевых мышц
- Повышенная или пониженная чувствительность лица
- Повышение температуры
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.

Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
- Ультразвук
- Лазерное облучение крови
- Электрофорез лекарств
- Микроволновая терапия
- Воздействие электричеством ультравысокой частоты
- Озокеритолечение
- Миоэлектростимуляция
- Дарсонвализация
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
- Маски из глины или парафина
- Иглоукалывание
- Рефлексотерапия
- Уколы для устранения мышечных нарушений
- Лечебные ванные
- Тейпирование – натяжение лица при помощи лейкопластырей
- Иммуносорбация – очистка крови от антигенов и антител
- Биоуправление – тренировка мышц лица
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Гимнастика при воспалении тройничного нерва:
- Закрыть глаза
- Поднять брови вверх
- Нахмуриться
- Прищуриться
- Улыбнуться с закрытым ртом
- Улыбнуться с открытым ртом
- Надуть щеки
- Втянуть их обратно
- Посвистеть
- Расширить ноздри
- Свернуть губы трубочкой
- Поднять верхнюю губу и вернуться в исходное положение
- Опустить нижнюю губу и вернуться в исходное положение
- Набрать в рот воды
- Прополоскать ротовую полость
- Закрыть рот
- Водить кончиком языка по деснам
- Двигать языком вправо и влево
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
- Избегать сквозняка и переохлаждения
- Держать голову в тепле в холодное время года
- Следить за давлением
- Своевременное лечение инфекционных и бактериальных заболеваний
- Проходить плановый осмотр у онколога
- Избегать травм черепа и головы
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тромбоцитопения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Тромбоциты – клетки крови, имеющие форму пластинки, которые участвуют в процессах свертывания крови. Их основная функция – закрытие раны при кровотечении путем образования тромба, или сгустка крови. Тромбообразование является естественным процессом защиты от массивной кровопотери при любых травмах. Дефицит тромбоцитов в крови называется тромбоцитопенией. Данное состояние достаточно часто протекает бессимптомно, однако может являться опасным для жизни при значительном уменьшении числа тромбоцитов крови.
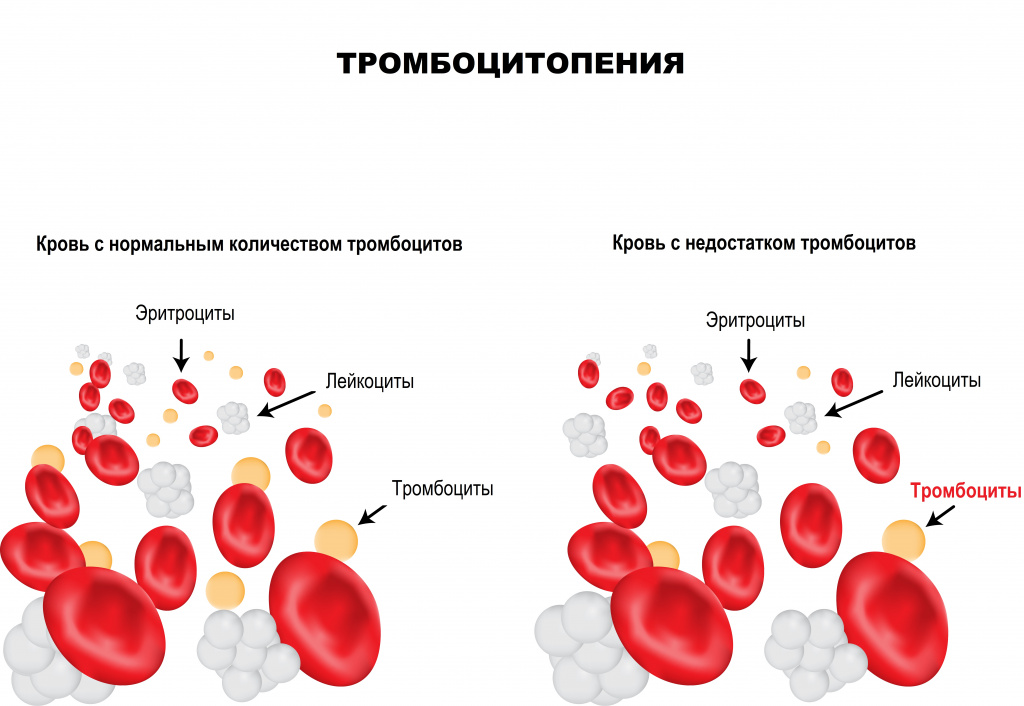
Помимо остановки кровотечения (гемостаза), тромбоциты выполняют ряд важных функций в организме человека: выделение веществ, суживающих сосуды при кровотечении; стимуляция восстановления тканей при любой травме; регулирование процессов местного воспаления и иммунитета.
Эти функции активизируются при любом повреждении эндотелия (внутреннего слоя, покрывающего стенки сосудов). Недостаток тромбоцитов приводит к нарушению системы свертывания крови и, как результат, повышенной кровоточивости, гематомам (синякам) и темно-красной сыпи на коже и слизистых (при надавливании такая сыпь не исчезает).
Продолжительная кровоточивость десен, большой объем кровотечений из маленьких ран и при менструациях – тревожный сигнал, говорящий о возможной проблеме системы свертывания крови.
Разновидности тромбоцитопении
Под тромбоцитопенией понимают уменьшение количества тромбоцитов в периферической крови ниже 150 тыс./мкл. Среди всех тромбоцитопений выделяют следующие состояния:
- Тромбоцитопения разведения – возникает при массивных кровотечениях и восполнении объема циркулирующей крови растворами.
- Тромбоцитопения распределения – часто возникает при избыточной патологической утилизации тромбоцитов в увеличенной селезенке.
- Продуктивная тромбоцитопения – возникает при нарушении функции костного мозга в результате различных заболеваниях или лучевой терапии.
- Тромбоцитопения потребления – возникает при ДВС-синдроме (диссеминированном внутрисосудистом свертывании крови – патологическом состоянии, когда образуются тромбы в кровеносном русле многих органов) или при постоянном аутоиммунном повреждении эндотелия сосудов. Происходит патологическая активация тромбоцитов и их быстрое расходование (потребление) организмом.
- Псевдотромбоцитопения – возникает при нарушении техники проведения анализа с развитием агрегации тромбоцитов.
Одной из частых причин тромбоцитопении является избыточное потребление тромбоцитов в организме, например, при ДВС-синдроме.
Иммунная форма тромбоцитопении считается самой частой иммунной патологией крови. Развивается быстро, с подъемом температуры тела и появлением обильной сыпи на коже нижних конечностей, ягодиц, вокруг крупных суставов, иногда достигая лица. Сыпь представляет собой мелкие кровоизлияния в кожу, часто сопровождается болью в суставах, отеками и нарушением движения в пораженных суставах. Иногда проявляется схваткообразной болью в животе, тошнотой, рвотой и жидким стулом. Описаны случаи появления крови в моче.
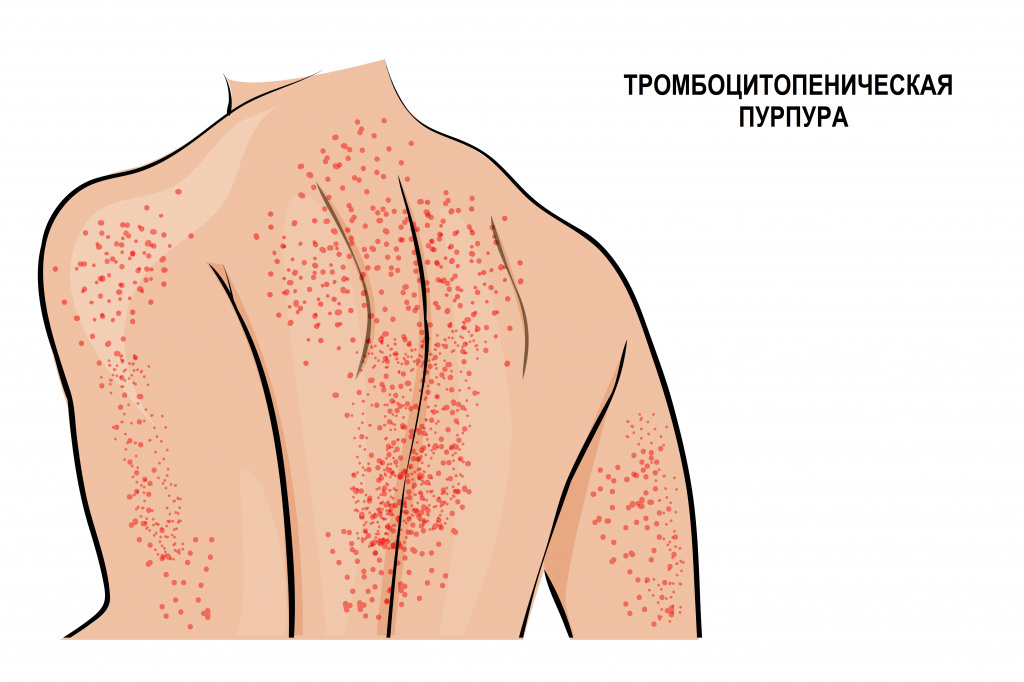
Аутоиммунная тромбоцитопения (идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа) вызвана уменьшением продолжительности жизни тромбоцитов из-за воздействия антитромбоцитарных аутоантител. Такая тромбоцитопения может протекать волнообразно – с чередованием периодов обострения и ремиссии. Нередко заболевание дает о себе знать на фоне инфекционных заболеваний: гриппа, вируса иммунодефицита человека (ВИЧ), вируса Эпштейна–Барр (ВЭБ), парвовируса В19, цитомегаловирусной инфекции (ЦМВ), вирусных гепатитов В и С.
Среди продуктивных тромбоцитопений особое место занимают апластические анемии, опухолевые процессы в костном мозге, лучевые поражения.
Для всех перечисленных состояний характерно резкое снижение гемопоэтической (кроветворной) функции костного мозга за счет тех или иных структурных изменений.
Апластическая анемия характеризуется уменьшением продукции всех трех ростков кроветворения: эритроцитов, лейкоцитов и тромбоцитов. Каждый росток отвечает за определенные функции в организме, и уменьшение производимых клеток приводит к появлению соответствующих симптомов. Уменьшение тромбоцитов ведет к повышенной кровоточивости, снижение количества эритроцитов говорит о признаках анемии (бледность, утомляемость, ломкость волос, боль за грудиной), а уменьшение лейкоцитов ведет к инфекционным осложнениям в виде рецидивирующих ангин, пневмоний и др. В некоторых случаях костный мозг замещается жировой тканью, что также нарушает образование клеток крови.
При В12- и фолиеводефицитной анемиях происходит нарушение созревания будущих тромбоцитов, они погибают еще до стадии созревания. Заболевание проявляется бледностью кожи, учащенным сердцебиением, одышкой. При выраженном дефиците витамина В12 возможны нарушение чувствительности, парезы и параличи.
Различные виды лейкозов приводят к появлению опухолевых клеток, которые делятся с огромной скоростью и вскоре замещают собой костный мозг. При этом нарушается функция всех трех ростков кроветворения. В костном мозге и крови появляются незрелые клетки, неспособные выполнять свою функцию.
Медикаментозная тромбоцитопения может развиться в результате приема некоторых лекарственных препаратов, например, цитостатиков, которые угнетают образование тромбоцитов в костном мозге.
Заболевания, сопровождающиеся увеличением размера селезенки (спленомегалией), способны привести к повышенному разрушению тромбоцитов, или гиперспленизму (увеличению утилизации тромбоцитов селезенкой). Помимо тромбоцитов также разрушаются эритроциты, что ведет к развитию не только тромбоцитопенического состояния, но и к гемолитической анемии.
К таким заболеваниям относят цирроз печени, в том числе алкогольной этиологии, хроническую сердечную недостаточность, лимфопролиферативные заболевания.
Диагностика и обследования при тромбоцитопении
При выявлении признаков тромбоцитопении врач назначит комплекс лабораторно-инструментальных методов исследования:
-
клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Читайте также:

