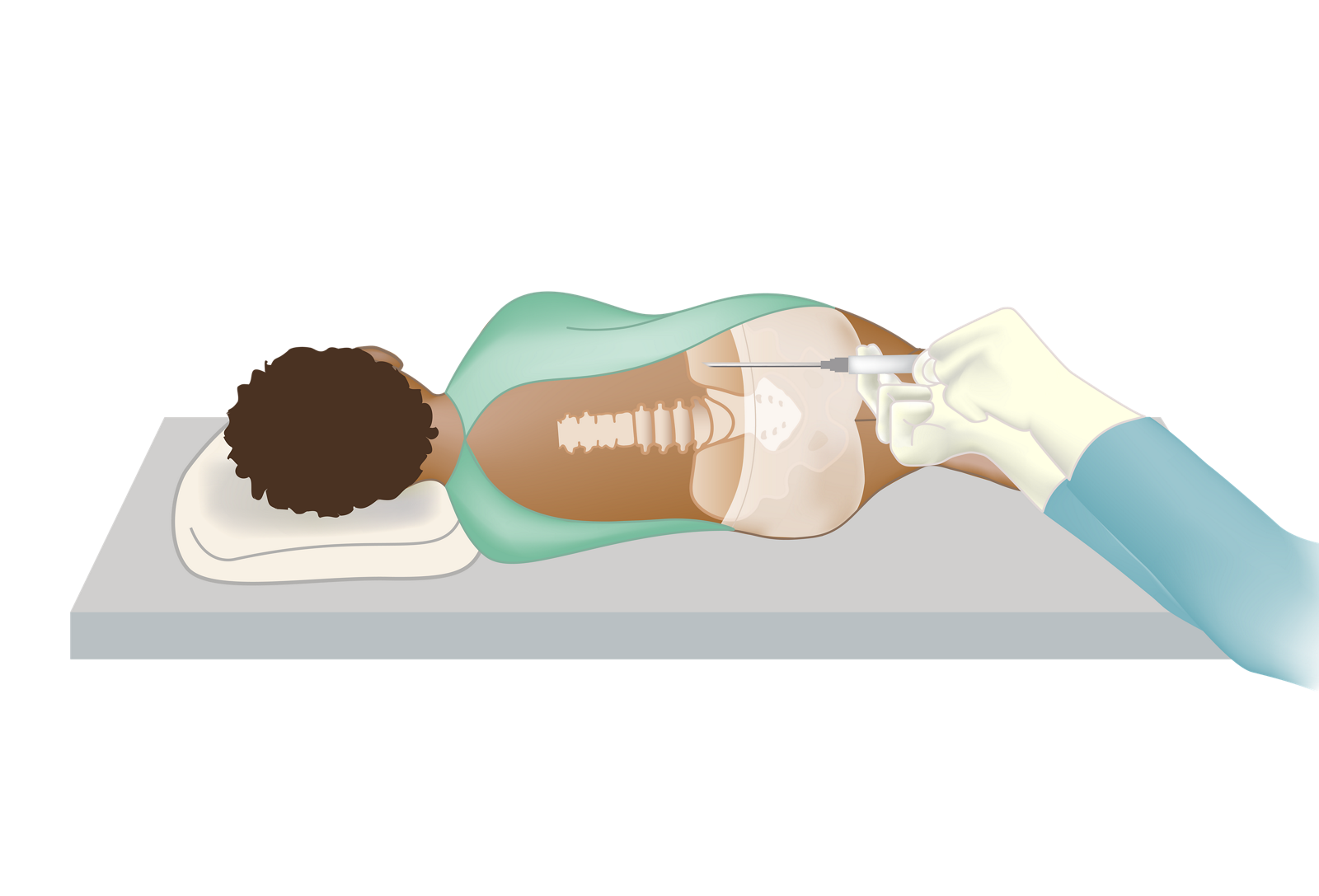
Как сделать пункцию
Обновлено: 04.07.2024

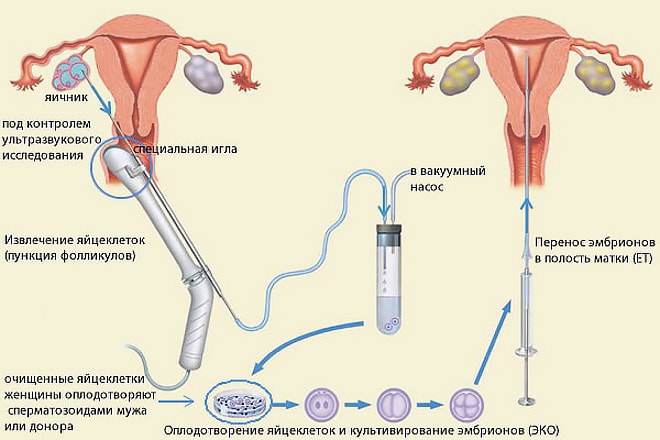
Для проведения оплодотворения вне тела матери по программе ЭКО необходимо получить материал – зрелую яйцеклетку. Для этого в медучреждении выполняется пункция яичников. Это второй этап ЭКО, проводимый после тщательной подготовки женщины, включающий в себя специальное обследование. Пункция проводится методом прокола и отсасывания жидкости, находящейся внутри фолликула, вместе с которой забирается яйцеклетка.
При пункции яичников длинной иглой под контролем УЗИ прокалывается стенка влагалища. Таким образом, игла добирается до яичника, прокалывает фолликул и извлекает его содержимое. Для визуального контроля используется трансвагинальная головка аппарата ультразвукового исследования. Вся процедура получения яйцеклеток занимает около двадцати минут. Она проводится под общей анестезией. В отдельных случаях используют местную анестезию, например, если есть противопоказание для общего наркоза.
Показания и противопоказания
Процедура пункции яичников назначается пациенткам, лечение бесплодия которых проводится с помощью экстракорпорального оплодотворения. Существует еще целых ряд несвязанных с ЭКО случаев, когда пункция нужна. Однако в рамках этой статьи они не будут рассмотрены как интересующие. Одним из условий получения яйцеклеток методом пункции является отсутствие противопоказаний этой процедуры.
Пункция яичников – это миниоперация, проводимая в операционной комнате с анестезиологическим и прочим оборудованием. Противопоказанием может быть недопустимость общего наркоза, аллергические реакции на используемые препараты, чрезмерное кистозное образование кисты яичника, заболевания, препятствующие проведению операции.
Подготовка к пункции
Получение яйцеклеток может производиться как для непосредственного оплодотворения, так и для забора генетического материала для криохранения. Размороженные яйцеклетки также используются для ЭКО. Вероятность успеха в этой программе повышается, если в оплодотворении участвует сразу несколько яйцеклеток.
Во время нормального менструального цикла в яичниках женщины созревает одна яйцеклетка. Чтобы одновременно получить сразу несколько ооцитов предварительно проводят гормональную симуляцию суперовуляции. Количество ооцитов, получаемых путем пункции, зависит от индивидуальных показаний пациентки, а также от избранного врачом протокола ЭКО. Репродуктивные способности женщин различаются. Они зависят от возраста, состояния здоровья, наследственных факторов. По-разному реагируют на женщин и гормональные инъекции. У некоторых одновременное созревание достаточного количества яйцеклеток не происходит.
Гормональные инъекции назначаются врачом. Используется комплекс препаратов, дозировка которых и режим введения описывается схемой стимуляции. Для каждой пациентки подбирается индивидуальная схема, предполагающая список препаратов и периоды их введения. При составлении схемы учитывается:
- возраст женщины,
- ее репродуктивные особенности и ресурсы,
- диагностированные причины бесплодия.
Период стимулирования суперовуляции длится от одной до трех недель. В некоторых случаях инъекции могут быть заменены на пероральные средства (таблетки).
Пункция яичников возможна до момента наступления естественной овуляции. Пик роста фолликулов оценивается при помощи УЗИ. Процедуру извлечения яйцеклеток (пункцию) назначают, когда доминантный фолликул достигает размера 16-20 миллиметров. Слишком большие фолликулы зачастую становятся кистами, но это не становится противопоказанием для пункции. Процедура получения яйцеклетки в таком случае остается стандартной. При пункции кисты снижается вероятность получения полноценной здоровой яйцеклетки. Но процент успешных пункций все же велик.
Врач-репродуктолог определяет время проведения пункции. Очень важно, особенно в случае кистозных фолликулов, определить его максимально точно. Для этого нужно периодически проводит ультразвуковое исследование и следить за ростом фолликулов, их реакцией на используемые гормональные препараты. Сравнивая результаты с прошлыми сканограммами, врач также определяет количество увеличивающихся в размере фолликулов. Перед пункцией пациентки проходят комплексное и специальное медицинское обследование, включающее в себя анализы крови, УЗИ, электрокардиограмму, осмотр терапевта. В обязательном порядке сдается анализ флоры влагалища и цервикального канала, мазок на исследование заболеваний передающихся половым путем.
За 3-4 дня до процедуры исключаются половые акты, посещение сауны, прием всех видов алкогольных напитков.
За 1-2 дня до назначения пункции пациентке нужно отказаться от продуктов, способствующих газообразованию в кишечнике. В основном это продукты с высоким содержанием клетчатки, а также сладости. За три-четыре часа перед процедурой отменяется питье воды и любых жидкостей.
Как происходит операция
Общая анестезия, используемая при пункции фолликулов, гарантирует отсутствие каких-либо ощущений. Правильнее, если пациентка будет воспринимать эту операцию, не как хирургическую, а как кратковременную манипуляцию, чем она собственно и является. Никаких разрезов и швов после нее не остается. Общий наркоз в данном случае необходим для отключения двигательных и рефлекторных функций пациентки, которые могут помешать точности попадания иглой в ооцит. Для пациенток процедура выглядит как погружение в анестезию и выход из нее. Сама операция длится 10-20 минут, во время которых врач вводит трансвагинальную пару (головку аппарата УЗИ и иглу-манипулятор), производит прокол и извлечение содержимого фолликулов.
В стандартной практике врачи пытаются получить сразу много яйцеклеток, которые могут быть оплодотворены и заморожены уже на стадии эмбриона. Наличие нескольких оплодотворенных яйцеклеток многократно увеличивает успех ЭКО, поскольку не каждая трансплантация заканчивается беременностью. Если понадобятся повторные попытки, то используются ранее замороженные эмбрионы и повторная пункция не нужна.
Послеоперационный период и восстановление

Женщинам, которым предстоит процедура отбора ооцитов, не стоит беспокоиться. Не стоит бояться и болевых ощущений, поскольку максимум, что ощущается, – это введение анестезиологом катетера в вену. Выход из состояния наркоза происходит несколько часов, которых пациентка проводит в клинике. На этом этапе ощущается рассеянное внимание, слабость, легкое головокружение. Эти расстройства быстро проходят, поэтому пациентка обычно отправляется домой. Рекомендуется сопровождение родственников или близких, поскольку в крови еще присутствуют препараты наркоза, а под их воздействием запрещается управление автомобилем.
Манипуляции при получении яйцеклеток малотравматичны, поэтому серьезных болевых ощущений в послеоперационный период чаще всего нет. Могут быть тянущие боли при движении, небольшие следы крови на белье. Лечащий врач может назначить обезболивающие и противовоспалительные препараты в первое время.
Осложнения после пункции встречаются очень редко. Но все же, если пациентка ощущает сильные боли внизу живота, вестибулярные расстройства, чрезмерную слабость, – необходимо срочно обратиться к врачу. Чаще всего это симптомы внутреннего кровотечения. Соблюдение всех правил проведения данной процедуры сводят вероятность такого осложнении к очень низкой.
После пункции в течение первых нескольких дней у пациенток возможна гиперстимуляция яичников. Этот синдром сопровождается тошнотой, болевой чувствительностью внизу живота, вздутием. В отдельных случаях организм реагирует рвотой, задержками мочеиспускания, запорами или диареей. О наличии таких симптомов необходимо сообщить врачу.
Первые сутки после операции пациентке рекомендуется провести лежа. Лучше всего поспать, не заниматься домашней работой, не поднимать ничего, нагибаться лишний раз.
Что делают с извлеченными яйцеклетками?
При помощи микроскопа в жидком содержании фолликулов находят яйцеклетки, отмывают и переносят в чашку Петри с подготовленной питательной средой. Помещенные в инкубатор, они будут ожидать скорого оплодотворения сперматозоидами. В зависимости от выбранного метода в дальнейшем производят оплодотворение invitro (в стекле) или ИКСИ (интроцитоплазмическая инъекция сперматозоидов). Эмбрионы культивируются в лабораторных условиях.
Культивация длится от двух до пяти дней, после чего один или пара эмбрионов трансплантируются в матку, а остальные (если они есть) подвергаются криоконсервации и могут быть использованы в дальнейшем. Это означает, что уже всего через несколько дней после пункции пациентке предстоит еще одна процедура – перенос эмбриона в матку.
Ответы на популярные вопросы
Можно ли есть или пить перед пункцией яичников?
Если пункция проводится под наркозом, то ни есть, ни пить в день пункции нельзя.
Аспирация и биопсия костного мозга — это исследования, выполняемые для изучения костного мозга пациента.
Биопсия – это метод забора клеток или тканей из организма, позволяющий получить образцы для исследования под микроскопом (гистологического и иммуногистохимического анализа). Биопсию выполняют наши онкологи по предварительной записи.
Костный мозг — это мягкий губчатый материал, находящийся в центре большинства костей нашего тела. Костный мозг производит клетки крови. Он создает кроветворные (гемопоэтические) клетки, от которых происходят остальные кровяные клетки. В результате их созревания образуются:
- Эритроциты (которые переносят кислород)
- Тромбоциты (которые отвечают за свертывание крови)
- Лейкоциты (которые борются с инфекцией)

Рис 1. Костный мозг — это мягкий губчатый материал, находящийся в центре большинства костей нашего тела и вырабатывающий кровяные клетки.
У детей с онкологическими заболеваниями аспирация и биопсия костного мозга могут выполняться для того, чтобы:
- Выявить, достаточно ли кровяных клеток производит костный мозг
- Диагностировать рак крови — детский лейкоз и лимфому
- Определить, распространился ли рак из других частей тела в костный мозг
- Проследить, реагирует ли костный мозг на лечение
- Диагностировать инфекции костного мозга
О процедуре
Существует 2 разных процедуры забора образца костного мозга: аспирация костного мозга и биопсия костного мозга. Вам могут назначить как 1 процедуру, так и обе. Большинству людей обычно назначают обе процедуры.
- Во время аспирациикостного мозга медицинский сотрудник введет вам в кость тонкую иглу и возьмет образец жидкости костного мозга.
- Во время биопсии костного мозга медицинский сотрудник введет вам в кость чуть более толстую иглу и возьмет небольшой образец костного мозга, а также кости, окружающей костный мозг.
Если вам назначили обе процедуры, аспирацию обычно делают первой. Обе процедуры вместе обычно занимают около 30 минут. Врач предоставит вам дополнительную информацию о процедурах, которые вам предстоит пройти.
Порядок проведения исследования костного мозга
В большинстве случаев аспирация и биопсия проводятся одновременно. Иногда пациенту проводят только аспирацию костного мозга.
Костный мозг включает жидкую часть и более твердую часть. Во время аспирации происходит взятие жидкости. Во время биопсии происходит взятие твердой части.
Подготовка к исследованию костного мозга
Многим детям дают седативные средства, так что во время процедуры они спят. Принимая седативные средства, пациенты должны соблюдать рекомендации по предоперационному голоданию. Если пациент не соблюдает данные правила, процедура переносится.
Если у ребенка не установлен центральный венозный катетер или порт-система, седативное средство будет введено внутривенно.
Аспирация костного мозга
Процедуру выполняет врач. Небольшой образец костного мозга извлекается с помощью тонкой полой иглы, прикрепленной к шприцу.
- Образец обычно берется из тазовой кости пациента.
- Во время процедуры врач может применять обезболивающие препараты (крем или инъекционный раствор).
- Пациент обычно находится в положении лежа на боку.
- Врач пальпирует нижнюю часть спины пациента, чтобы найти правильную точку для выполнения процедуры.
- Выбранная область обрабатывается антибактериальным средством. В этот момент появится ощущение холода. После этого спину могут прикрыть специальными полотенцами, оставляя открытым лишь небольшой участок кожи.
- Далее вводится игла, прикрепленная к шприцу. Если пациент находится в сознании, он почувствует сильное давление.
- Врач возьмет небольшое количество жидкого костного мозга (который выглядит как кровь) в шприц. Если пациент находится в сознании, он может на мгновение почувствовать острую боль.
- Часто может требоваться несколько образцов, и тогда врач использует несколько шприцев. Организм пациента быстро восстановит изъятое во время процедуры количество жидкости.
- Врач извлечет иглу, обработает участок кожи и наложит повязку.
Рис 2. Пациент обычно лежит на боку, и образец, как правило, берется из тазовой кости.

Рис 3. Небольшой образец костного мозга извлекается с помощью тонкой полой иглы, прикрепленной к шприцу.
Биопсия костного мозга
- В случае выполнения и аспирации, и биопсии, для каждой процедуры будет использоваться отдельная игла.
- Для проведения биопсии врач вводит иглу большего диаметра в ту же область, чтобы извлечь небольшой фрагмент костной ткани и содержащегося в ней костного мозга.
- Обычно биопсия проводится непосредственно до или сразу после аспирации.
Общее время проведения обеих процедур — приблизительно 30 минут.
После процедуры
После завершения процедуры вы сможете посидеть на процедурном столе несколько минут. После процедуры вы можете почувствовать:
- Легкое головокружение в течение нескольких минут. Это пройдет. Не вставайте, пока это ощущение не исчезнет.
- Онемение ноги или ступни с той стороны, с которой проводилась процедура. В случае появления онемения сообщите об этом вашему медицинскому сотруднику. Не пытайтесь встать самостоятельно. Обычно это проходит в течение нескольких минут.
- Болезненные ощущения в области забора костного мозга. Попросите у вашего медицинского сотрудника лекарство для снятия этого симптома.
Иглы для аспирации и биопсии костного мозга
БОСТИ Кейджи является синонимом технического совершенства, инноваций, качества и надежности.
Доктор БОСТИ рекомендует только высококачественные иглы KDL®.

Рис 4. Биопсийная игла KDL®
Характеристики
Биопсийные и аспирационные иглы Вы можете приобрести во всех филиалах БОСТИ Кейджи: в Бишкеке, Оше и Джалал-Абаде.
Нужна консультация? Позвоните специалисту БОСТИ прямо сейчас по номеру 0703 033 352.
Что показывает биопсия?
Все клетки организма имеют характерное строение, в зависимости от того, к какой ткани они принадлежат. При развитии злокачественной опухоли структура клеток нарушается, и эти изменения можно увидеть под микроскопом.
Врач, исследующий образцы ткани или клетки, полученные при помощи биопсии, может однозначно сказать, есть ли у пациента онкологическое заболевание. В то время как другие исследования позволяют заподозрить рак с разной степенью вероятности, биопсия помогает установить точный диагноз.
Можно ли обойтись без биопсии?

Виды и методы биопсии
Врач может получить биоптат, — образец ткани для исследования, — разными способами. В зависимости от этого выделяют несколько разновидностей биопсии:
- бритвенная;
- пункционная; ;
- инцизионная;
- эксцизионная.
Мазки-отпечатки, соскобы, бритвенная биопсия
Иногда для биопсии достаточно получить совсем немного клеток. Например, для раннего выявления рака шейки матки выполняют мазок-отпечаток со слизистой оболочки шейки матки. Полученного таким образом материала вполне хватает для выполнения лабораторного исследования.
Также можно сделать мазки-отпечатки выделений из соска при подозрении на рак молочной железы.
При бритвенной биопсии врач срезает с поверхности участка кожи слой определенной толщины при помощи острого инструмента. Остается кровоточащая поверхность, на которую накладывают давящую повязку.
Пункционная биопсия
Тонкоигольная биопсия
Этот вид пункционной биопсии применяется в случае, когда необходимо получить небольшое количество клеток. Врач вводит в подозрительный участок тонкую иглу и получает некоторое количество ткани.
Толстоигольная биопсия
Этот вид биопсии во многих случаях является оптимальным, так как он не требует разреза, и в то же время позволяет получить достаточно большое количество ткани. Толстоигольную биопсию часто применяют при подозрении на рак молочной железы, печени, простаты и ряд других опухолей.
Трепан-биопсия применяется для взятия образцов кожи, костного мозга. Врач использует специальный инструмент, напоминающий иглу, только толще, в виде полого цилиндра с острыми краями. Его погружают в нужное место, в итоге он заполняется столбиком ткани.
Аспирационная биопсия
При аспирационной биопсии ткань забирается с помощью вакуумного аспиратора — специального цилиндра, в котором создается отрицательное давление. Его подсоединяют к игле. Во время процедуры врач может получить сразу несколько фрагментов подозрительной ткани.
Аспирационная биопсия часто используется в гинекологической практике.
Биопсия под контролем сканирования
Иногда подозрительное образование практически невозможно прощупать через кожу из-за малых размеров, но можно обнаружить во время рентгенографии, ультразвукового исследования, МРТ. В этом случае биопсия проводится под контролем рентгеновского или иного изображения, которое помогает врачу направлять иглу и контролировать положение ее кончика.
Во время стереотаксической биопсии используют изображение, как минимум, в двух плоскостях, которое помогает точно определить положение подозрительного образования и иглы в трехмерном пространстве. Биопсия под контролем сканирования может быть тонкоигольной, толстоигольной, аспирационной.
Биопсия во время операции
Во время хирургического вмешательства врач может удалить часть опухоли (инцизионная биопсия) или всю ее целиком (эксцизионная биопсия). Это позволяет получить максимальное количество ткани для исследования. Но такой вид биопсии имеет недостаток: диагноз устанавливают уже после того, как больной прооперирован.
Если хирург забирает при проведении биопсии все исследуемое образование или орган -процедура является еще и лечебным мероприятием. Если образование (например, полип) оказывается доброкачественным, после его удаления происходит полное излечение.
Биопсия во время эндоскопии
При исследовании некоторых органов, например, желудочно-кишечного тракта, используют эндоскоп — тонкую трубку с видеокамерой и источником света на конце. Через нее можно ввести специальные эндоскопические щипцы или иглу для забора биоптата из пищевода, желудка или кишечника. Такую биопсию еще называют прицельной.
Если необходим образец тканей из толстой кишки, эндоскоп вводится через анальное отверстие, такая процедура называется фиброколоноскопией или ректороманоскопией (в зависимости от того, какой отдел толстой кишки нужно исследовать). Если материал нужно получить из желудка, пищевода, двенадцатиперстной кишки, эндоскоп вводится через рот, а исследование называется фиброгастродуоденоскопией (ФГДС).
Также биопсия может быть выполнена во время бронхоскопии, цистоскопии (эндоскопическое исследование мочевого пузыря) и других видах эндоскопии.
Биопсия — это больно?
В ряде случаев биопсия может быть болезненной. При необходимости процедуру выполняют под местной анестезией или в состоянии медикаментозного сна. Так забор материала проходит без дискомфорта, и уже в течение часа после процедуры пациент может отправляться домой.
Нужна ли специальная подготовка к биопсии?
Обычно специальной подготовки не требуется. В клинике требуется подписать письменное согласие на проведение медицинских манипуляций (биопсии). Врач расскажет о том, что это за процедура, как ее будут проводить, каковы риски, ответит на ваши вопросы.
При необходимости перед биопсией проводят местную анестезию при помощи инъекции или спрея. Иногда применяют медикаментозный сон или общий наркоз. В этом случае вас попросят не пить и не есть в течение определенного времени перед процедурой.
Безопасна ли биопсия? Какие бывают последствия и осложнения?
Это зависит от вида биопсии. Если ее проводят во время операции, то риски обусловлены самим хирургическим вмешательством. При пункционной биопсии возможно попадание иглы в сосуд или соседние органы (например, в желчный пузырь при биопсии печени), кровотечение, занос инфекции, болезненность в течение некоторого времени после процедуры. Если биопсия выполняется опытным специалистом в хорошо оснащенной клинике, риски практически отсутствуют.

Пункция фолликулов при ЭКО — это малое хирургическое вмешательство, в процессе которого получают яйцеклетки для последующего оплодотворения в условиях эмбриологической лаборатории. Манипуляция завершает фазу стимуляции яичников и является важнейшим этапом программы экстракорпорального оплодотворения. От того, насколько правильно была проведена пункция, зависит качество ооцитов, а также здоровье репродуктивной системы женщины. Важно, чтобы процедура проводилась опытным специалистом, в соответствии со стандартами, предусмотренными ВОЗ.
Показания и противопоказания к пункции фолликулов
Большинство протоколов ЭКО проходят с этапом контролируемой стимуляции овуляции (за исключением протоколов с криоконсервированным материалом). Процедура подразумевает медикаментозную провокацию созревания одновременно 10-20 фолликулов. Данный этап обеспечивает получение большого количества ооцитов и повышает вероятность отбора сразу нескольких жизнеспособных клеток для последующего оплодотворения. Как результат, однократная стимуляция позволяет получить больше качественных эмбрионов.
Часть из них могут использоваться в текущем протоколе, а оставшиеся могут подвергаться криоконсервации на случай необходимости повторного участия в ЭКО. Таким образом, женщина проходит процедуру стимуляции и пункции один раз, а протоколов может быть проведено несколько. Сокращение медикаментозной нагрузки и количества инвазивных манипуляций способствует снижению риска осложнений ЭКО.
Показанием для проведения пункции является необходимость забора яйцеклеток из созревших фолликулов в стимулированном или естественном цикле. В первом случае перед процедурой проводится гормональная терапия для ускорения созревания ооцитов. Иногда пункция яичников выполняется с целью отсроченного проведения ЭКО. Например, заранее запланировать участие в программе могут молодые или одинокие женщины, которые планируют материнство в зрелом возрасте. Поводом для заблаговременной заготовки ооцитов для ЭКО является подготовка к лечению онкологических заболеваний. Некоторые виды химиотерапии неблагоприятно влияют на половые клетки. Забор яйцеклеток до терапии позволяет реализовать репродуктивную функцию в будущем – после лечения онкологической патологии.
На какой день цикла делают пункцию фолликулов, определяется индивидуально. Процесс созревания контролируется с помощью УЗИ, а стадия – определяется по размерам. Обычно процедуру выполняют через 32-36 часов после инъекции триггера овуляции. (35-38 часов тригера финального созревания фолликулов)
Пункция яичников считается хирургической операцией. Противопоказания к ее выполнению следующие:
- острые инфекционные заболевания;
- обострение инфекционно-воспалительного заболевания органов малого таза;
- гнойные или некротические изменения в окружающих тканях;
- нарушения свертывания крови;
- новообразования яичников (доброкачественные, злокачественные или неясной природы);
- тяжелые соматические заболевания, патологии сердечно-сосудистой системы и пр.;
- индивидуальная непереносимость препаратов для анестезии.
При выявлении одного из перечисленных состояний пункцию не делают.
Подготовка к пункции фолликулов
Обычно перед началом лечения будущие родители проходят комплексную диагностику, в процессе которой исключаются состояния, способные затруднить любой из этапов лечения. Правильная подготовка к программе сводит к минимуму риск возникновения проблем в процессе ее реализации. Заблаговременно определить противопоказания к пункции позволяют общеклинические анализы, в т.ч. микроскопия мазка из половых путей, и инструментальные исследования (ЭКГ, УЗИ и пр.).
Подготовка к пункции фолликулов при ЭКО подразумевает точное выполнение предписаний репродуктолога на этапе стимуляции. Важно вовремя принимать назначенные препараты и выполнять инъекции, проводить фолликулометрию, согласно составленному графику. Особенным этапом считается стимуляция овуляции. Сделать инъекцию нужно строго в рекомендованное время, как и прийти на пункцию.
Рекомендации перед пункцией фолликулов при ЭКО следующие:
- сексуальное воздержание в течение 3-5 дней;
- отказ от тепловых процедур, закаливания и купания в водоемах;
- обсуждение с врачом приема любых медикаментов вне схемы лечения (обезболивающих, БАД и пр.);
- диета против метеоризма за 2-3 дня до процедуры (исключают хлеб, сладости, молоко, бобовые, свежие овощи, фрукты и ягоды);
- очищение кишечника накануне манипуляции (с помощью осмотического слабительного или клизмы);
- гигиенический душ и удаление волос в паху перед операцией;
- отказ от еды за 12 часов до вмешательства;
- отказ от питья за 4 часа.
При правильной подготовке процедура переносится легко, а пациентка быстро восстанавливается.
Как проходит процедура?
Пункцию фолликулов при ЭКО делают в амбулаторном порядке. В большинстве случаев процедура проводится под общим обезболиванием, что повышает точность манипуляций и исключает возникновение неприятных ощущений. Исключение составляют случаи, когда пункции подлежит 1-3 фолликула. В таких ситуациях погружение в медикаментозный сон может быть нецелесообразно.
В клинику стоит прийти за 30-40 минут до назначенного времени. Перед операцией предстоит заполнить бланки, переодеться и опорожнить мочевой пузырь. Опоздания крайне нежелательны, поскольку время проведения процедуры назначают с учетом инъекции триггера овуляции.
Этапы проведения пункции фолликулов
- Подготовка. Врач проводит пациентку в операционную, помогает занять правильное положение в гинекологическом кресле. Анестезиолог вводит препараты для наркоза. Половые органы обрабатывают антисептическим раствором. Гинеколог подготавливает оборудование (трансвагинальный ультразвуковой датчик и иглу-манипулятор).
- Забор яйцеклеток. Пункцию яичников при ЭКО делают через стенку влагалища под ультразвуковым контролем. Врач прокалывает каждый фолликул и эвакуирует его содержимое. Фолликулярная жидкость отправляется в пробирки. Процедура занимается около 10 минут.
- Завершение операции. Половые органы повторно обрабатывают, после чего вмешательство считается оконченным. Пациентку переводят в палату послеоперационного наблюдения. Полученный материал передают в эмбриологическую лабораторию для обработки и последующего оплодотворения.
Послеоперационный период и восстановление
После выхода из медикаментозного сна женщина может ощущать головокружение, слабость, сонливость и некоторую рассеянность. Эти симптомы считаются нормой и проходят за час-полтора.
После пункции фолликулов при ЭКО проводится контрольное УЗИ, после чего пациентку выписывают. Домой лучше добираться в сопровождении близкого человека. Симптомы, связанные с наркозом, проходят в течение суток. Вождение автомобиля и профессиональную деятельность можно возобновить на следующий день.
После пункции яичников женщину могут беспокоить тянущие ощущения внизу живота и скудные кровянистые выделения из половых путей. Все это является нормой. По согласованию с врачом, возможно применение обезболивающих или спазмолитических средств. В случае острых болей, кровотечения или резкого ухудшения состояния необходимо обратиться за медицинской помощью.
Рекомендации после пункции фолликулов при ЭКО следующие:
- воздержание от половых контактов;
- исключение теплового воздействия на организм (купание в горячей ванне, посещение сауны, бани и пр.);
- отказ от купания в водоемах и бассейнах;
- исключение физических нагрузок.
В день проведения пункции рекомендуется отдохнуть. Время после посещения клиники желательно провести в спокойных домашних условиях. На второй-третий день можно вернуться к привычной активности.
Что делают с извлеченными яйцеклетками
Материал, полученный при пункции фолликулов, передают в эмбриологическую лабораторию. В специальных условиях яйцеклетки выделяют из фолликулярной жидкости, затем на питательной среде помещают материал в инкубатор. В специальных боксах поддерживаются условия, близкие к естественным (температура, содержание кислорода и углекислого газа), что обеспечивает сохранение жизнеспособности ооцитов. В дальнейшем клетки оплодотворяют сперматозоидами. Полученные эмбрионы культивируют 2-5 дней. Две бластоцисты переносят в матку, а остальные (при наличии таковых) подвергают криоконсервации.
Ответы на популярные вопросы
Что делают после пункции фолликулов при ЭКО?
Через 4-6 дней женщина проходит процедуру имплантации эмбриона. Одну-две жизнеспособных бластоцисты переносят в полость матки с помощью катетера. Эффективность ЭКО оценивают через 2 недели с помощью лабораторных анализов. Еще через 1-2 недели выполняют УЗИ для оценки расположения плодного яйца и исключения внематочной беременности.
Можно ли есть в день проведения пункции?
Если планируется проведение процедуры под общим наркозом, употреблять пищу нельзя. Последний прием еды должен состояться накануне вечером.
Можно ли сделать пункцию без наркоза?
Применение обезболивания целесообразно, даже если пункция фолликулов происходит при ЭКО в естественном цикле. В этом случае необходимо получить аспират из 2-3 фолликулов. Манипуляция занимает несколько минут и сопровождается незначительным дискомфортом. Поводом для отказа от анестезии может быть аллергия у пациентки на препараты.
Полезная информация по коррекции и восстановлению мужского и женского репродуктивного здоровья
снижаем риск рождения детей с хромосомными аномалиями
результативность ЭКО в нашей клинике
пациентов приходят к нам по рекомендации друзей
г. Москва, пер.Расковой, д.14/22 (м.Динамо, м.Белорусская)
Имеются противопоказания. Необходимо проконсультироваться со специалистом.
Важный этап протокола ЭКО – пункция созревших фолликулов для дальнейшего оплодотворения яйцеклетки в лабораторных условиях. В нашей статей расскажем подробно об этой процедуре – как к ней готовиться, как она переносится женщинами и есть ли вероятность осложнений.
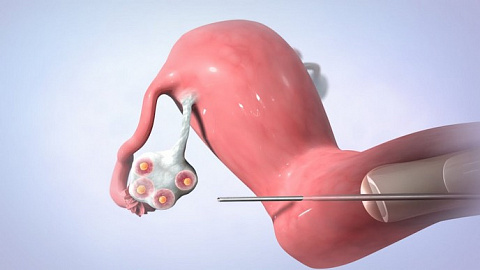

Что такое пункция фолликулов и для чего это нужно
Яйцеклетка, необходимая для формирования зародыша, созревает внутри фолликула – пузырька, расположенного в яичнике. Как только яйцеклетка созреет – фолликул лопнет, и она попадет в полость маточной трубы. Достать ооцит оттуда невозможно, поэтому для осуществления процедуры ЭКО яйцеклетку извлекают в момент, когда она уже созрела, но овуляция – разрыв фолликула – еще не произошла.

В естественном цикле концентрация гормонов в крови женщины обеспечивает овуляцию одной, реже двух яйцеклеток. При ЭКО чаще всего выполняется гормональная стимуляция, чтобы обеспечить созревание большего количества яйцеклеток. Для этого назначается прием фолликулостимулирующих препаратов, обеспечивающих повышение продуктивности яичников. Обычно удается добиться увеличения до 5 – 7, иногда до 20 яйцеклеток в цикле. Экстракорпоральное оплодотворение может выполняться и в естественном цикле.
Для окончательного созревание ооцита перед пункцией вводится дополнительная доза Хорионического гонадотропина (ХГЧ). После введения гормона крайне важно, чтобы операция по изъятию яйцеклеток из фолликулов произошла не позднее, чем через 36 часов.
Пункция фолликула – трансвагинальная малоинвазивная операция, которая проводится под наркозом. В нашей клинике анестезиолог проводит внутривенную анестезию.
Порядок проведения пункции фолликулов яичников
Строго в назначенное время пациентка приезжает в клинику натощак, так как ей будет проводится анестезия.
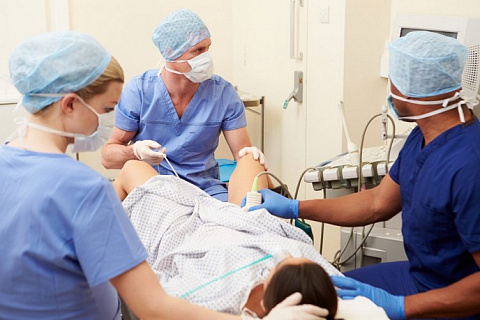
В день пункции фолликулов к врачу приходят оба супруга, за исключением тех случаев, когда замороженная сперма мужа хранится или доставляется в центр. После пункции фолликулов и получения яйцеклеток муж сдает сперму. На момент сдачи спермы необходимо иметь воздержание от половой жизни минимум 24 часа, но не более 5 дней. Стандарт нашей лаборатории — 2-3 дня. Если указанный режим не соблюден, качество спермы может оказаться хуже ожидаемого.
Как проводится пункция фолликулов
Под контролем УЗИ через стенку влагалища вводится тонкая длинная игла и продвигается врачом в направлении фолликулов. Достигнув цели, фолликул прокалывается, его содержимое – фолликулярная жидкость с яйцеклеткой аспирируется в стерильную пробирку и передается в лабораторию. Там эмбриологи осмотрят, очистят ооциты и проведут процедуру оплодотворения заранее подготовленными сперматозоидами.
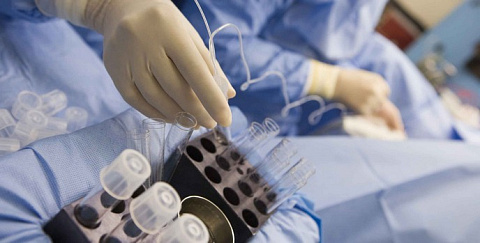
Вся процедура забора биоматериала длится не более 20 минут, после чего женщину переводят в палату, где она постепенно приходит в себя после действия наркоза. Это может занять приблизительно 1 – 2 часа. Когда состояние стабилизируется, доктор дает рекомендации по дальнейшему режиму и отпускает домой. Повторно вернуться в клинику через несколько дней пациентке предстоит уже для того, чтобы в полость ее матки были перенесены эмбрионы.
Противопоказания для проведения пункции яичников
Абсолютные противопоказания рассматриваются и анализируются еще на этапе допуска к программе экстракорпорального оплодотворения, поэтому на данной стадии не рассматриваются. Относительными противопоказаниями могут стать:
- признаки ОРВИ;
- воспаление любой локализации;
- повышенная температура тела.
При обнаружении этих признаков доктор может принять решение о переносе процедуры до следующего менструального цикла.
Как подготовиться к процедуре пункции фолликула
Чтобы полученные усилиями всех участников протокола ооциты были как можно более здоровыми, женщина должна ответственно подойти к рекомендациям специалистов. Условно перечень предписаний по этому вопросу можно разделить на несколько групп:
- Правильное питание. В рацион должны войти белки, жиры, углеводы, минералы, витамины. Необходимо исключить еду, содержащую много консервантов, усилителей вкуса, красителей, уменьшить ежедневное потребление кофеинсодержащих продуктов.
- Отказ от вредных привычек – табакокурения, употребления алкоголя.
- Питьевой режим. В сутки нужно выпивать не менее 2 литров жидкости.
- Режим труда и отдыха. Продолжительность сна – не менее 8 часов в сутки, регулярные прогулки на свежем воздухе не менее 1,5 часов в день, исключение физических нагрузок, в том числе в тренажерном зале, на даче и т.п. Нельзя загорать на солнце, ходить в солярии, бани, сауны.
- Эмоциональный покой – отсутствие переживаний, волнений, стрессов.
- Профилактика заболеваний ОРВИ. Следует избегать мест большого скопления людей, носить медицинскую маску в общественном транспорте, супермаркетах, чаще мыть руки.
Какие анализы сдают перед процедурой
Перед ЭКО врач назначит комплекс обследований и лабораторных анализов. В перечень могут входить:
- анализы крови – биохимический, общий, развернутый с коагулограммой (проверка свертываемости);
- общий анализ мочи;
- мазок для исследования флоры влагалища, цервикального канала;
- УЗИ органов малого таза;
- электрокардиограмм,
- флюорография и другие.

Подготовка за сутки до пункции фолликулов яичников
Уже за 36 часов перед операцией женщина точно о ней знает – это плановая процедура, которая должна состояться в точно назначенный интервал времени. В течение 24 часов накануне операции женщине предстоит:
- отказаться от приема какой-либо пищи за 12 часов до процедуры и жидкости за 8 часов;
- полноценно выспаться - сон должен быть продолжительностью не менее 8 часов.
Заходить в операционный зал пациентка должна, сняв контактные линзы, съемные протезы, украшения, если таковые имеются.
Рекомендации для послеоперационного периода
Подробные предписания даст лечащий врач-репродуктолог. В основном рекомендации сводятся к следующему:
- проводить больше времени в постели в условиях отсутствия эмоциональных нагрузок любого характера;
- исключить продукты с высоким содержанием клетчатки – термически необработанных овощей, фруктов, хлеба грубого помола, молочных продуктов, орехов, бобовых. Это необходимо, чтобы минимизировать газообразование в кишечнике. Пища должна быть легкой, насыщенной белками;
- отказаться от горячих ванн, саун, бань, не класть на живот грелку;
- исключить половые контакты в день пункции фолликулов.
Возможны ли осложнения после пункции яичников?
Этот вопрос может беспокоить любую женщину, которая лечится от бесплодия по протоколу ЭКО. Негативные постпроцедурные процессы в организме маловероятны, однако знать о тревожных сигналах необходимо. Так как при пункции фолликулов проводится прокол тканей (стенка влагалища, яичник), то небольшое количество кровянистых выделений из влагалища после пункции может быть. Риск получить более серьезную травму яичников вследствие инвазивности вмешательства по статистике составляет менее 1 % и в этом случае может потребоваться госпитализация и операция для остановки кровотечения.
Физиологическая реакция на забор ооцитов в пределах нормы:
- ощущение легкого недомогания;
- скудные кровянистые выделения из влагалища;
- незначительная слабость, рассеянность;
- несильные головокружения, головная боль;
- субфебрильная температура (37 – 37,3 градусов);
- тупые тянущие боли внизу живота;

Все эти симптомы должны исчезнуть в течение 1 – 2 дней. Большинство из них – последствия наркоза и не связаны непосредственно с проведенной трансвагинальной манипуляцией. Врач при необходимости назначит спазмолитики или другие препараты, которые помогут безопасно купировать болевые ощущения.
Признаки, требующие обращения за медицинской помощью:
- температура выше 37.5 градусов;
- кровотечение из влагалища;
- острые боли внизу живота, нарастающие схваткообразно;
- сильная рвота, понос;
- учащенное сердцебиение, дыхание;
- болезненное учащенное мочеиспускание;
- обморочное состояние, потеря сознания.
Причинами осложнений могут быть:
- внутреннее кровотечение;
- синдром гиперстимуляции яичников, как следствие гормональной подготовки организма;
- инфицирование.
Процедура пункции фолликулов требует от врача большого напряжения и особых навыков, доведенных до автоматизма. Яичники находятся в непосредственной близости от крупных сосудов, поэтому каждое движение должно быть четким и точным. В Международном центре репродуктивной медицины пункция фолликулов проводится под внутривенной анестезией, что обеспечивает полный комфорт для пациентки и требуемые условия для проведения операции врачу. Наши репродуктологи – опытные специалисты высокой квалификации.
Читайте также: