Как сделать компресс из лука
Обновлено: 07.07.2024
Меняем старый гипс на новый!
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Бесчастнов Дмитрий Валерьевич
Первая квалификационная категория
Бикбулатов Вадим Рифкатович
Гриценко Евгений Александрович
Первая квалификационная категория
Кириченко Алексей Викторович
Вторая квалификационная категория
Магомедов Курбанмагомед Абдуллаевич
"Men's Health. Советы экспертов", медицинский блог (декабрь 2016г.)
"Москва 24", телеканал (ноябрь 2016г.)
Ушиб - один из самых распространенных видов травм. При таком повреждении страдают мягкие ткани, однако целостность кожных покровов не нарушается. Такие травмы часто происходят при ударах тупым предметом, падениях с высоты на плоскую поверхность и могут сочетаться с переломами, вывихами, царапинами, ссадинами.
Помимо ушибов отдельных частей тела существуют также ушибы внутренних органов.
Как правило, специальное лечение ушибов не требуется. Однако если в течение продолжительного времени после травмы имеются боли, например, болит локоть или болит спина, необходимо обратиться к врачу.
Лечение ушибов и гематом
Лечение ушибов и гематом

Лечение ушибов и гематом
Степени ушибов
Ушибы могут быть единичными и множественными. В зависимости от тяжести выделяются следующие степени повреждений:
1 степень - легкие ушибы, сопровождающиеся появлением небольших ссадин и ран. Выздоровление происходит самостоятельно через 3-4 дня.
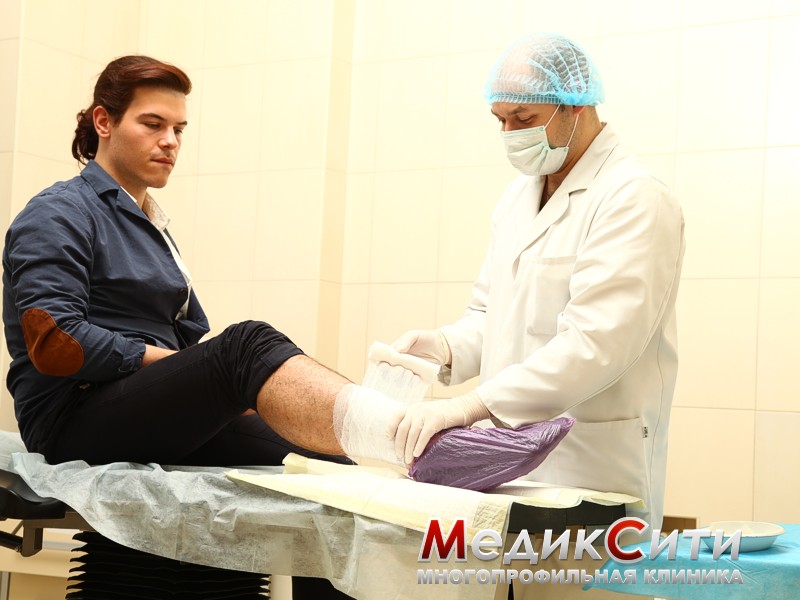
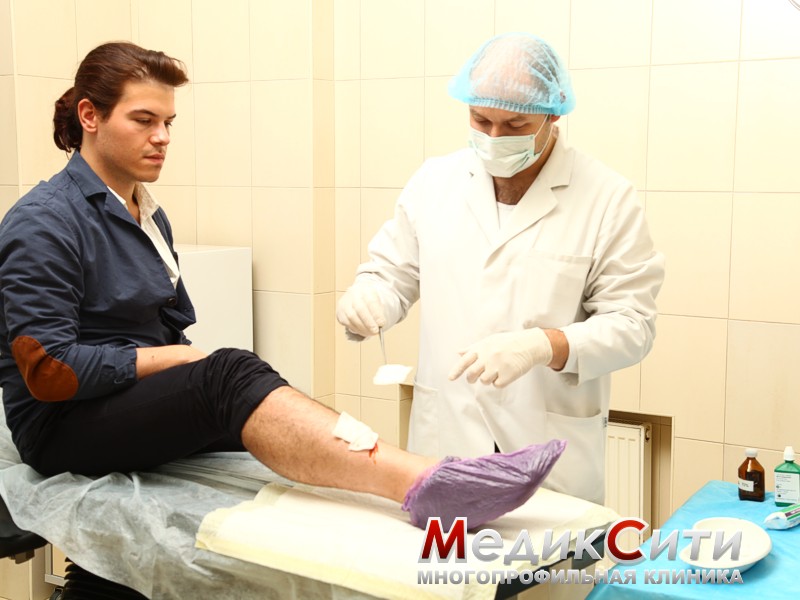
2 степень - ушибы средней тяжести, характеризующиеся появлением отеков и гематом. Человек может чувствовать резкую боль. Специального лечения ушибов в этом случае не предусматривается. Как правило, достаточно наложить давящую повязку. В случае кровяных образований под кожей необходимо обратиться к врачу.
3 степень - повреждение мышц и сухожилий, вероятность вывиха. Такие травмы могут быть опасны при травме коленей, головы, копчика. Требуется осмотр у специалиста для определения дальнейшего лечения.
4 степень ушибов может привести к нарушению функционирования всех систем и органов человека. Врач определяет вид лечения и необходимость оперативного вмешательства.
Симптомы ушибов
Ушибы сопровождаются появлением следующих клинических признаков:
- покраснение, отек или припухлость;
- кровоизлияние (гематома) или синяк (появляется на месте покраснения, область появления - подкожная жировая клетчатка, межмышечное и подфасциальное пространство);
- сильная или ноющая боль (интенсивность боли зависит от расположения, силы удара и формы травмирующего предмета).
Следует обратить внимание на длительную боль, она может свидетельствовать о переломе, кровотечении во внутренних органах, разрывах связок.
Лечение ушибов и гематом
Лечение ушибов и гематом
Лечение ушибов и гематом
Чем опасна гематома?
Гематома - это появившееся в результате разрыва сосудов ограниченное скопление крови в поврежденном органе, ткани или мышце. Возникает вследствие удара, ушиба, в результате заболевания сосудов или злоупотребления некоторыми лекарственными препаратами.
Кровоизлияние может быть как небольшим, так и обширным, приводящим к сдавливанию внутренних органов. У одних людей гематомы на коже могут появиться даже при легком прикосновении. У других они возникают достаточно редко, однако сильный удар может привести к значительному внутреннему кровотечению.
Обширные гематомы могут повлечь различные осложнения. Зачастую кровоизлияния начинают сдавливать различные нервы или крупные сосуды. В таких случаях лечение гематом необходимо проводить в медицинском учреждении.
Виды гематом
В зависимости от расположения выделяют следующие виды гематом:
Внутримышечная и подкожная гематомы имеют одинаковые симптомы и, чаще всего, опасности для здоровья не несут. Обычно такие образования благополучно рассасываются. Но иногда они сохраняются надолго, мешая нормальному функционированию находящихся рядом органов.
Субсерозная гематома - это кровоизлияние, локализующееся в грудной или брюшной полости. В этом случае необходима квалифицированная медицинская помощь и оперативное лечение гематомы.
Гематома головного мозга - одна из самых опасных. Скопление крови в полости черепа может привести к сдавливанию головного мозга, а также к отеку и поражению мозговой ткани.
Любая травма головы может привести к серьезным последствиям! Поэтому необходимо срочная консультация со специалистами.

Лечение ушибов и гематом
Лечение ушибов и гематом

Лечение ушибов и гематом
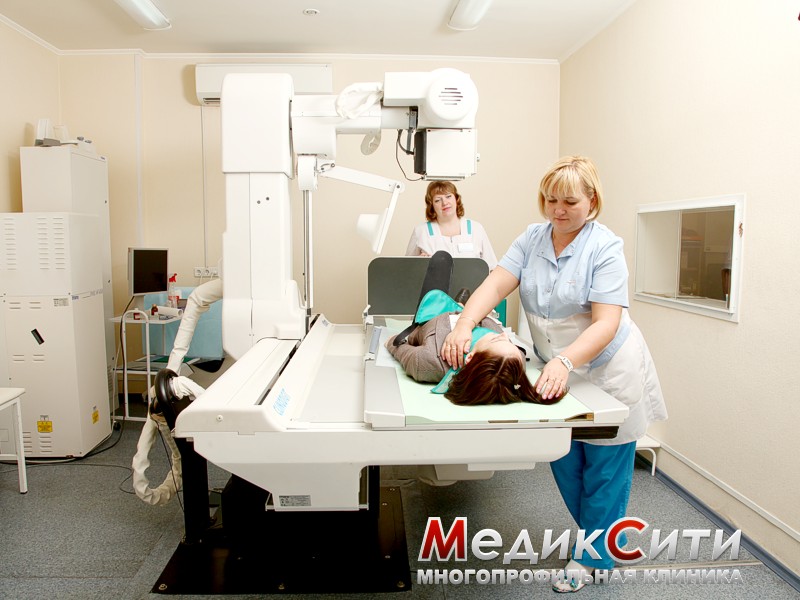
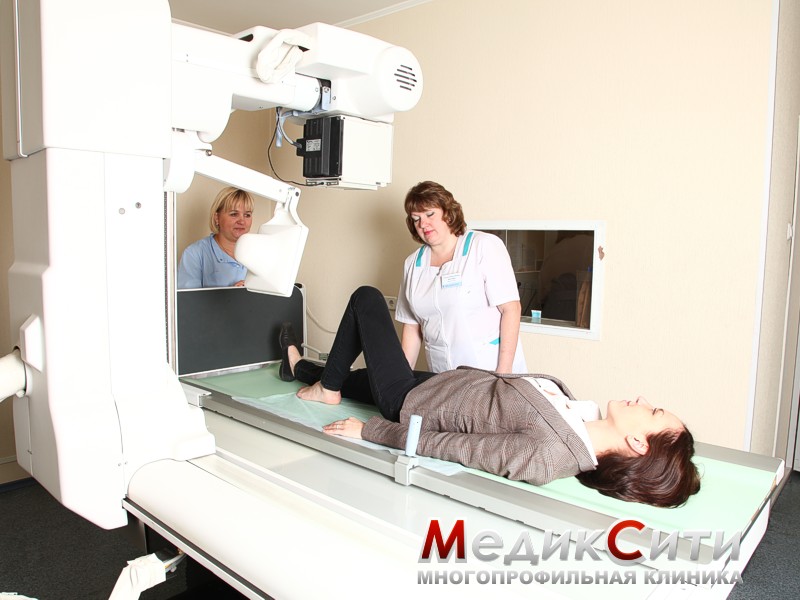
Диагностика повреждений
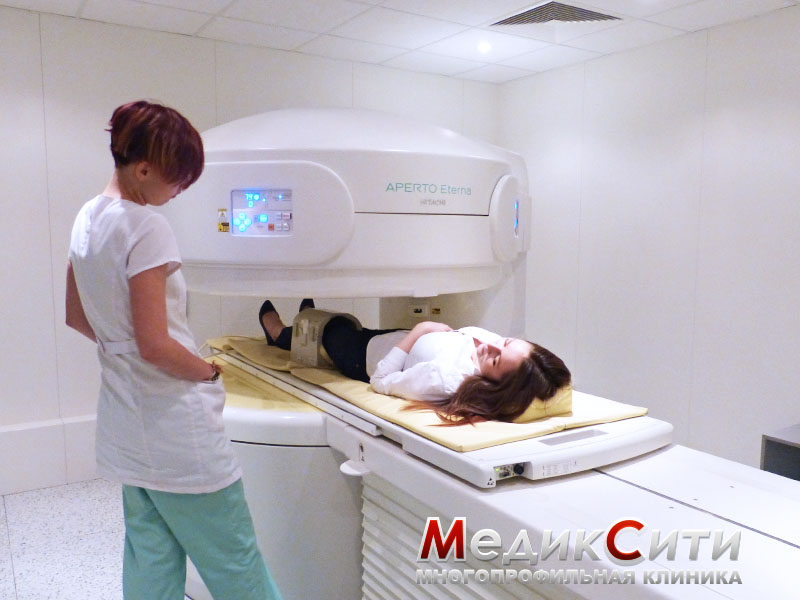
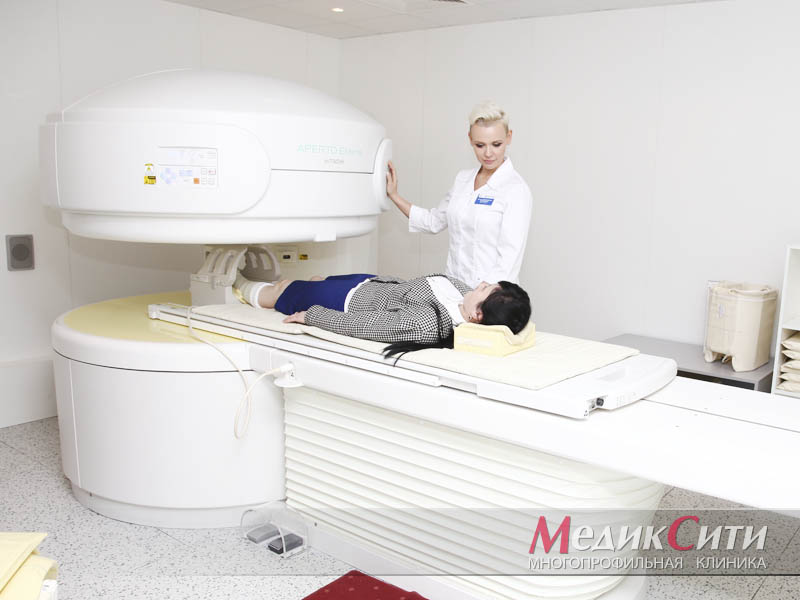
Визуальный осмотр поврежденного места и сбор анамнеза - первый шаг при оказании медицинской помощи. При сильном ушибе может быть назначена рентгенография.
При подозрении на поражении внутренних органов проводится ультразвуковое исследование или магнитно-резонансная томография. Кроме того могут понадобиться анализы крови и мочи.
Лечение ушибов
Первая помощь при ушибах конечностей начинается с тщательного исследования ушибленного места (сгибание-разгибание рук и ног). В случае получения сильной травмы (до проведения осмотра врачом), пострадавшую конечность необходимо обездвижить.
Необходимо обратить внимание на следующие симптомы:
- появление слабости и потеря сознания (при ушибе головы важно исключить внутричерепную гематому);
- сильная боль (она может указывать на повреждение внутренних органов или перелом),
- ослабление дыхания, появление крови в моче (возможное внутреннее кровотечение).
Лечение гематом
Как правило, основная часть лечения ушибов сводится к лечению гематом. Для того чтобы остановить кровоизлияние, к месту ушиба прикладывается холодный компресс. Под действием холода происходит сужение кровеносных сосудов и кровоизлияние купируется.
Следует отметить, что холод эффективен лишь первые 12 часов после ушиба. На вторые сутки лучшим средством при ушибах (и средством от гематомы) будет теплый компресс, который, наряду с физиолечением, способствует рассасыванию кровоизлияний.
Лечение гематомы в стационаре может состоять в проколе кожи на поврежденном участке и удалении скопившейся крови.
Также по назначению врача может быть проведено медикаментозное лечение ушибов, включающее в себя введение противовоспалительных, рассасывающих и сосудорасширяющих средств.

Кашель – это симптом широкого спектра заболеваний дыхательных путей. Он представляет собой рефлекторный механизм их очистки. В большинстве случаев кашель возникает непроизвольно, но иногда человек может вызвать его собственными усилиями. Острый длится до трех недель, подострый – до восьми недель, хронический – более восьми недель.
Что такое мокрота?
Мокрота – это субстанция, которая накапливается на стенках органов дыхательной системы в случае их заболевания. Секрет в легких и бронхах вырабатывается всегда и отходит в небольших количествах без раздражения кашлевых рецепторов.
Но в условиях развития патологического процесса его становится слишком много. Мокрота различается по составу и бывает:
- при воспалительном процессе или бронхиальной астме – слизистой;
- при бактериальных заболеваниях – гнойной;
- при отеке легких – серозной;
- при туберкулезе или раке органов дыхания – кровянистой.
В любом случае из дыхательных путей она должна удаляться. Ее скопление чревато обструкцией бронхов. Если их просветы будут перекрыты, возникнет дыхательная недостаточность, представляющая угрозу жизни.
Типы кашля
По количеству выделений различают продуктивный и непродуктивный кашель Первый сопровождается отхождением мокроты и, по сути, выполняет свою главную функцию. Второй является сухим. На начальной стадии заболевания он бывает таковым из-за повышенной вязкости мокроты. Но он может возникнуть и под действием иных раздражителей кашлевых рецепторов (воспалительного процесса или стекающего носового секрета).
Обычно кашель сначала бывает непродуктивным, а по мере разжижения мокроты становится влажным. Это доставляет неудобства, но необходимо для выздоровления. Однако неприятные ощущения и незнание принципа действия кашлевого механизма заставляют людей совершать серьезные ошибки при лечении.
Распространенные заблуждения при лечении кашля
Мы собрали самые частые ошибки, которые допускаются при борьбе с кашлем. Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Заблуждение 1. Подавление кашлевого рефлекса при отхождении мокроты
Эта ошибка вызвана неправильным пониманием природы кашля. Люди считают, что проблема заключается именно в нем, поэтому и стремятся устранить неприятный симптом. Однако кашель – это не болезнь, а механизм очистки дыхательных путей. Он помогает бороться с последствиями заболевания в виде скопления мокроты.
Но иногда и понимание необходимости откашляться не помогает. Больной принимает средства для подавления этого рефлекса, избавления от дискомфорта. При влажном кашле возникает ощущение, будто человек сейчас захлебнется. Это хочется предотвратить.
Но принимать противокашлевые препараты в этом случае недопустимо, иначе мокрота будет накапливаться в легких. Необходимо очищать дыхательные пути. В этом помогут муколитические и отхаркивающие препараты.
Заблуждение 2. Лечение кашля антибиотиками
В представлении многих антибиотики – это чудо-средство, которое спасает от запущенных заболеваний. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка – это выбор, который может привести к серьезным побочным эффектам:
- подавление микрофлоры кишечника;
- авитаминоз;
- дисфункция печени;
- нарушение почечных структур.
Антибиотики назначают для лечения осложнений заболевания, вызвавшего кашель. И только в случае, если они имеют бактериальную природу (например, пневмония). Но сам симптом никогда не вызывается бактериями.
Поэтому принимать антибиотики можно только по показаниям. Без контроля врача к ним лучше не прибегать. Не имея медицинских знаний, не получится правильно выстроить поддерживающую терапию.
Заблуждение 3. Прием муколитических средств при сухом кашле невирусного характера
Многие считают, что сухой кашель – это всегда симптом начала вирусного респираторного заболевания. Но он может вызываться и другими причинами. Бывает, что излишков мокроты в организме нет, и разжижать муколитическими препаратами просто нечего.
Для правильного подбора необходимых медикаментов нужно установить причину кашля:
- если это назальный затек – лечить насморк;
- если это аллергическая реакция – принимать антигистамины;
- если это реакция на сухой воздух – увлажнить его;
- если это кашлевой невроз – пройти курс психотерапии.
В таких случаях прием традиционных противокашлевых препаратов не дает эффекта. Люди начинают подозревать осложнения и принимать сильные лекарства, что вредно для организма. Для предотвращения этого лучше сразу обратиться к врачу, который найдет причину кашля.v
Заблуждение 4. Использование неэффективных народных средств
Здесь мы рассмотрим сразу четыре распространенные ошибки, выясним их природу и определим правильный порядок действий.
| Ошибка | Почему это неправильно | Что нужно делать |
|---|---|---|
| Нахождение в сухом помещении во время ОРЗ. | Это устоявшийся миф, будто влажность в помещении препятствует выздоровлению. На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом. | Намеренно повышать влажность в помещении, где находится больной. В этом поможет бытовая техника или обычная влажная уборка. |
| Отказ от лекарств в пользу растительных аналогов. | Люди боятся лекарств, считая их химией. Но растения могут нанести не меньший вред (например, передозировка активным веществом или аллергическая реакция). | Принимать медикаменты, подобранные врачом с учетом диагноза и сопутствующих заболеваний. |
| Лечение горчичниками и банками. | Польза их клинически не подтверждена. Зато вред в виде ожогов кожи и непомерной нагрузки на сосуды очевиден. | Выбирать методы лечения, эффективность которых доказана. |
| Игнорирование кашля. | Многие считают, что кашель, как и насморк, рано или поздно проходит сам. Но он не всегда бывает вызван легкой простудой, поэтому есть риск пропустить серьезное заболевание. | Лечить кашель, предварительно установив его причину. Важно не допустить переход его в хронический, поскольку это делает дыхательные пути более уязвимыми. |
Правильное лечение кашля
Главная задача при лечении респираторного заболевания – освободить легкие от мокроты. В первые несколько дней она может накапливаться, вызывая сухой кашель. Но в дальнейшем секрет должен разжижаться и выводиться из организма.
Если этого не происходит, необходимо принимать муколитические (разжижающие мокроту) и секретомоторные (стимулирующие ее отхождение) медикаменты. Подбирать их лучше под контролем врача.
По наблюдениям пульмонологов, мокрота лучше всего отходит по утрам, в положении лежа на боку. Не следует принимать отхаркивающие препараты на ночь, в противном случае поспать не удастся.
Если сухой кашель вызван не заболеваниями дыхательных путей, а воспалением горла или аллергией, стратегия лечения будет иной. Здесь допустимо подавлять кашлевой рефлекс. Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Что делать, если мокрота не отходит?
Это вещество накапливает болезнетворные микроорганизмы. К тому же в большом количестве оно препятствует дыханию. Поэтому нельзя допускать, чтобы мокрота скапливалась в легких. Если лекарства не помогают, можно простимулировать ее отхождение дополнительными средствами:
- обильным теплым питьем;
- ингаляциями;
- травяными сборами;
- употреблением имбиря;
- дыхательной гимнастикой.
Однако сначала следует посоветоваться с лечащим врачом. Он подскажет оптимальный состав сбора или вещество для ингаляции. Важно, чтобы они не снижали эффективность основной терапии и не вызывали индивидуальных реакций.
В случае, если самостоятельное откашливание невозможно, мокроту убирают с помощью аспиратора. К такой мере прибегают при мышечной слабости.
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Ученым и врачам еще не все известно о Сovid-19. Но многочисленные исследования уже свидетельствуют о высокой вероятности развития долгосрочных негативных симптомов у переболевших. Установлено, что даже легкие формы способны вызывать хронические патологии центральной нервной системы и внутренних органов. Поэтому доктора единодушно сходятся во мнении, что реабилитация после коронавируса необходима всем пациентам.
Почему требуется восстановление
Сегодня уже достоверно известно, что коронавирусная инфекция поражает в первую очередь дыхательную и сердечно-сосудистую системы. Но также вирус способен негативно воздействовать на почки, органы желудочно-кишечного тракта, печень, клетки мозга.
Слабость, усталость, сонливость – эти симптомы появляются одними из первых. Причиной их возникновения является не только интоксикация. Даже умеренное поражение легких на фоне Сovid-19 вызывает развитие гипоксии. А нехватка кислорода провоцирует нарушения процессов обмена, синтеза ферментов, ухудшение кровообращения.
В результате гипертермии происходит потеря жидкости и нарушение электролитного баланса. Также имеет значение и ухудшение аппетита, из-за чего в организм поступает недостаточное количество питательных веществ.
Поэтому упадок сил и недостаток энергии – вполне объяснимые явления после таких тяжелых нарушений. Несмотря на отсутствие точных данных, специалисты предполагают, что снижение работоспособности и нарушения функции легких могут сохраняться в течение года у каждого пятого пациента.
Параллельно с астенией, даже у психически здоровых пациентов, нередко наблюдаются и психоэмоциональные расстройства. Они проявляются:
- депрессивными признаками;
- тревожностью;
- поведенческими расстройствами;
- нарушениями сна.
Для чего нужна диагностика
Обследование помогает определить вероятность развития осложнений или выявить уже имеющиеся нарушения после ковидной пневмонии.
- УЗИ внутренних органов;
- электрокардиограмму;
- КТ легких;
- анализы крови.
Полученные данные помогут подобрать наиболее действенные реабилитационные методы выявленных нарушений.
Немедикаментозные методы восстановления
По рекомендации Минздрава практически во всех санаториях России действуют программы реабилитации пациентов, перенесших ковид. Также восстановительные программы предлагаются во многих российских клиниках.
- восстановление дыхательной функции;
- улучшение общего физического состояния;
- борьба со стрессом, беспокойством, тревогой;
- устранение слабости в мышцах;
- повышение работоспособности.
Реабилитация после ковида в санаториях дополнительно включает плавание, терренкур, лечение микроклиматом соляных пещер.
Препараты для реабилитации
Большинство врачей считает, что при восстановлении должно использоваться минимальное количество медикаментозных средств. Для лечения инфекции (особенно тяжелых форм) используется немало сильнодействующих и достаточно токсичных препаратов. Поэтому, чтобы снизить нагрузку на печень и почки, оставляют только необходимый минимум лекарств.
- препараты для предупреждения образования тромбов;
- средства для нормализации обменных процессов;
- легкие седативные средства;
- антидепрессанты, транквилизаторы.
Вирус негативно действует на организм. Но правильно подобранные методы реабилитации позволяют избавиться от нарушений практически полностью. Главное условие – пройти полный курс сразу после завершения лечения, независимо от степени тяжести болезни. Это поможет значительно снизить риск серьезных последствий и восстановить в короткие сроки силы и энергию.

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
- Переохлаждения поясницы
- Чрезмерной нагрузки на тазовые мышцы
- Сколиоза и других нарушений в области позвоночника
- Травмы позвоночника
- Артроза и других заболеваний тазобедренного сустава
- Беременности
- Осложнений во время родов
- Сидячего образа жизни
- Повреждений седалищного нерва при внутримышечных инъекциях
- Инфекционных заболеваний
- Новообразований (доброкачественных и злокачественных)
- Боли при ушибе или падении
- Межпозвонковой грыжи
- Остеохондроза
- Синдрома грушевидной мышцы
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
- Боль в пояснице, задней поверхности бедра, ягодицах или голени
- Дискомфорт во время ходьбы, при сведении ног и сгибе в колене
- Ощущение жара в пальцах ног
- Ощущение зябкости в зоне поражения нерва
- Чрезмерная потливость
- Нарушение подвижности сустава – обычно пациенты жалуются, что не могут разогнуть ногу
- Онемение конечностей
- Ощущение мурашек на ноге
- Изменение цвета кожи на поврежденной территории
- Общее недомогание, апатия и слабость
- Повышенная температура тела
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.

Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
- Примите удобную и безболезненную позу. Оптимальный вариант – лежа на спине или на здоровом боку с прямой ногой, в которой ощущается боль
- Максимально откажитесь от активности, так как каждое лишнее движение может спровоцировать дополнительную боль
- Откажитесь от дедовских способов лечения – грелку лучше убрать в сторону, также не стоит растирать больную область. Эти действия могут усугубить положение
- Примите анальгетики. Они помогут притупить острую ноющую боль. Обычно такие препараты бывают в виде капсул или мазей
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Читайте также:

