Мазь для вымени коз своими руками
Добавил пользователь Cypher Обновлено: 19.09.2024
развивается в период кормления грудью. Обычно лактационному маститу предшествует лактостаз – застой молока в железе. Молоко скапливается в ацинусах, инфицируется через протоки, возникает гнойное воспаление.
Нелактационный мастит
развивается вне периода лактации. Причиной его может служить инфицирование через проток. Наиболее частый возбудитель – стафилококк. Следует помнить, что нелактационный мастит может развиваться на фоне инфильтративной формы рака молочной железы. Поэтому большое значение имеет дообследование (маммография, УЗИ) и гистологическое исследование иссеченных при операции тканей.
Симптомы, диагностика мастита
Лактационный мастит
обычно начинается с лактостаза – характерна высокая температура тела при относительно удовлетворительном общем состоянии, наличие болезненного уплотнения в ткани железы, небольшое покраснение кожи над уплотнением. Если лактостаз не разрешается в течение 3-5 дней, он переходит в гнойный мастит, т.к. наступает неизбежное инфицирование застоявшегося молока через млечные протоки.
Температура становится нормальной утором, к вечеру повышается до 37,5 – 37,8 градусов. Уплотнение в железе увеличивается, становится более болезненным, покраснение над ним нарастает. Возможно воспаление регионарных лимфатических узлов в подмышечной области. Диагноз помогает уточнить УЗИ.
При нелактационном мастите
заболевание начинается с болей в области молочной железы, повышения температуры тела до субфебрильных цифр. Вскоре в железе появляется болезненное уплотнение (инфильтрат) с покраснением над ним. Нелактационный мастит приходится дифференцировать с воспалением и нагноением в кисте молочной железы, это помогает сделать УЗИ. Дифференциальный диагноз нужно проводить и с абсцедирующим фурункулом области молочной железы. Отличить абсцедирующий фурункул помогает его поверхностное расположение, а также наличие гнойно-некротического стержня в центре инфильтрата.
Лечение мастита
При первых симптомах заболевания возможна консервативная терапия – антибиотики, полуспиртовые повязки (исключая область соска), физиотерапия (при уверенности в отсутствии онкологического процесса в железе). При прогрессировании воспалительных явлений, наличии в центре инфильтрата гноя (что в сомнительных случаях подтверждается ультразвуковым исследование или диагностической пункцией), показано хирургическое лечение. Операция при мастите должна проводиться в стационаре, под наркозом. Оптимальным вариантом операции считается полное иссечение некротизированных тканей и наложение первичных швов с дренажно-промывной системой. Предпочтителен параареолярный разрез (по краю ареолы, отступая от нее на 0,5 см). По сравнению с радиарными разрезами (от соска к периферии), параареолярный разрез с наложением первичного шва отличается более хорошим косметическим эффектом. В послеоперационном периоде продолжают антибактериальную терапию, производят промывание дренажно-промывной системы. Промывание желательно проводить практически постоянно, через систему для инфузий. При перевязках проводится дополнительное промывание шприцем. Швы снимают на 12-14 сутки после операции.
Мазь для наружного применения однородная, от светло-желтого до коричневого цвета.
| 100 г | |
| живица сосновая | 20 г |
Вспомогательные вещества: воск пчелиный или вощина - 8 г, мел химически осажденный - 10 г, масло индустриальное - до 100 г.
Расфасована по 10, 15, 20, 25, 30, 35, 40, 50, 60, 100, 120, 130, 140, 150, 160, 170, 180, 200, 250, 300, 350, 400, 450, 500, 550, 600, 700, 800, 900 г и 1 кг в стеклянные банки с навинчиваемыми крышками или в банки полимерные, укупоренные крышками с контролем первого вскрытия, или по 10, 15, 20, 25, 30, 35, 40, 50, 60, 80, 100, 120, 130, 140, 150, 160, 170, 180, 200 г в тубы полимерные. Каждая упаковка снабжена инструкцией по применению.
Фармакологические (биологические) свойства и эффекты
Препарат для лечения заболеваний кожи. Пихтоин ® оказывает комплексное противовоспалительное, противомикробное и регенерирующее действие.
Живица сосновая, входящая в состав препарата, за счет наличия флавоноидов и фитонцидов обеспечивает антисептические свойства препарата.
При нанесении на кожу Пихтоин ® проникает через сальные железы и частично межклеточные ходы. В железах и межклеточных ходах биологически активные компоненты живицы переходят в растворимое состояние и постепенно всасываются, способствуя расширению сосудов, улучшению кровоснабжения и ускорению рассасывания продуктов воспаления.
Пихтоин ® по степени воздействия на организм относится к веществам малоопасным (4 класс опасности по ГОСТ 12.1.007-76).
Показания к применению препарата ПИХТОИН ®
- лечение ран, ожогов, травматических повреждений тканей, ушибов;
- лечение экзем, дерматитов, язв;
- лечение бурситов;
- лечение маститов;
- лечение папиллом.
Порядок применения
Пихтоин ® применяют местно, нанося тонким ровным слоем на чистую белую ткань или марлевую салфетку, которой покрывают пораженный участок тела, затем салфетку с мазью укрепляют бинтом или специальным клеем. Обработку проводят 1-2 раза/сут в течение 5-10 дней.
Пихтоин ® можно наносить непосредственно на пораженный участок, слегка втирая его в окружающие этот участок ткани.
При ушибах и маститах Пихтоин ® накладывают в форме согревающих повязок. При повторной обработке препаратом Пихтоин ® ранее нанесенную мазь следует удалить с поверхности обрабатываемого участка стерильной марлей.
Особенностей действия лекарственного препарата при его первом применении и при его отмене не установлено.
При пропуске одной или нескольких обработок препаратом Пихтоин ® применение его следует продолжить согласно инструкции.
Побочные эффекты
Побочных явлений и осложнений при применении препарата Пихтоин ® в соответствии с инструкцией, как правило, не наблюдалось. При повышенной индивидуальной чувствительности животного к компонентам препарата и появлении признаков раздражения кожи обработку прекращают, мазь снимают тампоном и смывают водой. Дополнительного лечения не требуется.
Симптомов передозировки препарата не установлено.
Противопоказания к применению препарата ПИХТОИН ®
- индивидуальная повышенная чувствительность к компонентам лекарственного препарата.
Особые указания и меры личной профилактики
Пихтоин ® не назначают одновременно с другими лекарственными препаратами для наружного применения.
Продукты животноводства во время и после применения препарата Пихтоин ® используют без ограничения.
Меры личной профилактики
При работе с препаратом Пихтоин ® следует соблюдать общие правила личной гигиены и техники безопасности, предусмотренные при работе с лекарственными препаратами. По окончании работы руки следует вымыть теплой водой с мылом.
Людям с гиперчувствительностью к компонентам препарата следует избегать прямого контакта с препаратом Пихтоин ® .
При случайном контакте лекарственного препарата с кожей или слизистыми оболочками глаза, их необходимо промыть большим количеством воды. В случае появления аллергических реакций или при случайном попадании препарата в организм человека следует немедленно обратиться в медицинское учреждение (при себе иметь инструкцию по применению препарата или этикетку).
Пустые банки из-под лекарственного препарата запрещается использовать для бытовых целей; они подлежат утилизации с бытовыми отходами.
Условия хранения ПИХТОИН ®
Препарат следует хранить в закрытой упаковке, в сухом, защищенном от света, недоступном для детей месте при температуре от 0°С до 30°С.
Срок годности ПИХТОИН ®
Неиспользованный лекарственный препарат утилизируют в соответствии требованиями законодательства.
Условия отпуска
Контакты для обращений
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
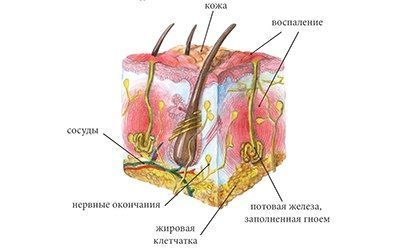
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
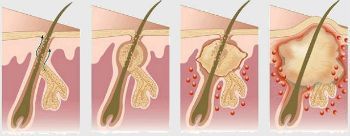
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
- Первичная консультация - 3 500
- Повторная консультация - 2 300
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
- Первичная консультация - 3 000
- Повторная консультация - 2 000
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.

Записаться на прием
Общая информация
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.

Причины появления
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
Диагностика
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Читайте также:

