Как сделать турунды в нос с вишневским
Обновлено: 08.07.2024
Причины острого гайморита
Таким образом, причинами, вызывающими острый гайморит являются:
- затруднение носового дыхания, вызванное острым воспалением в носу;
- наличие гнойного воспаления в зубах;
- снижение иммунитета.
Симптомы острого гайморита
Диагностика острого гайморита
Зачастую, в диагностике острого гайморита сложностей не возникает. Для этого пациента должен осмотреть врач-оториноларинголог. Диагноз ставится на основании жалоб и анамнеза болезни, данных осмотра, рентгенологического исследования (в последнее время чаще используется компьютерная томография околоносовых пазух), общего анализа крови, мазка из полости носа или пазухи на микрофлору и чувствительности к антибиотикам.
Рентгенологическое исследование или компьютерная томография позволяет точно установить диагноз и оценить состояние пазух, что позволит назначить правильное лечение.
В общем анализе крови обычно бывает повышение лейкоцитов, СОЭ, палочкоядерных нейтрофилов.
Мазок покажет, какой микроб вызвал это воспаление, а определение чувствительности — подобрать правильный препарат.
Лечение острого гайморита
Острый гайморит лечится антибиотиками. При первом посещении врача назначается антибиотик широкого спектра действия. А когда будет готов результат мазка, то антибиотик может быть заменён, за исключением, если микроб уже чувствителен к препарату. Для того, чтобы убрать отёк в носу, пациенту назначаются сосудосуживающие капли в нос на срок от 5 до 7 дней. Так же назначаются антигистаминные (противоаллергические) препараты. Хороший эффект дают растительные муколитические препараты, они способствуют разжижению и лучшему отхождению содержимого пазух.
Промывание полости носа и пазух солевыми растворами позволяет убрать содержимое из носа. Промывание может проводиться в домашних условиях специальными устройствами, купленными в аптеке, или в лечебных учреждениях при помощи аспиратора и насадки.
Если пациент во время обратится к врачу и начнёт лечение, то процесс выздоровления наступит значительно раньше, и можно избежать многих осложнений, связанных с острым гайморитом.
Вирусы, переохлаждение, табачный дым, летние купания с ныряниями в прудах, морях и реках… Эти факторы могут способствовать развитию острого и обострению хронического риносинусита, в частности фронтита. Что это такое? Как он проявляется? Как его выявляют и лечат? Можно ли вылечить фронтит без антибиотиков?
— Людмила Владимировна, расскажите, что это за болезнь – фронтит? Насколько часто она встречается?
— Фронтит – это воспаление слизистой оболочки лобных (фронтальных) пазух. Всего у человека восемь околоносовых (придаточных) пазух носа (по четыре с каждой стороны). Все они имеют соустья с полостью носа, через которые происходит вентиляция пазух, удаление слизи в полость носа и глотку. Лобных пазух, в основном, две. Они находятся в лобной кости, за надбровными дугами.
Насколько часто встречается фронтит? Острый фронтит – нечастое заболевание. В моей практике встречается примерно 5–10 случаев фронтита на 100 случаев воспаления придаточных пазух носа. Но по частоте внутричерепных осложнений фронтит занимает второе место (после воспаления решетчатых пазух).
Фронтит бывает и у взрослых, и у детей.
В зависимости от локализации воспалительного процесса выделяют:
- гайморит (воспаление верхнечелюстных пазух);
- этмоидит (воспаление решетчатых пазух);
- сфеноидит (воспаление клиновидных пазух);
- фронтит (воспаление лобных пазух).
То есть фронтит – это частный случай риносинусита.
— С какого возраста у ребёнка может развиться фронтит?
— В литературе указано, что к 12 – 14 годам лобные пазухи полностью формируются. Но на практике мы видим, что даже в пазухах, которые ещё не до конца сформировались, может быть воспалительный процесс. Т. е. развитие фронтита возможно у детей в возрасте 7, 8, 9, 10, 12 лет и т. д.
— Каковы причины развития фронтита?
— Основная причина развития воспаления – вирусная и бактериальная инфекция. Доказано, что 98 % заболевших ОРВИ имеют отёк в придаточных пазухах носа. К моменту выздоровления этот отёк благополучно проходит. Но тем не менее у 2 % больных этот отёк сохраняется и приводит к развитию риносинусита. Поэтому если более 10 дней после начала ОРВИ сохраняются или усиливаются жалобы больного, то следует немедленно его обследовать на предмет риносинусита. К этим жалобам относятся:
- затруднённое носовое дыхание;
- выделения из носа или стекание слизи по задней стенке глотки;
- боли в проекции пазух носа;
- потеря обоняния;
- кашель у детей.
Вирусная инфекция, переохлаждение, токсические воздействия, курение табака и т. д. могут провоцировать снижение иммунологической активности слизистой оболочки, т. е. защиты. И тогда активизируется своя бактериальная инфекция, которая постоянно живёт у нас в носоглотке (носоглотка – место нестерильное), и начинается воспалительный процесс.
Кроме того, у взрослых провоцирующим фактором могут быть прогулки на мотоцикле, велосипеде в холодное время года, когда ветер бьёт в лицо и лобная область не защищена.
— Как проявляется фронтит?
— Первое – осмотр полости носа, или риноскопия. При осмотре в среднем носовом ходе можно увидеть полоску гноя или инфицированной слизи, отёчность слизистой оболочки. Далее рекомендуется сделать рентгенограмму придаточных пазух носа. Но на сегодня, по различным данным, процент достоверности рентгенологического исследования составляет от 37 до 45 %. Поэтому золотым стандартом являются магнитно-резонансная или компьютерная томография придаточных пазух носа. Лучше, конечно, МРТ. Здесь видно всё: отёчность это или уровень жидкости в лобной пазухе, и даже какая это жидкость (слизь или гной).
Случай из практики
МРТ-снимки лобной пазухи ребёнка 8 лет, с навязчивым подкашливанием в течение 2 лет, который лечился у психоневролога с синдромом навязчивых состояний
МРТ лобных пазух (до и после лечения)
Кроме того, чтобы правильно поставить диагноз и назначить качественное лечение, берутся мазки из зева и носа на микрофлору, определяется её чувствительность к антибиотикам. А чтобы выяснить интенсивность воспаления, проводится анализ крови.
Записаться на МРТ околоносовых пазух можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
— Как лечат фронтит?
— Лечение фронтита может быть консервативным или оперативным. Пациента либо отправляют в стационар, либо лечат в кабинете поликлиники. Если в пазухе есть уровень гноя, необходимо сделать пункцию лобной пазухи. Это травматичная процедура. Проводится через переднюю стенку лобной пазухи, т. е. практически через лобную кость. Переднюю стенку пазухи прокалывают, удаляют гной путём промывания пазухи через пункционное отверстие.
Как проводится консервативная терапия? Чтобы удалить содержимое лобной пазухи, нужно создать условия для её дренирования через естественное соустье, открывающееся в полость носа. В нашей клинике проводится лечение фронтита методом перемещения. Для этого мы вводим в нос турунду (небольшой узкий марлевый тампон) с сосудосуживающим препаратом. Так снимается отёк слизистой и открывается ход в лобную пазуху. При необходимости проводим местное обезболивание и начинаем промывать придаточные пазухи методом перемещения жидкости.
Существует несколько модификаций этого метода. В своей практике я промываю пазухи в положении больного сидя, запрокинув ему голову назад. В одну половину носа медленно при помощи шприца без иглы вводится физиологический раствор или раствор антисептика, из другой половины носа при помощи электроотсоса эвакуируется слизь и гной вместе с раствором. При этом больной то закрывает, то открывает рот, изменяя тем самым давление в носоглотке.
Обязательно назначаются антибиотики широкого спектра действия, препарат из трав и муколитическое (отхаркивающее) средство, чтобы лучше отходила слизь. И не забываем вместе с антибиотиком давать пациенту препарат для нормализации кишечной микрофлоры.
Когда мы полностью очистили пазухи, назначаем противоотёчную терапию, магнитотерапию, реабилитационные мероприятия.
И я бы хотела немного остановиться на фронтитах у беременных. Здесь хорошо помогает метод промывания носа путём перемещения жидкости в сидячем положении больного. С его помощью очень хорошо промывается нос и придаточные пазухи.
— А можно ли вылечить фронтит без антибиотиков?
— В моей практике такие случаи были. Это возможно, если фронтит не запущенный, если в лобной пазухе слизь, а не гной. Метод перемещения вполне приемлем и достаточен для лечения негнойного фронтита.
Читайте материалы по теме:
— Расскажите, можно ли лечить фронтит в домашних условиях, и если да, то как?
— Можно ли греть лоб при фронтите?
— Конечно же нельзя. Сила инфекции, повторяю, зависит от её количества, а количество бактерий растёт, идёт активное размножение на тёплой, влажной слизистой оболочке придаточной пазухи. На определённом этапе лечения может применяться магнитотерапия, лазеротерапия на лобную область, на область придаточных пазух носа. А вот что касается того, чтобы греть лоб солью, гречкой, песочком – этого делать нельзя ни в коем случае.
— Какие могут быть осложнения, если не лечить фронтит?
— Во-первых, рядом с лобной пазухой находится глазница. И гной может разрушить её стенку и выйти в полость глазницы. Т. е. возможна даже полная потеря зрения.
При осложнениях фронтита ни о каких консервативных методах терапии речи быть не может.
Подробнее о менингите читайте в наших статьях:
— Заразен ли фронтит для окружающих?
— Да, фронтит заразен. Это тяжёлая бактериальная инфекция. Часто с риносинуситами приходит вся семья: у папы фронтит, у маленького этмоидит, у мамы гайморит. Поэтому больному нужна не только отдельная посуда, но и отдельное полотенце, отдельная подушка и проч. Запрещается близкий контакт больной мамы, папы, бабушки и т. д. с ребёнком (нельзя целовать ребёнка). Ложка и соска – личное имущество только малыша, важно всегда помнить об этом.
Беседовала Марина Воловик
Редакция рекомендует:
Для справки:
Вандышева Людмила Владимировна
Другие статьи по теме
Насморк у взрослого. Из-за чего он возникает? Как от него избавиться? Насморк у взрослых: почему появляется и как его лечить?
Что такое вазомоторный ринит и как от него избавиться? К каким последствиям. Особый насморк. Что такое вазомоторный ринит и как от него избавиться?

Первые дни после ринопластики в носу будет чувствоваться сильный дискомфорт. Дышать придется через рот. В 1 день после операции для поддержания формы и уменьшения отеков в нос вставляют ватные тампоны или турунды, а снаружи на лице будет гипс или лангетка. Как турунды, так и гипс нельзя снимать самостоятельно. Иначе могут появиться серьезные осложнения. Сутки после ринопластики, сделанной под общей анестезией, неудобство может доставлять катетер в руке, который необходим для введения необходимых лекарств. Когда пациента отпускают домой, его снимают.Первую неделю пациент или пациентка носит одежду, которую не надо будет снимать через голову, чтобы избежать случайной деформации кончика носа.
Через 3 — 5 дней турунды вынимают. Становится чуть легче. Появляется возможность немного дышать носом. Из-за отека, нос будет все же сильно заложен. В это время нельзя самому трогать гипсовую повязку, так как она доставляет значительное неудобство. Кожа под ней потеет и возникает зуд. Советуем потерпеть. Иначе можно деформировать нос. Если на нос не накладывали фиксирующую лагетку, то на третий день после операции пациент еще увидит сильные синяки и отеки. Это нормально. Спустя 7 — 10 дней снимают гипс. Если после этого нос кажется большим не стоит бояться, так как отек еще не сошел полностью и именно он визуально увеличивает размеры носа. Бывает, что легкая гипсовая повязка падает сама, так как к этому времени сходит первичный отек тканей. Это тоже не страшно. Главное не снимать ее самостоятельно. Даже после того, как будут сняты тампоны, внутри носа могут оставаться нити, которыми зашивали разрезы в процессе коррекции. Их самостоятельно тоже не советуется ни в коем случае вынимать. Это грозит тем, что могут разойтись швы. Еще советуется избегать любых эмоций. Если человек будет много плакать или смеяться – это вызовет излишнее напряжение. Первые несколько недель после пластики носа из-за отека слизистой будет наблюдаться небольшая гнусавость в голосе. Когда отек сходит, гнусавость пропадает.
До того, как снимут турунды в течение 3-5 дней после ринопластики, ни в коем случае нельзя наклоняться вперед. Нельзя подвергаться даже маленьким физическим нагрузкам. В это время обязательно соблюдайте постельный режим больше отдыхайте. Нельзя заниматься уборкой и другой работой по дому.В это время нельзя поднимать тяжести, в том числе ребенка или домашних животных. Заниматься в спортзале со слабой нагрузкой разрешается только через 2 — 3 месяца. При этом помните, что недопустимы упражнения, которые вызывают прилив крови к лицу. Это все упражнения где надо наклонять корпус или голову. Например: наклоны вперед, бег или вращение головой. Даже если человек находится дома, то советуется не убирать квартиру, наклоняясь вниз. Профессиональным спортом с интенсивными тренировками нельзя заниматься, как минимум, полгода.
А вот тем, кто любит заниматься боксом или людям, которые занимаются любыми видами борьбы или боевых искусств, врачи запрещают снова заниматься своим любимым спортом после ринопластики, так как есть риск повторного травмирования носа. Нос, перенесший операцию, после травмы, заживает в разы сложнее.
После ринопластики подождите примерно два месяца, чтобы в рану не попала какая-то инфекция и чтобы не простудиться. После этого срока заниматься в бассейне даже полезно.
Первую неделю после операции и днем и ночью спать необходимо только на спине в полусогнутом положении на большой подушке. Для этого можно использовать специальную кровать, которую можно слегка поднять у изголовья, или специальную ортопедическую подушку. Ни в коем случае, нельзя спать на боку или на животе. Это для того, чтобы уменьшить отек и чтобы он быстрее сошел. Спать на спине придется примерно 3 недели после ринопластики. Потом можно будет спать на боку, но очень аккуратно. Полное заживление тканей наступает только спустя полгода — год.
Особенно с самого начала умываться привычным образом не получится. Это можно будет сделать очень аккуратно. Так, чтобы гипсовая повязка ни в коем случае не намочилась. При этом не разрешается наклоняться вниз. Умываться привычным образом можно будет только через две недели после операции, когда уже снимут гипс. Но и в это время заниматься этим надо бережно. Вытирать лицо советуют с помощью мягкого полотенца, просто слегка прикладывая его к лицу, чтобы лишняя влага впиталась в ткань. Нельзя тереть кожу.
Существенных ограничений в питании, в принципе, нет. Особенной диеты после ринопластики не назначают. Можно кушать все. Только при этом учитывайте, что слишком соленое, острое или кислое способствует усилению отеков, что замедляет процесс заживления. Единственное о чем важно всегда помнить (где-то пол месяца), что нельзя ни в коем случае кушать или пить что-то очень холодное или горячее. Например, горячий кофе или мороженое. И еще, правильнее после пластики носа питаться так, чтобы избегать запоров. Это важно, так как сильное напряжение организма может привести к тому, что разойдутся швы. Вывод: можно кушать теплую еду и питье. По возможности, придерживайтесь бессолевой диеты.
Промывать нос можно, но не раньше, чем снимут гипс. Заниматься этим можно, только если прописывает врач. Как делать это правильно? Слегка наклониться над раковиной в бок. С помощью специальной пипетки залить раствор для полоскания поочередно в одну и в другую ноздрю. Если наклон вправо, то в левую ноздрю, а если наклон влево, то в правую. Отсмаркиваться позволено не трогая нос руками, слегка выдувая воздух. При этом рот должен быть открытым. Закапать нос смягчающим эфирным маслом. Например, можно капать персиковое масло.
Выйти на работу после ринопластики можно будет уже через две недели. За 14 дней, обычно, уже сходит видимый отек и синяки. Однако стоит помнить, что пациенту нельзя подвергаться большим физическим нагрузкам. Поэтому допустим только легкий труд.
Мыть голову можно, только при этом запрокидывайте ее назад. Это очень удобно делать в парикмахерской или с чьей-то помощью дома. Если на лице еще есть гипсовая повязка, то очень важно все сделать так, чтобы не намочить его. Нельзя наклоняться головой вниз над ванной. Также нельзя лежать в горячей ванной. Вода должна быть теплой. Так как перегревы плохо сказываются на процессе заживления.
Как до, так и после ринопластики советуется отказаться от употребления алкогольных напитков. Это необходимо для того, чтобы во время операции не было сильного кровотечения, а также не было осложнений, вызванных несовместимостью каких-то лекарственных препаратов с алкоголем. Крепкие негазированные спиртные напитки можно будет по чуть чуть употреблять уже спустя месяц после операции. Пиво, шампанское и другие газированные алкогольные напитки нельзя пить как минимум 5-6 месяцев после пластической операции.
В течение 2 месяцев после ринопластики нельзя подвергать организм резким перепадам температуры и сильному нагреванию. Это значит, что нельзя ходить в баню, загорать на пляжеили посещать солярий. Также противопоказан контрастный душ и горячая ванна. Не забывайте, что купаться можно в теплой воде. При этом носа лучше лишний раз не касаться. В течение этого время старайтесь избегать попадания прямых солнечных лучей на нос и пользоваться специальным защитным кремом. Если это упускать есть риск, что появится гиперпигментация кожи. Солнцезащитные очки носить нельзя.
Первое время очки носить нельзя (примерно 1,5 месяца), потому что в процессе восстановления, форма носа еще не окончательно сформировалась, ношение очков на переносице может быть не только болезненным, но и привести к нежелательным деформациям спинки носа. Особенно важна эта рекомендация для тех, кому удаляли горбинку. Людям, которые постоянно носят очки для коррекции зрения, полезно задуматься о том, чтобы приобрести подходящие контактные линзы. Заниматься этим советуется заранее.
Во время простуды, если появляется насморк в течение шести недель после хирургического вмешательства,помните о том, что отсмаркиваться нельзя. Чтобы устранить последствия насморка придется пользоваться ватными палочками, салфетками и другими средствами. Сморкаться спустя полтора месяца после ринопластики уже можно, но заниматься этим важно очень бережно, чтобы не повредить нос. Нельзя при этом прижимать пальцами нос, чтобы внутри не создавалось сильное давление, и оно не нанесло ненужный вред. Если хочется чихать, то чихайте с открытым ртом. Это поможет снизить давление внутри носа.
Месяц после ринопластики подвергать кожу лица глубокой чистке нельзя. Во время ухода за кожей советуется пользоваться более щадящими средствами для очистки. Если кожа сухая можно мазать ее увлажняющим кремом, а если жирная пользоваться легкими очищающими скрабами. Глубокий пилинг поможет освежить ваше лицо через полтора два месяца после операции. Иногда массаж носа врач специально назначает для того, чтобы устранить небольшую хрящевую горбинку и чтобы нос хорошо выглядел. Самостоятельно принимать решение о том, чтобы делать или не делать массаж нельзя. Как бы там ни было это согласовывается с лечащим врачом.
От любых косметических средств советуют воздерживаться, по меньшей мере, две недели после операции. В некоторых ситуациях, врач разрешает пользоваться косметикой через пару дней после снятия гипса или повязки. Однако при этом необходимо помнить, о том, что смывать макияж надо будет очень аккуратно.
Как до, так и после ринопластики от курения надо отказаться. Курение вредит организму, поэтому лучше всего бросить курение навсегда. Для курящего человека ринопластика может стать первым шагом к отказу от этой вредной привычки. Отказаться от курения, значит отказаться от таких заменителей сигарет, как табачная жвачка или пластырь. Еще нельзя заниматься курением кальяна. Почему это важно? Курение меньше, чем за месяц до операции приводит: к ослаблению иммунитета, к осложнениям в виде некроза тканей, к повышению давления, к усилению послеоперационных гематом и отеков.
Летать на самолете разрешается уже через пять семь дней. Однако врачи советуют спланировать первые две недели после операции находиться недалеко от своего лечащего врача для полноценного наблюдения у специалиста и своевременного предупреждения возможных проблем. Если вы не живете в Москве, запланируйте пребывание где-то в районе клиники в одной из местных гостиниц. Это необходимо чтобы было легко посетить клинику при необходимости.
Перед тем, как решить, принимать антибиотики после ринопластики или не принимать, обязательно обсудите это со своим врачом. Часто, прием антибиотиков во время реабилитационного периода назначается пластическим хирургом специально для предотвращения начала воспалительных процессов оперированной области и чтобы заживление прошло успешно.
Планировать пополнение семейства лучше только через полгода, а лучше через год после ринопластики. За это время организм полностью восстановится и сможет перенести нагрузку, связанную с вынашиванием ребенка и родами. Во время беременности у женщины меняется гормональный фон из-за изменения обмена веществ. Это приводит к тому, что рубцевание тканей проходит гораздо сложнее и намного дольше обычного. Поэтому беременеть лучше всего спустя год после операции, когда реабилитационный период пройдет полностью.
Воспалительные процессы в разных отделах уха приводят к раздражению нервов, отеку и сильной боли. Лечение отита нужно начать как можно быстрее, в противном случае могут быть серьезные последствия.
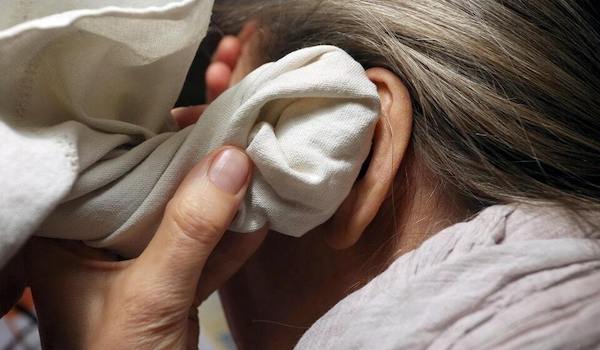
Острая боль в ухе – одно из самых мучительных ощущений. Многие пациенты сравнивают ее силу с зубной болью и тяжелыми травмами, а женщины – с процессом родов. Чаще всего ухо болит из-за отита.
Что нужно знать об отите у взрослых
Что такое отит
Отит – это общее название для воспалительных процессов в области уха. Воспаление может быть острым либо хроническим, затрагивая различные отделы уха.
Если воспаление локализовано в ушное раковине и слуховом проходе до границы барабанной перепонки – это наружный отит, воспаление в барабанной полости – средний отит, если затрагивается область улитки, внутренняя часть уха – это внутренний отит или лабиринтит.
Эти патологии крайне болезненны, сопровождаются лихорадкой, нарушениями слуха, выделениями из наружного прохода. Кроме того, без лечения отиты могут угрожать тяжелыми осложнениями – тугоухостью или полной глухотой, парезом в области лицевого нерва, поражением костей или мозга.
Причины отита у взрослых
Наиболее частой причиной наружного отита являются травмы, инфекции кожи и подлежащих тканей в области слухового прохода. Возможна и химическая травма уха, раздражение и воспаление из-за серных пробок, попадания в ухо воды, образования фурункулов.
Средний отит – самая частая форма болезни. Он обычно провоцируется бактериальными инфекциями, реже – вирусами, патогенными грибками, а также микст-инфекцией. Наиболее частые возбудители:
- пневмококк;
- гемофильная палочка;
- вирус гриппа;
- различные возбудители ОРВИ.
Факторами риска, повышающими вероятность отита, является шмыганье носом, избыток слизи в носоглотке. перепад давления при нырянии, погружении на глубину. Нередко средний отит становится осложнением простуды, ЛОР-патологий (аденоидит, тонзиллит, фарингит, ринит). Риск выше у людей с имунодефицитами.
Симптомы отита у взрослых
При наружном отите самыми частыми жалобами будут:
- пульсация в ухе, резкая болезненность, отдающая в шею, глаз или зубы;
- усиление боли при жевании пищи, разговоре, смыкании челюсти;
- краснота слухового прохода и ушной раковины;
- нарушение слуха, если есть выделение гноя в область слухового прохода.
При хронической форме может возникать мезотимпанит – воспаление локализуется в зоне евстахиевой трубы и нижней, средней части барабанной полости. В перепонке формируется отверстие, но сама перепонка натянута.
- понижение слуха;
- периодическое появление гноя из уха;
- шум в ухе;
- головокружение;
- в период обострения – боль и температура.
Лечение отита у взрослых
Для того, чтобы лечение было эффективным, необходимо точно определить локализацию воспалительного процесса, его тяжесть и возможные осложнения. Для этого нужно обращение к ЛОР-врачу.
Диагностика
Диагноз можно заподозрить на основании типичных жалоб, но врач подробно будет расспрашивать – где и как болит ухо, нажмет на козелок, потянет мочку уха вниз, чтоб определить, есть ли боль. Кроме того, оториноларинголог проведет осмотр уха с использованием приборов и подсветки, чтобы прицельно осмотреть слуховой проход, барабанную перепонку, понять, есть ли в ней гной и перфорация. Чтобы определить чувствительность к антибиотикам, выполняется посев на флору. Также врач может назначить:
- анализы крови (общий, биохимию), чтобы определить характер воспаления;
- рентген придаточных пазух, если подозревает связь с синуситом;
- рентгенография височной кости при хроническом отите.
Современные методы лечения
Мы попросили рассказать о том, как сегодня лечат отиты у взрослых врача-оториноларинголога Светлану Комарову. По ее словам, медикаментозная терапия может включать:
- капли в ухо, содержащие анальгетик Феназон и местный анестетик Лидокаин – для снятия болевого синдрома и уменьшения воспаления, при появлении выделений из уха следует применять антибактериальные капли содержащие Рифампицин или Ципрофлоксацин;
- в нос закапывают сосудосуживающие капли, содержащие Ксилометазолин 0,1%, Оксиметазолин 0,05%, Нафазолин 0,1%, Фенилэфрин 0,025% - для уменьшения отека слизистой оболочки носоглотки вокруг устья слуховых труб;
- при неэффективности местных препаратов – анальгетики и нестероидные противовоспалительные препараты (Ацетилсалициловая кислота, Парацетамол, Трамадол, Кетопрофен, Ибупрофен) назначают внутрь;
- жаропонижающие препараты (Парацетамол) применяются при повышении температуры выше 38,5 С;
- антигистаминные препараты (Дифенгидрамин, Клемастин, Хлоропирамин) назначают с целью уменьшения отека;
- антибактериальные препараты широкого спектра действия: пенициллины, цефалоспорины, макролиды, респираторные фторхинолоны.
- процедуры по назначению врача-оториноларинголога: промывание наружного слухового прохода, катетеризация слуховой трубы, продувание слуховых труб по Политцеру, пневмомассаж барабанной перепонки;
- физиотерапия: УФО, УВЧ, микроволновая терапия, электрофорез противовоспалительными препаратами по назначению врача-физиотерапевта.
При осложненном течении отита или не эффективности консервативной терапии показано хирургическое лечение (миринготомия, шунтирование барабанной полости, радикальная операция на среднем ухе), направленное на санацию очага инфекции, восстановление слуха, профилактику рецидивов.
Какие антибиотики эффективны при отите?
– Системная антибактериальная терапия показана во всех случаях среднетяжелого и тяжелого течения острого среднего отита, – говорит врач-оториноларинголог Светлана Ковалева, – а также у пациентов с иммунодефицитными состояниями. При легком течении отита (отсутствии выраженных симптомов интоксикации, болевого синдрома, гипертермии до 38 °С) от назначения антибиотиков можно воздержаться. Однако при отсутствии положительной динамики в течение 48 часов следует прибегнуть к антибиотикотерапии.
При отите назначаются антибиотики широкого спектра действия, эффективные в отношении типичных возбудителей: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus.
Препаратом выбора является Амоксициллин.
Альтернативными средствами при аллергии на β-лактамы являются современные макролиды (Джозамицин, Азитромицин, Кларитромицин). При неэффективности, а также пациентам получавшим антибиотики в течение месяца, пациентам старше 60 лет целесообразно назначать комплекс – амоксициллин + клавулановая кислота. Альтернативными препаратами являются цефалоспорины II - III поколения (Цефуроксима аксетил, Цефтибутен) или фторхинолоны (Левофлоксацин, Моксифлоксацин).
При легком и среднетяжелом течении показано пероральное применение антибиотиков. При тяжелом и осложненном течении отита начинают с внутривенного или внутримышечного введения препарата, а далее продолжают лечение перорально.
Длительность антибактериальной терапии составляет 7 - 10 дней. При осложненном отите – 14 дней и более.
Самостоятельно применять антибиотики не стоит, необходимо проконсультироваться с врачом-оториноларингологом. Отит может быть вызван грибковой флорой или герпетической инфекцией. Применение антибиотиков в данном случае может усугубить течение заболевания.
Профилактика отита у взрослых в домашних условиях
Для профилактики отита необходимо избегать переохлаждений, мыть руки после улицы, орошать слизистую носа морской водой после посещения мест с большим скоплением народа, заниматься закаливанием организма, спортом, ежедневно употреблять свежие фрукты, овощи, кисломолочные продукты.
Если так случилось, что вы заболели и стал беспокоить насморк, то сморкаться нужно крайне осторожно, при этом освобождать только одну ноздрю, иначе выделения из носа могут попасть через слуховую трубу в ухо и спровоцировать отит.
Необходимо соблюдать правильную гигиену ушей. Не рекомендуется использовать ватные палочки – ими в ухо можно занести бактериальную или грибковую инфекцию. Для гигиены ушей применяйте капли, состоящие из комбинации поверхностно-активных веществ (Аллантоин, Бензетоина хлорид) очищающих, увлажняющих и защищающих кожу наружного слухового прохода.
Популярные вопросы и ответы
Мы обсудили риски осложнений отитов и возможности их лечения при помощи народных методов терапии с ЛОР-врачом Светланой Ковалевой.
Какие могут быть осложнения при отите?
Нерациональное лечение среднего отита может привести к формированию рубцовой ткани в полости среднего уха и к стойкому снижению слуха.
При наружном отите может встречаться поражение черепных нервов в виде парезов и параличей.
Могут развиваться осложнения, которые представляют опасность для жизни. К ним относятся:
- мастоидит – гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости;
- лабиринтит – воспаление внутреннего уха, при котором поражаются рецепторы равновесия и слуха;
- гнойный менингит – воспаление мягкой и паутинной оболочек головного мозга;
- абсцесс мозга – ограниченное гнойное расплавление вещества мозга;
- синус-тромбоз и сепсис.
Незамедлительно обратится к врачу нужно при наличии следующих симптомов:
- быстрое ухудшение общего самочувствия;
- повышение температуры тела выше 39 °С;
- нарастающая боль в ухе;
- головная боль;
- припухлость и покраснение кожи заушной области;
- обильное гноетечение из уха;
- учащенное сердцебиение.
Народная медицина не используется в официальной клинической практике, так как не имеет доказательной базы. Фитотерапией можно поддерживать основное лечение при легком течении отита.
В качестве антибактериальных и противовоспалительных средств рекомендуется закладывать в ушную раковину тампоны, смоченные готовой аптечной настойкой календулы.
При болях в ухе помогут компрессы с ароматическими маслами – необходимо намочить марлевую турунду (жгут) в теплой воде, нанести на нее 2 - 3 капли эфирного масла шалфея или герани, вложить в слуховой проход и сделать теплый компресс на область уха на 2 часа.
Читайте также:

