Как сделать так чтобы положили в больницу с желудком
Обновлено: 03.07.2024
Страх перед гастроскопией в основном связан с физическим дискомфортом и выраженным рвотным рефлексом, поэтому многие пациенты интересуются, можно ли проверить желудок без глотания зонда. На сегодняшний день эндоскопические методы диагностики имеют альтернативы, однако они не всегда могут полноценно заменить исследование с помощью эндоскопа (видеоэндоскопа).
- Инвазивная диагностика:
1) ФГДС (гастроскопия) под наркозом (легкий медикаментозный сон);
2) Капсульная эндоскопия. - Неинвазивная диагностика:
1) Лабораторная диагностика;
2) УЗИ;
3) Рентген;
4) МРТ.
ФГДС под наркозом (медикаментозный сон)
Проведение процедуры гастроскопии во сне полностью избавляет пациента от негативных ощущений. Современные методы наркоза позволяют избежать нежелательных последствий: длительный выход из наркоза, рвотные позывы и др. Пациент находится под наркозом минимальное время, после проведения процедуры быстро приходи в себя. Информативность ФГДС под наркозом нисколько не изменяется, а даже увеличивается, так как врач-эндоскопист в спокойном режиме может осмотреть все участки слизистой, выполнить биопсию или удалить полип.
Капсульная эндоскопия
Капсульная эндоскопия противопоказана детям до 12 лет, беременным, лицам с заболеваниями пищевода (стеноз, дивертикулы), а также при подозрении на непроходимость кишечника.
Плюсами метода выступают безопасность, безболезненность, информативность, простота проведения.
Есть и некоторые относительные минусы — необходимость в подготовке (диета, голод на протяжении 12 часов, очищение кишечника), отсутствие возможности проведения медицинских манипуляций (забор содержимого желудка, биопсия) и прицельной съемки дефектов слизистых, высокая цена (обусловлена стоимостью одноразового устройства).
Лабораторная диагностика вместо ФГДС
Если пациент по каким-либо причинам не может пойти эндоскопическое исследование, то врачи назначаю лабораторные анализы, которые максимально смогут помочь в диагностике патологий ЖКТ:
- Анализ кала на скрытую кровь методом ColonView. Используется для диагностики кровотечений и скрининга предраковых заболеваний, рака толстой кишки и желудка. Анализ кала методом ColonView более чувствителен и информативен, чем стандартный анализ кала на скрытую кровь.
- Анализ кала на Helicobacter pylori, антиген. Помогает выявить бактерию хеликобактер, которая провоцирует гастрит и язвенную болезнь. Увеличивает риск онкологии ЖКТ.
- Анализ крови на гастрин. Гастрин – гормон, участвующий в регуляции пищеварения. Повышенное значение гастрина может говорить о наличии заболевания ЖКТ (язвенная болезнь, гастрит, гастронома и др.)
- Анализ крови на пепсиноген I и II. Ферменты участвуют в пищеварении (отвечают за переваривание белка). С помощью анализа пепсиноген I врачи могут оценить кислотность желудочного сока. С помощью анализа пепсиноген II врачи косвенно могут судить о наличии повреждений слизистой оболочки желудка.
Также в большинстве случаев врачи-гастроэнтерологи назначают стандартные анализы для оценки общего состояния гастроэнтерологического пациента:
- Клинический анализ крови: общий анализ, лейкоцитарная формула, СОЭ (с микроскопией мазка крови при выявлении патологических изменений)
- Анализ кала — копрограмма
- АЛТ
- АСТ
- Билирубин (общий и прямой)
- Холестерин (холестерол общий), после 40 лет может быть порекомендована расширенный анализ — липидограмма
- Гамма-ГТ
- Фосфатаза щелочная общая
- Амилаза панкреатическая
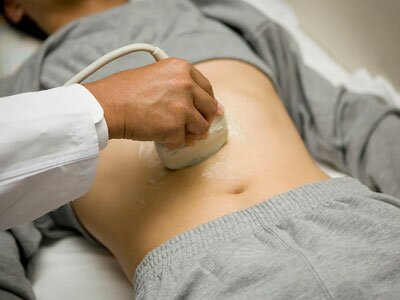
Проверить желудок без глотания зонда можно с помощью ультразвуковой диагностики. Метод позволяет исследовать состояние стенок органа, диагностировать крупные новообразования, однако не предоставляет сведений о состоянии слизистых. Это является главным недостатком УЗИ в сравнении с гастроскопией, так как наиболее часто поражение желудка развивается со стороны его внутренней выстилке.
Плюсы УЗИ желудка очевидны — безопасность, безболезненность, отсутствие противопоказаний, доступность.
Минусы — низкая информативность.
Рентгенография
Рентгенография пищеварительного тракта применяется для быстрой оценки структуры желудочно-кишечного тракта. Перед исследованием пациент принимает бариевую суспензию. Вещество является рентгеноконтрастным и делает пищеварительный тракт видимым на снимках.
Плюсы метода — безболезненность, высокая скорость проведения.
Минусы — низкая информативность (позволяет выявить только серьезные дефекты и крупные опухоли, не дает информации о слизистых), необходимость в подготовке, лучевая нагрузка на организм.
Для диагностики заболеваний желудка без глотания зонда может применяться МРТ. Метод позволяет визуализировать орган, оценить его размеры, структуру, состояние стенок, но не предоставляет информации о слизистых оболочках. Магнитно-резонансную томографию желудка чаще всего выполняют в рамках комплексного исследования органов брюшной полости.
Плюсы МРТ — безболезненность, безопасность и минимум противопоказаний.
Минусы — цена, низкая информативность.
Стоит ли отказываться от гастроскопии?
Процедура позволяет прицельно изучить структуру и состояние слизистых оболочек пищевода, желудка, 12-перстной кишки, а также выявить мельчайшие изменения в строении перечисленных органов.
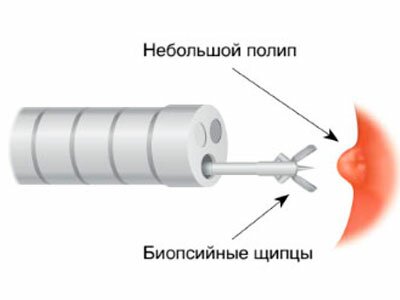
Плюсами ФГДС также выступает возможность проведения медицинских манипуляций, а именно:
- забор содержимого желудка и 12-перстной кишки для анализа;
- проведение биопсии;
- удаление полипов;
- введение лекарственных препаратов;
- одномоментное устранение эрозивных и язвенных дефектов;
- коагуляция кровоточащих сосудов.
Проверить кислотности желудка с определением точного числового показателя (pH) без ФГДС невозможно. Выявление метаплазии и ранних стадий рака также проводится исключительно с помощью эндоскопии. Диагностическая процедура нередко переходит в лечебную и позволяет быстро решить некоторые проблемы со здоровьем. Ни один из альтернативных методов не имеет столь широких возможностей.
Какую процедуру пройти вместо ФГДС?
При невозможности выполнения стандартной процедуры ФГДС, врачи-гастроэнтерологи рекомендуют рассмотреть вариант поведения процедуры под наркозом (медикаментозный сон).
Можно ли обследовать желудок без глотания зонда, зависит от особенностей конкретного клинического случая. В случаях, когда необходимо оценить структуру ЖКТ, могут применяться неинвазивные методы диагностики. Если гастроэнтеролог подозревает воспалительные, эрозивные, метапластические процессы, необходимо детально исследовать слизистую оболочку органов пищеварения. В этом случае без эндоскопии не обойтись, а промедление с ее проведением чревато неблагоприятными последствиями.
Возможность замены ФГДС другими методами диагностики также определяют индивидуально.
Современный образ жизни с его спешкой и обилием нездоровой пищи зачастую является одной из главных причин наших болезней. Согласно данным Минздрава, заболеваниями органов пищеварения страдают около 50-60% взрослого населения 1 .
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
- бактериальное инфицирование;
- паразитарные инфекции;
- вирусные и грибковые поражения.

В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
- неправильный режим питания;
- малоподвижный образ жизни, что нарушает физиологическую перистальтику тонкого и толстого кишечника;
- заболевания эндокринной системы;
- неблагоприятное воздействие внешних экологических и производственных условий жизнедеятельности;
- хронические стрессовые ситуации и депрессии, которые резко снижают уровень защитных свойств организма;
- генетическая предрасположенность и врожденные аномалии развития органов ЖКТ.
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах 2 :
- тяжесть после еды или дискомфорт в животе могут быть связаны с нехваткой пищеварительных ферментов в кишечнике;
- боль в верхней трети живота может быть связана с воспалением стенок желудка, кишечника и нижнего отдела пищевода или появляться при язвенном поражении желудка и двенадцатиперстной кишки. Дополнительным симптомом этих заболеваний являются тошнота и рвота;
- боль в правом подреберье нередко сигнализирует о воспалении желчного пузыря - холецистите;
- боль в левом подреберье может быть признаком гастрита и других воспалительных болезней ЖКТ. Если боль сильная и носит опоясывающий характер, то при обследовании врач обращает особое внимание на состояние поджелудочной железы;
- болевой синдром в нижней части живота может быть признаком аппендицита и кишечных инфекций.
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить 2 :
-
. В хронической форме может указывать на гепатит, холецистит, панкреатит и колит;
- Запор. Запором гастроэнтерологи называют стул реже чем 3 раза в неделю. Этот симптом часто сопровождает дисбактериоз, синдром раздраженного кишечника;
- Метеоризм. Чрезмерное скопление газов в кишечнике и желудке может быть связано с колитом, панкреатитом и дисбактериозом;
- Тошнота и рвота;
- Частые приступы изжоги, которые вызваны гастроэзофагеальным рефлюксом или гастритом с повышенной кислотностью.
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать 2 :
- Общий осмотр у врача. Прощупывание, прослушивание внутренних органов, визуальная оценка состояния кожи и слизистых позволят врачу получить основную информацию о состоянии органов, их размере и местоположении;
- Лабораторный анализ крови, мочи и кала;
- Для определения уровня активности поджелудочной железы (которая отвечает за производство пищеварительных ферментов) проводят анализ на эластазу-1;
- Гастроскопия и колоноскопия. Визуальный осмотр внутренней стенки пищевода, желудка и кишечника позволяет тщательно исследовать состояние слизистой оболочки ЖКТ;
- УЗИ (ультразвуковое исследование) – один из наиболее распространенных способов диагностики заболеваний, во время которого специалист на экране монитора в режиме реального времени обследует строение органов ЖКТ;
- Рентгенография. С помощью специального контрастного вещества врач может выявить на рентгенологическом снимке все изменения или нарушения структуры желудка и кишечника;
- Компьютерная томография и магнитно-резонансная томография – послойное сканирование, которое формирует 3D изображение исследуемого органа. Это очень эффективный инструмент диагностики, но иногда общих анализов и осмотра бывает достаточно для того, чтобы установить диагноз;
- Биопсия. Гистологический анализ небольшого участка патологической ткани осуществляется при возникновении подозрения на злокачественное новообразование.
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов 2 :
- антибактериальные средства, рекомендуемые, например, при язве желудка, гастрите, кишечной инфекции;
- препараты, стимулирующие восстановление поврежденной слизистой оболочки ЖКТ;
- противодиарейные препараты;
- ферментные препараты для восполнения нехватки собственных пищеварительных ферментов;
- антациды или ингибиторы протонной помпы, которые уменьшают кислотность желудка;
- адсорбентные препараты;
- слабительные препараты.
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда: 2
- каши на воде;
- супы на нежирных рыбных и мясных бульонах;
- омлеты;
- кисломолочные продукты;
- нежирное мясо, приготовленное на пару, отварное или запечённое.
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ: 2
- позаботьтесь о правильном и сбалансированном питании;
- предпочтите свежие овощи и фрукты консервам, фастфуду и высококалорийной пище;
- откажитесь от курения и злоупотребления крепкими алкогольными напитками;
- регулярно занимайтесь физкультурой и придерживайтесь активного образа жизни;
- проходите периодические профилактические осмотры;
- при обнаружении первых симптомов нарушений пищеварительной системы сразу обращайтесь к врачу.
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Некоторые поражения ЖКТ сопровождается расстройством пищеварения и дефицитом ферментов, который приводит к неприятным симптомам – дискомфорт, тяжести в животе, метеоризму, диарее. При заболеваниях желудочно-кишечного тракта препарат Креон ® восстанавливает дефицит ферментов поджелудочной железы. Активное вещество препарата – натуральный панкреатин, заключенный в множестве минимикросфер, которые помещены в желатиновую капсулу. Капсула быстро растворяется в желудке, а минимикросферы перемешиваются с пищей, облегчая процесс пищеварения и способствуя усвоению питательных веществ 3 .
Маленький размер частиц помогает препарату обработать большее количество съеденного в отличие, например, от таблетированных средств 4 . Кроме того, научно доказано, что размер частиц определяет эффективность ферментного препарата 5 . В соответствии с современными мировыми и российскими научными работами размер частиц препарата не должен превышать 2-х мм 5,6 .
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Креон ® подходит не только для лечения диагностированных заболеваний. Креон ® 10000 также имеет показание для применения при погрешностях в питании, при употреблении жирной пищи, если возникают такие симптомы как тяжесть после еды, дискомфорт в животе, вздутие или бурление 3 . Как правило, для снятия симптомов достаточно 1 капсулы на прием. При этом важно отметить, что организм не перестает сам переваривать пищу 7 , поскольку Креон ® лишь дополняет собственную работу организма. В связи с этим препарат можно применять каждый раз при появлении симптомов. Более того в инструкции по медицинскому применению также отмечено, что препарат важно принимать во время каждого приема пищи или сразу после 3 . Это объясняется исключительно физиологией: в организме ферменты вырабатываются каждый раз во время еды.
Подробнее о препарате Креон ® 25 000 можно узнать здесь.
читайте также
Креон ® 10000
Креон ® для детей
Креон ® или другие капсулы?
Креон ® или проверенная таблетка?
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
Возможные нарушения пищеварения при отравлении
Вздутие живота. Как с ним бороться?
Ночное переедание: удовольствие, привычка или зависимость?
18+ Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Материал разработан при поддержке компании ООО "Эбботт Лэбораториз" в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.

Лежачим больным часто требуется круглосуточный уход и медицинское наблюдение.
Ухаживать за больным тяжело не только в физическом и моральном плане — это еще и постоянные материальные расходы. Поэтому стоит разобраться, куда обращаться за помощью, если в доме лежачий больной.
I. Обратитесь в поликлинику по месту жительства
Состояние лежачего больного нужно контролировать ежедневно. На дом к лежачему больному обязаны приходить терапевт и профильные врачи из территориальной поликлиники. Вызовите на дом участкового терапевта. Он осмотрит больного, назначит лечение и решит, какого профильного специалиста пригласить дополнительно.
На дом к лежачему больному по заявке терапевта обязаны приходить все узкие специалисты: невролог, окулист, отоларинголог (лор), хирург, онколог, уролог, эндокринолог, кардиолог и другие врачи.
Дома делают электрокардиограмму, берут анализы, проводят лечение. К примеру, при наличии трофических язв хирург назначает лечение с обязательным посещением больного медсестрой для выполнения перевязок.
При необходимости на дом придет окулист. Он определит дефекты зрения, подберет линзы или выпишет очки, найдет глаукому, катаракту или отслоение сетчатки глаз. Невролог может назначить курс лечения с инъекциями, проводить которые должна медсестра из поликлиники.
Если терапевт говорит, что профильные врачи на дом не приходят — не верьте. Обратитесь к заместителю главного врача поликлиники по лечебной работе или руководителю и добейтесь, чтобы к вам направили узких специалистов.
Выдержка из закона: Федеральный закон от 21.11.2011 № 323-03
Статья 19. Право на медицинскую помощь
- Каждый имеет право на медицинскую помощь.
- Каждый имеет право на медицинскую помощь в гарантированном объеме, оказываемую без взимания платы в соответствии с программой государственных гарантий бесплатного оказания гражданам медицинской помощи, а также на получение платных медицинских услуг и иных услуг, в том числе в соответствии с договором добровольного медицинского страхования.
II. Если вам нужна помощь в обеспечении ухода, информация о мерах социальной поддержки отдельных категорий граждан, обратитесь в орган в орган социальной защиты населения по месту жительства лежачего больного
В случае признания лежачего больного нуждающимся в предоставлении социальных услуг, ему выдадут индивидуальную программу предоставления социальных услуг (ИППСУ), в которой будет указаны необходимые виды социальных услуг, их количество, периодичность и срок предоставления.
Статья 16. Индивидуальная программа
- Индивидуальная программа является документом, в котором указаны форма социального обслуживания, виды, объем, периодичность, условия, сроки предоставления социальных услуг, перечень рекомендуемых поставщиков социальных услуг, а также мероприятия по социальному сопровождению, осуществляемые в соответствии со статьей 22 настоящего Федерального закона.
Социальные услуги делятся на гарантированные и дополнительные. Гарантированные бесплатны или оплачиваются частично. Дополнительные оказываются на условиях полной оплаты.
Дальше вы выбираете, куда обратиться за помощью — в государственную или негосударственную организацию социального обслуживания.
1) социально-бытовые, направленные на поддержание жизнедеятельности получателей социальных услуг в быту;
2) социально-медицинские, направленные на поддержание и сохранение здоровья получателей социальных услуг путем организации ухода, оказания содействия в проведении оздоровительных мероприятий, систематического наблюдения за получателями социальных услуг для выявления отклонений в состоянии их здоровья;
3) социально-психологические, предусматривающие оказание помощи в коррекции психологического состояния получателей социальных услуг для адаптации в социальной среде, в том числе оказание психологической помощи анонимно с использованием телефона доверия;
4) социально-педагогические, направленные на профилактику отклонений в поведении и развитии личности получателей социальных услуг, формирование у них позитивных интересов (в том числе в сфере досуга), организацию их досуга, оказание помощи семье в воспитании детей;
5) социально-трудовые, направленные на оказание помощи в трудоустройстве и в решении других проблем, связанных с трудовой адаптацией;
6) социально-правовые, направленные на оказание помощи в получении юридических услуг, в том числе бесплатно, в защите прав и законных интересов получателей социальных услуг;
7) услуги в целях повышения коммуникативного потенциала получателей социальных услуг, имеющих ограничения жизнедеятельности, в том числе детей- инвалидов;
8) срочные социальные услуги.
Социальный работник может посещать лежачего больного 1-2 раза в день 5 раз в неделю. При необходимости гражданин может быть временно размещен в стационарном учреждении социального обслуживания.
Если нужна сиделка, нанимать ее придется дополнительно по объявлениям, через знакомых или кадровые агентства.
III. Поставьте больного на очередь в государственный хоспис
При некоторых неизлечимых заболеваниях больные имеют право обратиться за помощью в государственный хоспис, который относится к учреждениям паллиативной медицинской помощи. Хоспис — специальное учреждение, в котором больные и их родственники получают медицинскую, социальную, психологическую и иную помощь.
Показания для обращения — онкология, хронические прогрессирующие заболевания терапевтического профиля, последствия травм, необратимые нарушения мозгового кровообращения, различные формы деменции, в том числе болезнь Альцгеймера и другие заболевания.
Для того чтобы встать на учет в государственный хоспис, необходимо направление. Например, если у вас онкологический больной 4-й клинической группы, направление даст районный онколог.
- Паллиативная медицинская помощь представляет собой комплекс медицинских вмешательств, направленных на избавление от боли и облегчение других тяжелых проявлений заболевания, в целях улучшения качества жизни неизлечимо больных граждан.
- Паллиативная медицинская помощь может оказываться в амбулаторных условиях и стационарных условиях медицинскими работниками, прошедшими обучение по оказанию такой помощи.
IV. Позвоните в негосударственные организации
Есть много общественных, социально ориентированных организаций и фондов, которые могут оказать лежачему больному необходимую помощь и под держку. Найдите список организаций в вашем городе и обзвоните их.
С учетом имеющихся возможностей во временное пользование может быть предоставлено в пользование оборудование для больного: специальная кровать, противопролежневый матрас, инвалидная кресло — коляска.
Пригласите в дом сотрудника патронажной службы. Он покажет и расскажет, как правильно ухаживать за лежачим больным.
V. Оформите инвалидность и (или) уход за больным
Инвалидность дает право больному на получение пенсии от государства и льготы. Постарайтесь оформить инвалидность и (или) уход за инвалидом — это поможет материально.
Вызовите участкового терапевта. Он определит, есть ли у больного показания для установления инвалидности и оформит документы по форме 088/у для прохождения медико-социальной экспертизы (МСЭ).
Если при оформлении документов потребуется заключение узких специалистов, то заявку на их приход к больному подают родственники в территориальной поликлинике.
Если инвалидность установлена, то с решением комиссии (розовой справкой) необходимо обратиться:
- В территориальное отделение Пенсионного фонда Российской Федерации (далее — ПФРФ) по месту жительства для оформления ежемесячных выплат. В ПФРФ можно заменить льготы на лекарства, санаторно-курортное лечение, льготы на оплату коммунальных услуг и проезд в транспорте на денежные выплаты.
- В управление соцзащиты по месту жительства для получения социальных услуг, которые положены в зависимости от группы инвалидности.
- В МФЦ для получения льгот по оплате коммунальных услуг.
- В территориальную поликлинику для получения льгот на лекарства.
Это примерный список учреждений. Полный перечень зависит от группы инвалидности и льгот, которые положены инвалиду.
Статья 28.1. Ежемесячная денежная выплата инвалидам
- Инвалиды и дети-инвалиды имеют право на ежемесячную денежную выплату в размере и порядке, установленных настоящей статьей. Ежемесячная денежная выплата инвалидам и детям-инвалидам индексируется каждый год и по состоянию на 31.05.2018 ее размер составляет:
1) инвалидам I группы — 3236,98рублей;
2) инвалидам II группы, детям-инвалидам — 2590,24рублей;
3) инвалидам III группы — 2073,51 рублей.
Если вы сами ухаживаете за инвалидом I группы, ребенком-инвалидом в возрасте до 18 лет, а также за престарелым, нуждающимся по заключению лечебного учреждения в постоянном постороннем уходе, либо достигшим возраста 80 лет, обратитесь в ПФРФ по месту жительства для оформления ухода за инвалидом.
Так вы будете получать ежемесячное пособие, время ухода будет учтено в трудовой стаж. Оформить уход можно если вы нигде не работаете, не получаете пособий и не имеете дохода в виде зарплаты или пенсии.
Установить с 1 июля 2008 г. ежемесячные компенсационные выплаты в размере 1200 рублей неработающим трудоспособным лицам, осуществляющим уход за инвалидом I группы, ребенком-инвалидом в возрасте до 18 лет, а также за престарелым, нуждающимся по заключению лечебного учреждения в постоянном постороннем уходе либо достигшим возраста 80 лет (далее — компенсационные выплаты).
Компенсационные выплаты устанавливаются одному неработающему трудоспособному лицу в отношении каждого указанного нетрудоспособного гражданина на период осуществления ухода за ним.

Госпитализация (нахождение пациента в стационаре) обычно состоит из трех основных этапов. Во время первого (предоперационного) этапа выполняются необходимые исследования для подготовки к операции, консультации со специалистами, а также подготовительное лечение (специальное питание, лечение сопутствующих заболеваний). Второй этап – операция. И третий (послеоперационный) этап – восстановление после операции и выписка домой.
Длительность нахождения больного в клинике зависит от вида заболевания и его тяжести, от количества необходимых обследований, типа операции, а также от течения послеоперационного периода.
В связи со стремлением клиник снизить расходы, связанные с нахождением больных в стационаре в предоперационном периоде, в настоящее время имеется тенденция к выполнению многих обследований в амбулаторном порядке. Это означает, что до операции пациент приходит в клинику только для выполнения назначенных исследований, и после этого возвращается домой. После того, как все исследования выполнены, врач назначает день операции, и пациент госпитализируется в клинику накануне (за 1-2 дня до назначенного срока). Во многих странах Европы и США пациенты, которым планируются хирургическое вмешательство, приезжают в клинику рано утром в день операции, проходят небольшую подготовку в специальной предоперационной палате и через 2-3 часа отправляются в операционную. Нахождение больного дома среди близких людей вплоть до дня операции позволяет снизить стресс, связанный с необходимостью хирургического вмешательства.
Предоперационное обследование
После того, как у пациента заподозрен рак толстой кишки, и планируется выполнение операции, требуются еще несколько важных обследований, которые необходимо сделать перед хирургическим вмешательством.
Это обследование ставит перед собой две основные цели. Во-первых, при выполнении нескольких исследований можно определить стадию опухоли и степень ее распространенности. Определение стадии опухоли в предоперационном периоде поможет правильно выбрать тактику лечения. Очевидно, что лечение рака ободочной кишки, при котором имеются метастазы в печень, будет сильно отличаться от лечения небольшой опухоли, которая не выходит за пределы кишечной стенки. Во-вторых, дополнительные исследования помогут оценить общее состояние здоровья и переносимость операции. Так как хирургическое вмешательство является сильным стрессом для организма и способно спровоцировать ухудшение существующих проблем с легкими, сердцем, почками и другими органами, выполнение специальных исследований поможет определить тех пациентов, у которых повышен риск возникновения осложнений со стороны этих органов во время и после операции.
Рентгенография грудной клетки. Основной целью этого исследования является оценка наличия метастазов рака в легкие. Это стандартное исследование, которое с достаточно большой точностью может определить, есть ли в легких опухолевые узлы. Кроме того, с помощью рентгенографии грудной клетки можно выявить признаки заболевания сердца и легких. Поэтому это исследование выполняется стандартно всем пациентам перед большими операциями.
Компьютерная томография (КТ) брюшной полости и грудной клетки. С помощью этого исследования можно оценить состояние печени и брюшной полости на наличие очагов метастазирования опухоли. Если выполняется КТ грудной клетки вместе с исследованием брюшной полости, тогда выполнения обычной рентгенографии грудной клетки не требуется.
Магнитно-резонансная томография (МРТ) малого таза. Это исследование позволяет получить четкие изображения органов малого таза, оценить степень распространения опухоли прямой кишки, поражение лимфатических узлов, вовлечение в опухоль мышц анального канала. В отличие от рентгенографии и КТ при МРТ пациенты не подвергаются действию ионизирующего излучения.
Ультразвуковое исследование (УЗИ) брюшной полости. С помощью этого метода можно определить состояние практически всех органов брюшной полости, заподозрить наличие метастазов опухоли в других органах, чаще всего в печени. Также можно оценить состояние почек, поджелудочной железы, желчного пузыря. При невозможности выполнения КТ органов брюшной полости данное исследование является методом выбора для оценки наличия или отсутствия отдаленных метастазов.
Трансректальное ультразвуковое исследование (ТРУЗИ). Это исследование выполняется с помощью специального датчика, который заводится в прямую кишку через анальный канал. Этот метод позволяет выявить степень прорастания опухолью стенки прямой кишки, оценить состояние близлежащих лимфатических узлов и сфинктеров прямой кишки. При невозможности выполнения МРТ органов малого таза является методом выбора для оценки распространения опухоли прямой кишки.
Анализы крови. Стандартный набор анализов крови включает: общий анализ крови, биохимический анализ крови и исследование свертываемости крови.
В общем анализе крови оценивается общее количество эритроцитов (красных кровяных клеток), гемоглобина, лейкоцитов (белых кровяных клеток) и тромбоцитов. Эти клетки играют решающую роль в жизнедеятельности организма. Эритроциты, с помощью содержащегося в них гемоглобина, являются переносчиком кислорода и ответственны за снабжение кислородом всех тканей и органов. При раке ободочной кишки из опухоли может происходить кровотечение, поэтому количество эритроцитов у таких пациентов может быть снижено. В тяжелых случаях после операции, а иногда и до операции может потребоваться переливание крови. Так как тромбоциты играют важную роль в нормальном свертывании крови (образовании тромбов), подсчет этих кровяных телец является необходимым исследованием. Если у больного не было в течение жизни эпизодов ненормального кровотечения, такого как обильное носовое кровотечения или кровотечение из десен зубов, скорее всего отклонений в этом анализе не будет. Тем не менее, изучение количества тромбоцитов очень важно для определения возможных рисков кровотечения во время операции.
В составе биохимического анализа крови оцениваются электролиты плазмы, такие как ионы калия и натрия. Уровень этих ионов может быть сильно низким или наоборот высоким у пациентов, принимающих лекарства от повышенного артериального давления или другие препараты. Перед операцией необходимо восстановить нормальный уровень этих ионов в плазме крови.
Профиль свертываемости крови оценивает эффективность образования тромбов, это необходимо знать, так как свертываемость крови может быть нарушена у пациентов с гемофилией или нарушениями других факторов свертывания крови.
Также обязательными анализами, которые делают всем пациентам перед операцией, являются определение группы крови и резус-фактора, так как эти данные могут потребоваться для переливания крови, и определение маркеров инфекционных заболеваний – вирусных гепатитов (В и С), сифилиса, ВИЧ-инфекции. При отсутствии всех этих анализов выполнение операции невозможно.
Электрокардиография (ЭКГ). Это простой скрининговый тест, который позволяет определить функцию сердца. С помощью него можно определить признаки атеросклеротической болезни сердца (сужение артерий сердца), которая является серьезным риском при выполнении операции. ЭКГ-признаки перенесенного инфаркта миокарда или ишемии сердца (недостаток кровоснабжения его отдельных участков из-за недостаточного притока крови) являются признаками атеросклеротического поражения коронарных артерий (артерий сердца). При получении ненормальной картины на ЭКГ может потребоваться выполнение дополнительных исследований, которые назначит Ваш врач или кардиолог.
Что взять с собой в больницу?
Вы должны быть готовы к тому, что Вам придется оставаться в клинике на протяжении нескольких дней. Будьте практичными и руководствуйтесь здравым смыслом. Не берите с собой ценные вещи, модную одежду или большое количество денег. Возьмите с собой небольшую сумку с самыми необходимыми вещами. Вам потребуется компрессионный трикотаж для ног, который помогает снизить риск образования тромбов во время продолжительной операции. Это могут эластичные бинты или специальные компрессионные чулки. Сразу после операции для защиты швов передней брюшной стенки Вам необходимо будет постоянно носить бандаж – это специальный широкий эластичный пояс, который помогает поддерживать мышцы передней брюшной стенки в моменты, когда на нее оказывается сильное давление – когда Вы встаете, кашляете, садитесь или наклоняетесь. Вы будете находиться в постели только в течение одного или двух дней после операции, после этого Вам будет предложено вставать и ходить. Вам может быть удобно носить халат или удобную пижаму, а также тапочки с нескользкими подошвами. После операции в течение какого-то времени из швов может выделяться небольшое количество раневого отделяемого, которое даже через стерильную повязку может испачкать одежду. Поэтому приготовьте два комплекта одежды и не берите дорогие или любимые вещи, так как в больнице они могут испортиться.
Если Вы постоянно принимаете какие-то лекарства (например, против высокого артериального давления или диабета) обязательно возьмите их с собой. Очень важно, чтобы Вы продолжали принимать эти лекарства вплоть до дня операции, если Ваш доктор не назначит Вам что-то другое.
В день накануне операции
Предоперационная подготовка кишечника
Обычно накануне операции, как и перед колоноскопией, необходимо полностью очистить кишечник от стула. Подготовка кишечника важна, так как позволяет уменьшить риск послеоперационных осложнений. Как Вы знаете, в норме в просвете толстой кишки содержится большое количество бактерий. Если эти бактерии во время операции попадут за пределы кишки, например в брюшную полость, это может привести к развитию осложнений. Самым частым видом инфекционных осложнений является нагноение кожной раны, которое может произойти у 5-10% пациентов. У пациентов, которые выполнили полную очистку кишечника перед операцией, риск нагноения раны снижается. Если в результате подготовки по каким-либо причинам полностью очистить кишечник не удалось, повышается вероятность возникновения после операции проблем с кишечным анастомозом (хирургическое соединение между двумя концами кишки), и в брюшной полости может развиться инфекционное воспаление. Поэтому отнеситесь к очистке кишечника со всей ответственностью. Если во время подготовки у Вас возникают проблемы, обязательно сообщите об этом своему врачу. Если во время принятия препарата у Вас возникает тошнота, рвота, Вы не можете принять всю дозу препарата, или если действие препарата не наступает, не ждите следующего утра, когда у Вас назначена операция, обязательно свяжитесь со своим врачом. Возможно, он предложит Вам воспользоваться другим способом подготовки, который легче переносится пациентами.
Существует множество способов предоперационной подготовки кишечника, от традиционных клизм до специальных препаратов, обладающих сильным слабительным эффектом. Ваш врач расскажет Вам, каким способом будет происходить подготовка кишечника к операции и подробно опишет все, что Вам необходимо будет делать. Подготовка кишечника может занимать почти целый день, на протяжении этого времени пациентам нельзя есть ничего твердого, разрешается только жидкая пища (бульоны, кисели, вода, чай).
Лекарства, которые Вы постоянно принимаете
В день накануне операции обязательно принимайте все назначенные Вам лекарства, даже несмотря на то, что во время подготовки кишечника Вам нельзя принимать пищу, а с полуночи – даже жидкости. Но перед этим обязательно узнайте у Вашего врача, какие лекарства Вам можно принимать, какие нельзя, и за какое время до операции нужно прекратить прием определенных лекарств. Попросите Вашего доктора написать Вам график приема лекарств, чтобы Вы нечего не забыли, не полагайтесь только на свою память во время этого волнительного времени.
Примеры лекарств, прием которых Вам нужно обсудить со своим врачом
Лекарственные препараты, которые Вы ДОЛЖНЫ принимать перед операцией. Вам может быть необходимо принять антигипертензивные препараты (лекарства против повышения артериального давления), включая бета-блокаторы, ингибиторы антгиотензин-превращающего фермента и диуретики, утром в день операции, запив их небольшим глотком воды. Антигипертензивные препараты помогают стабилизировать артериальное давление во время операции. Бета-блокаторы уменьшают риск осложнений со стороны сердца у пациентов с атеросклеротической болезнью сердца. Диуретики помогают снизить риск сердечного приступа от переизбытка жидкости. Между тем, диуретики могут вызвать обезвоживание организма, если их применять вместе с препаратами для очистки кишечника. Поэтому, обязательно посоветуйтесь с врачом, следует ли Вам принимать диуретики в день операции.
Лекарственные препараты, которые Вы НЕ ДОЛЖНЫ принимать перед операцией
Консультация с анестезиологом
В день накануне операции с Вами будет беседовать анестезиолог или его помощник, который оценит Ваше состояние, объяснит, какой вид анестезии будет выбран для операции. Обязательно полностью и честно ответьте на все вопросы анестезиолога, это поможет избежать возможные осложнения. Также обязательно задайте все вопросы, которые у Вас есть по поводу предстоящей анестезии. Анестезиолог назначит специальные лекарства, которые Вы получите вечером накануне операции, они помогут Вам снизить волнение перед операцией и подготовить организм к анестезии.
Согласия на операцию и анестезию
Перед операцией Вам потребуется подписать информированные согласия на проведение операции и анестезии, а также на переливание крови.
Записаться на прием
Читайте также:

