Как сделать сухожилия на руках более заметными
Обновлено: 08.07.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в руке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Болью могут сопровождаться различные патологические процессы верхних конечностей - травмы, дегенеративные и воспалительные поражения, неврологические синдромы. Боль в руке может быть одним из симптомов заболеваний сердечно-сосудистой, дыхательной и пищеварительной систем организма.
Разновидности боли в руке
Разнообразие болевых синдромов определяется не только сложностью строения верхних конечностей, но и многообразием функциональных нагрузок. По своему характеру боль может быть тянущей, простреливающей, ломящей. Она может беспокоить при нагрузке на руку, а может возникать ночью и нарушать сон. Кроме того, возможна иррадиация (отдача) боли в руку при инфаркте миокарда, стенокардии, коликах, холецистите, язве желудка.
Возможные причины боли в руке
Боль в руке может носить физиологический характер и быть вызвана мышечной усталостью после сильных или непривычных нагрузок.
Возникает она из-за накопления в мышечной ткани продуктов анаэробного метаболизма (лактата) и проходит в течение двух-трех дней.
После значительной физической нагрузки, превышающей порог выносливости мышц, могут возникать отставленные боли (через 1–2 дня после физической нагрузки). Специалисты считают, что они вызваны повреждением мышечных клеток, их мембран, соединений между микрофибриллами. Такие боли обычно бывают продолжительными.
Травмы – ушибы, переломы, растяжения сухожилий, разрывы мышц – характеризуются резким началом боли и ее интенсивностью. Ушибы и переломы сопровождаются сильной болью, отеком, кровоизлиянием из мелких или крупных сосудов.
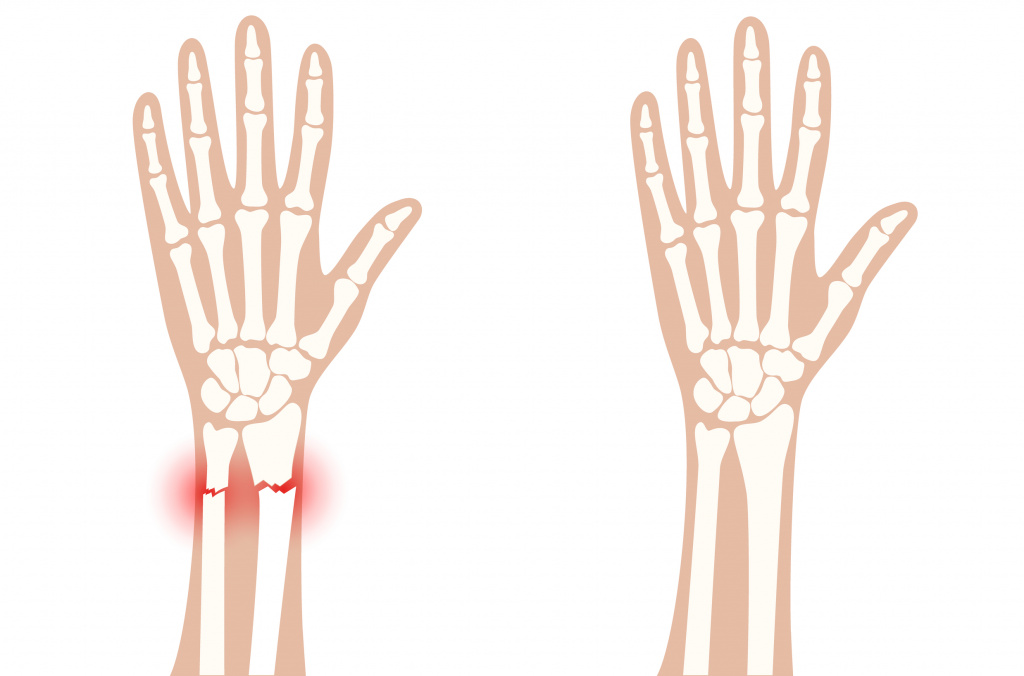
Растяжение связок происходит при резком движении в суставе, поднятии значительных тяжестей, падении с упором на руку и характеризуется различной степенью повреждения волокон соединительной ткани. Такая травма сопровождается сильной болью, отеком и ограничением подвижности в суставе. Часто растяжение происходит в области лучезапястного и локтевого суставов после сильной нагрузки или монотонных повторяющихся много раз движений.
Разрывы и надрывы мышцы возникают при чрезмерной нагрузке. При этом помимо сильной боли отмечается кровоизлияние в области травмы и невозможность напрячь мышцу.
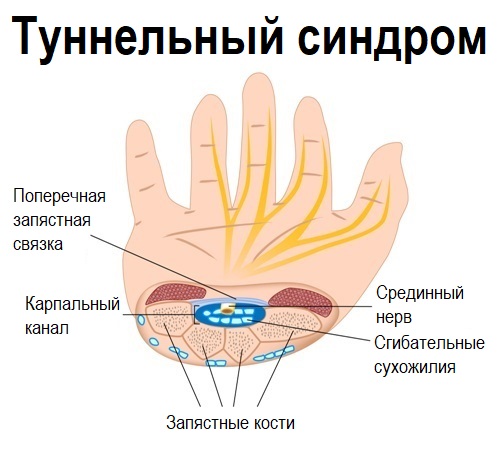
Одна из самых обширных групп заболеваний, которая дает выраженные боли в руке, – туннельные синдромы, обусловленные сжатием и воспалением нерва в узком пространстве (туннеле), образованном мышцами, связками и костями руки.
Дополнительным фактором, увеличивающим риск такого воспаления, являются эндокринные заболевания (сахарный диабет, гипотиреоз), нарушение подвижности суставов вследствие артрита или ревматизма, опухолевые образования в области нерва (нейрофиброма, шваннома) или за его пределами (гемангиома, липома). Как правило, туннельные синдромы развиваются при длительных однотипных движениях (при работе за компьютером, занятиях теннисом) или травмах. Этому способствует неправильная осанка, сколиоз, остеохондроз.
Воспаление сухожилий и суставных связок также развивается при значительных физических нагрузках и травмах, особенно в случаях, когда сухожилия прикрепляются к мощным мышцам. Растяжение и микротравмы в месте прикрепления сопровождаются ломящей, ноющей болью, которая при физических нагрузках может становиться нестерпимой. Воспаление приводит к отеку и ограничению подвижности в суставе. Частой патологией руки считается эпикондилит, при котором воспаление захватывает место соединения мышцы и связки локтевого сустава. В этом случае боль локализуется в области локтя и сопровождает движение в локте, кисти и пальцах.
Поражение суставов при артрите вызывает не только боль, но и скованность движений. Причинами такого поражения могут быть остеоартроз, подагра и т.д.
В любом случае присутствуют все признаки воспаления: боль, отек, местное повышение температуры, покраснение кожи в проекции сустава, нарушение движений в суставе.
Для ревматоидного артрита характерно поражение сначала мелких, а потом и крупных суставов руки, что сопровождается скованностью движений по утрам. Помимо усиления боли, деформации суставов и ограничения подвижности для заболевания характерны и общие проявления заболевания – усталость, потливость ладоней и ступней, снижение веса.
Отложение солей мочевой кислоты (уратов) в суставах – основное проявление подагры – приводит к появлению сильной боли. Ее интенсивность настолько велика, что дискомфорт вызывает даже простое прикосновение к больным суставам. В основе заболевания лежит нарушение обмена веществ.
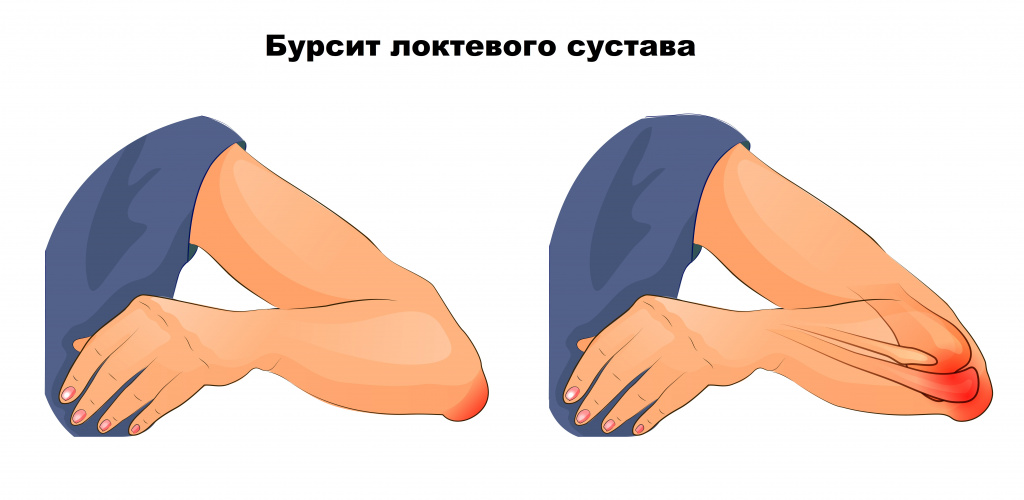
При воспалении локтевой околосуставной синовиальной сумки – бурсите – боль возникает в локте и сопровождается припухлостью сустава. Помимо сильной боли в руке, которая ограничивает движения, могут наблюдаться локальное покраснение кожи и повышение температуры над областью сустава.
Боль в руке может быть следствием синдрома передней лестничной мышцы и сопровождаться спазмом мышцы и сдавлением нервов и сосудов плечевого пояса. В основе заболевания могут лежать дегенеративные изменения позвонков (остеохондроз) шейного отдела позвоночника, травма.
Пациента беспокоит боль в шее, плечах, не дающая возможности поднимать руки вверх и отводить в стороны, совершать глубокий вдох, наклонять голову.
Остеохондроз шейного отдела позвоночника и его осложнения (протрузии дисков, межпозвоночная грыжа) вызывают боль в руке из-за защемления нерва, который обеспечивает ее иннервацию. При этом могут возникать не только резкие болевые ощущения, но и онемение руки, нарушение ее чувствительности.
Существует еще одна причина, которую всегда следует иметь в виду при появлении боли в руке, – инфаркт миокарда. Пациент ощущает сильную боль за грудиной, которая может отдавать в шею, спину и левую руку. Такая боль не бывает единственным признаком этого опасного состояния. Как правило, присутствуют одышка, холодный пот, затрудненное дыхание.
Диагностика и обследования при боли в руке
Для диагностики заболевания, которое может вызывать боль в руке, необходимо учитывать, насколько остро возникла боль, а также события, предшествующие ее появлению. При тяжелых травмах постановка диагноза, как правило, не вызывает затруднения, но чтобы отличить ушиб от перелома, необходима рентгенография.
Рентгенологическое исследование плечевой кости предназначено для диагностики повреждений, а также контроля проводимого лечения.

Глазков Юрий Константинович Главный врач
- травматолог-ортопед
- травматолог-хирург
- спортивный травматолог
- ортопед
Тендинит запястья чаще всего связан с повторяющейся микротравматизацией на фоне многократных стереотипных движений. Обычно патология развивается у людей, занимающихся физическим трудом. Чаще повреждается правая рука, так как именно она является рабочей у большинства пациентов. Тендинит при своевременном обращении к врачу поддается лечению консервативными методами. В запущенных случаях приходится прибегать к хирургической декомпрессии поврежденного сухожилия.
Симптомы
Диагноз в большинстве случаев можно установить клиническими методами, так как заболевание имеет характерные симптомы.
Пациенты жалуются на:
- боль в запястье;
- ограничение подвижности;
- снижение мышечной силы;
- трудности с отведением кисти.
Боли могут отсутствовать в покое, и на ранней стадии заболевания появляются только при физической нагрузке. По тому, какие конкретно движения вызывают боль, врач может понять, какое сухожилие воспалилось. Как правило, это сухожилия длинной мышцы, отводящей большой палец, или короткий разгибатель большого пальца.
Если пациенты долго терпят боль, она усиливается. Со временем болевой синдром начинает мучить человека даже в покое, многие просыпаются по ночам от невыносимой боли. Некоторые пациенты слышат или ощущают скрип сухожилия при движении кисти.
Для подтверждения диагноза могут быть использованы инструментальные методы: УЗИ или МРТ.
Принципы лечения
Единой тактики лечения, которая подошла бы всем пациентам, не существует. Обычно врачи начинают с менее инвазивных и более безопасных вмешательств, а при недостаточной эффективности переходят к более агрессивной лечебной тактики.
Алгоритм действий врача-ортопеда:
1. Консервативная терапия.
2. Инъекции глюкокортикоидов – при неэффективности других консервативных методов.
3. Хирургическое лечение, если консервативная терапия не работает.
Начальное консервативное лечение
Стартовая терапия обычно предполагает использование таких методов:
- ограничение нагрузок;
- ортезирование;
- прием нестероидных противовоспалительных средств;
- физиотерапия.
Это лечение высокоэффективно на ранней стадии тендинита. Но оно не всегда работает в запущенной стадии патологии. Ошибка пациентов состоит в том, что они долго терпят боль, прежде чем обратиться к специалисту. В итоге они продолжают нагружать кисть, болезнь прогрессирует, и лечить её становится сложнее.
Цели стартовой терапии:
- устранение воспаления;
- уменьшение боли;
- укрепление мышц и связок кисти;
- обеспечение функционального покоя для восстановления поврежденных тканей.
Соблюдение эргономического режима – ключевой момент в лечении заболевания. Так как основная причина – монотонные, многократно повторяющиеся движения, то при исключении этих движений симптомы тендинита запястья постепенно регрессируют. Пациенту рекомендуют избегать движений с отклонением кисти в сторону локтевой кости, исключить повторяющиеся щипковые захваты, уменьшить общее время нагрузки на кисть. Стоит улучшить эргономику работы за компьютером и использовать более удобное положение руки при пользовании смартфоном. Перерывы при нагрузке на кисть необходимо делать через каждые 10 минут. Для выполнения работы можно использовать ортезы, которые ограничивают нежелательные движения.
Медикаментозная терапия – устраняет симптомы. У некоторых пациентов может болеть кисть в состоянии покоя или при минимальной бытовой нагрузке. Это результат воспаления и отека тканей, которые можно снять препаратами. Изначально нестероидные противовоспалительные средства (НПВС) назначают на 7-10 дней. В дальнейшем их принимают по требованию.
Дополнительные способы медикаментозного лечения:
- гели с нестероидными противовоспалительными средствами;
- согревающие мази;
- компрессы с диметилсульфоксидом.
Физиотерапия – улучшает кровоток в запястье, уменьшает отек и воспаление. Как и НПВС, это симптоматический метод лечения. Основные варианты физиотерапевтического воздействия: криотерапия, магнитотерапия, лазеротерапия, ударно-волновая терапия. Всего требуется не менее 10 процедур.
Ортезирование – ограничивают только нежелательные движения, но в целом сохраняют подвижность кисти. Лучезапястный сустав при лучевом стилоидите фиксируют в нейтральном положении или в состоянии разгибания под углом 15 градусов. Первый палец фиксируют под углом 45 градусов, а первый пястно-фаланговый сустав – в положении сгибания под углом 10 градусов. В этом случае первый (большой) палец сохраняется в функциональной позиции. Но если боль сохраняется, межфаланговый сустав может быть зафиксирован в положении разгибания.
Тейпирование – вариант ортезирования, предполагающий использование липких лент из хлопка. Особенность методики состоит в том, что правильно наложенная эластичная лента приподнимает кожу, улучшая кровообращение и нормализуя отток лимфы. Поэтому тейпирование обладает дополнительным противоотечным эффектом. За счет улучшения проприоцепции и нормализации взаимоотношений внутри суставов уменьшается болевой синдром.
Местная инъекционная терапия
Перечисленные выше меры консервативной терапии работают только на ранней стадии. Но большинство пациентов обращаются с выраженным болевым синдромом, поэтому в 80% случаев для лечения используют инъекции глюкокортикоидов. Они помогают быстро снять воспаление и уменьшить боль. Терапия эффективна более чем у 90% пациентов. У 58% пациентов результаты сохраняются более 1 года после 1 укола, у 73% – после 2 уколов.
Показания к местному введению глюкокортикоидов:
- сильная боль;
- неэффективность стартовой терапии;
- давность заболевания до 4 месяцев.
Возможны также инъекции кортикостероидов при давности патологии до 12 месяцев, но эффект выражен слабее, так как к этому времени происходят глубокие изменения связки.
Осложнения лечения:
- временная тугоподвижность первого пальца – развивается у каждого третьего пациента;
- усиление боли в первые сутки – в одном случае из трех;
- кожная пигментация или депигментация – в случае поверхностной инъекции;
- нарушение чувствительности кожи – в случае введения препаратов в область лучевого нерва;
- кровотечение с образованием гематомы.
Глюкокортикоиды вводят вместе с местным анестетиком. Он действует мгновенно, выключая чувствительность нервных окончаний. Но через несколько часов действие препарата ослабевает, и боль может вернуться. Окончательный результат от введения глюкокортикоидов достигается только через несколько дней, но значительное улучшение отмечается уже на вторые сутки.
После введения препарата требуется иммобилизация от 1 до 3 дней и ограничение физического труда до 7 дней. При отсутствии достаточного эффекта от инъекции процедуру можно повторить через 2-3 недели. Однако частое использование кортикостероидов нежелательно, так как оно приводит к атрофии мягких тканей. Поэтому при отсутствии достаточного эффекта врачи переходят к хирургическому лечению.
Хирургическое лечение
Стилоидит лечат хирургическим методом в таких случаях:
- неэффективность консервативной терапии, включая инъекции глюкокортикоидов, в течение 1 месяца;
- блокада пальца в положении сгибания.
Суть операции: вскрытие канала, в котором движется сухожилие, и его декомпрессия (устранение давления) для нормального скольжения. Это нетравматичная операция, которую делают амбулаторно, под местной анестезией.
Операция проводится на обескровленной при помощи манжеты руке. Врачи использует оптику, чтобы видеть ткани руки под увеличением и избежать повреждения нервов и сосудов. При хирургическом лечении стилоидита особенно важно не повредить чувствительные ветви лучевого нерва, которые скрыты в жировой ткани.
Хирургическое лечение обладает высокой эффективностью: хорошие и отличные результаты получают до 96% пациентов. Риск осложнений не превышает 2%. Основные из них – ранение лучевого нерва и образование келоидных рубцов. В отдаленные сроки рецидивы наблюдаются только у 5% пациентов.
В последние годы всё чаще выполняются эндоскопические операции. Они менее травматичные, более безопасные, позволяют уменьшить риск осложнений. Обеспечивается лучший эстетический эффект, так как разрез на коже меньше. Пациенты быстрее восстанавливаются после таких операций.
Реабилитация
Реабилитация после операции требуется примерно половине пациентов. Она направлена на устранение:
- отека кисти руки;
- тугоподвижности суставов пальцев;
- увеличение силы захвата.
В течение 2-3 дней после операции сохраняется небольшой отек тканей. Кожные покровы могут быть синюшными, активные движения затруднены. Боль после операции обычно минимальная, поэтому пациентам редко требуются обезболивающие препараты.
В течение 2 недель используют повязки, ограничивающие движения в кисти. Это гипсовая лонгета, ортез или только давящая повязка с рекомендациями по ограничению нагрузок.
Ранняя реабилитация проводится в период иммобилизации. Она направлена на уменьшение отека, боли, улучшение трофики тканей и профилактику образования крупных рубцов. В этот период используют физиотерапию, массаж, разработку кисти и запястья.
Через 10 дней снимают швы, а через 14 дней – повязку. Начинается второй период реабилитации, задача которого – достижение максимальной амплитуды движений в суставах дистальной части руки, восстановить мышечную силу и моторику. По завершению этого периода пациент может вернуться к физическому труду. Основное средство реабилитации – упражнения. Вспомогательное значение имеет массаж, физиотерапия, кинезиотейпирование.
Лечение, направленное на предотвращение ухудшения состояния здоровья у больного либо наступитестественное выздоровление, либо прогрессирование болезни удастся замедлить настолько, что ему непотребуется никакого дополнительного оперативного лечения.

Сухожилия передают усилие от наших мышц к костям, и правильное взаимодействие между мышцами и сухожилиями очень важно для работоспособности спортсмена и предотвращения травм.
Сильные мышцы нуждаются в жёстких сухожилиях.

Рис.1 Верхние изображения. Слева: дисбаланс между мышцой и сухожилием. Мышца, сильно растягивающая сухожилие. Справа: баланс между мышцой и сухожилием. Сокращение мышцы приводит к снижению напряжения в сухожилии. Ниже: изображения сухожилий крыс с растяжением под микроскопом. A — сухожилия без растяжения с ровными, параллельными волокнами коллагена; B — небольшое растяжение сухожилия характеризуется некоторой деформацией волокон; C — умеренное растяжение, наблюдается расширение пространства между волокнами; D — сильное растяжение, неровность волокон, увеличение пространства между волокнами.

А между тем, без этих мышечных связок мы не смогли бы выполнить практически ни одно движение. Если сухожилия воспаляются, это серьезно меняет привычный для нас образ жизни.
Сухожилия кисти расположены очень близко к коже, поэтому их легко повредить. Любое ранение или перенапряжение сухожилий может привести к их воспалению — тендиниту (тендиноз, тендинопатия). Также причиной тендинита является пожилой возраст — когда сухожилия теряют свою эластичность.
Симптомы тендинита
Признаки воспаления сухожилий кисти схожи с симптомами перелома, вывиха, растяжения. Точный диагноз может поставить только врач, после того как прощупает больное место, выяснит анамнез, получит рентгенограмму. В некоторых случаях может потребоваться биопсия.
Следующие симптомы являются тревожными и требуют незамедлительного обращения к специалисту:
- болевые ощущения в зоне запястья и фаланг пальцев;
- припухлость в области сустава;
- покраснение кожи над суставом;
- онемение кисти;
- невозможность пошевелить пальцами или согнуть запястье;
- хруст и прочие нетипичные звуки при движении кистью.
Как лечить воспаление сухожилий кисти руки

В зависимости от поставленного диагноза врач назначает лечение: медикаментозное, физиотерапевтическое или хирургическое. Может быть прописано ношение шины, гипсовой лангеты или любого другого приспособления, имеющего эффект бандажа — то есть уменьшающего подвижность приспособления.
Лекарственная терапия воспаления сухожилий кисти предполагает прием противобактериальных, нестероидных противовоспалительных или общеукрепляющих средств, а также использование гелей, мазей, пластырей.
Физиотерапия оказывается особенно успешной в борьбе с воспалением сухожилий кисти. Применяют следующие методы: микроволновую терапию, ультразвук, ударно-волновую терапию (УВТ), ультрафиолетовые лучи, лечебную физкультуру. УВТ особенно эффективна в борьбе с этим заболеванием. Сфокусированные волны достигают очага поражения сухожилия, нормализуют его тонус и уменьшают болевой синдром. После курса УВТ больные возвращаются к прежнему образу жизни и могут переносить те же нагрузки, что и раньше.
Хирургические операции проводятся в случае, если произошел разрыв сухожилия. Хирург делает небольшой разрез (около 10 см), открывающий доступ к сухожилию, обрабатывает концы последнего и сшивает их специальной прочной нитью. Такой вид лечения осуществляют не позднее 24 часов после нарушения целостности сухожилия. В противном случае начинается необратимый процесс, приводящий к неправильному срастанию тканей.
Чтобы избежать подобных неприятных процедур, следует заранее побеспокоиться о своем здоровье и осуществлять профилактические меры по предотвращению воспаления сухожилий.
Профилактика воспаления сухожилий
Мы перечислим несколько самых простых способов профилактики воспаления сухожилий кисти, и вы поймете, что с детства знали все эти незатейливые правила. Но относились ли вы к ним серьезно?
Как в лечебных, так и в профилактических целях специалисты рекомендуют обращаться к методу ударно-волновой терапии.
Эксперт статьи:
Татаринов Олег Петрович

Читайте также:

