Как сделать реабилитацию
Обновлено: 06.07.2024
Что есть, чтобы быстрее восстановиться после COVID-19?
Поясняет Маргарита Провоторова, эксперт Центра молекулярной диагностики CMD ЦНИИ эпидемиологии Роспотребнадзора.
– Расскажите, пожалуйста, какие продукты помогут быстрее восстановиться после коронавирусной инфекции?
– Восстановление после перенесенного COVID-19 – это комплексный процесс, который должен включать в себя не только питание, но и лечебную физкультуру, проведение дыхательной гимнастики. Конечно, полноценный рацион играет одну из главных ролей в реабилитации. Именно с продуктами питания мы должны получать все необходимые для нормальной жизнедеятельности микронутриенты.
– На что обратить внимание в рационе тем, кто переболел?
– Должно быть достаточное содержание необработанных или цельнозерновых продуктов: овсянка, гречка, рис, перловка, булгур – они являются отличным источником энергии, богаты витаминами группы В и содержат значительное количество пищевых волокон, необходимых для нормальной работы желудочно-кишечного тракта. Бобовые, особенно такие как нут, фасоль, чечевица, – отличный источник легкоусвояемого растительного белка, витаминов группы B и таких микроэлементов, как медь и цинк.
Очень важно ежедневно потреблять не менее 5 порций свежих овощей, фруктов, ягод, салатных листьев и зелени – так вы обеспечите себя не только необходимым количеством витамина C, бета-каротина, фолиевой кислоты, биофлавоноидов, но и клетчаткой, необходимой для поддержания микробиома кишечника. Одна порция составляет 80–100 г чистой мякоти продукта или один средний по размеру фрукт/овощ. Если говорить о зелени и салатных листьях – это одна горсть.
Обязательно в рационе должна присутствовать рыба, и очень хорошо, когда несколько раз в неделю на нашем столе есть блюда из жирной рыбы. Так мы получаем нужные полезные кислоты. Не стоит исключать из рациона различные растительные масла и орехи – они прекрасный источник жирорастворимых витаминов.
Необходимы в ежедневном рационе и кисломолочные продукты умеренной жирности. Творог, сыр, кефир, простокваша, белый йогурт без добавленного сахара обеспечивают полноценным белком. Они отличные источники легкоусвояемого кальция и фосфора, витаминов А и витаминов группы B.
– Как часто нужно принимать пищу?
– После перенесенного ковида пациенты часто жалуются на отсутствие аппетита, поэтому рекомендуется принимать сипинговые смеси – это специальные сбалансированные питательные смеси, расфасованные небольшими порциями, которые пьют через трубочку или маленькими глотками несколько раз в день. Таким образом человек сможет поддержать необходимый энергетический баланс.
Принимать пищу следует хотя бы три раза в день. При условии, что у вас нет хронических заболеваний, таких как сахарный диабет, синдром раздраженного кишечника, рефлюкс, сахарный диабет 1-го типа и других патологий, когда врачи рекомендуют потребление пищи через определенные интервалы.
– Нужны ли перекусы?
– Однозначного ответа нет. Если ваш рацион сбалансирован и вы не испытываете желания перехватить чего-либо между обедом или ужином, то от перекусов вполне можно отказаться. Они не являются обязательными в нашем рационе. Главное в построении правильной системы питания – это разнообразие и употребление достаточного количества углеводов, полученных из цельнозерновых продуктов, так как именно они являются основным источником энергии. Также обязательно в каждом приеме пищи должны присутствовать овощи, фрукты, ягоды. Не забывайте об орехах, жирной рыбе, кисломолочные продуктах. Прислушивайтесь к своему организму, оценивайте размеры порций и ешьте больше овощей и фруктов.
– Какие напитки лучше употреблять?
– Главный источник жидкости для организма – чистая питьевая вода. Конечно, некоторое количество жидкости мы получаем, употребляя сочные фрукты и ягоды, с первыми блюдами, различными напитками. Но все же основной источник – вода. А вот сладкие газированные напитки, фруктовые соки и другие напитки с добавленным сахаром лучше ограничить.
– Каких витаминов и минералов не хватает человеку после болезни?
– Прежде всего хотелось бы пояснить, что гиповитаминоз – это самостоятельное заболевание, оно не всегда связано с перенесенными инфекционными заболеваниями, к которым относится и COVID-19. Гиповитаминоз развивается в том случае, когда наш рацион сильно ограничен, и мы длительно время недополучаем с продуктами питания достаточного количества витаминов, необходимых для нормальной жизнедеятельности. Или, наоборот, когда на фоне какого-либо хронического заболевания нарушается процесс усвоения витаминов и микроэлементов. Например, при гипоацидном гастрите, синдроме раздраженного кишечника у пациентов снижено усвоение железа и витаминов группы В, микроэлементов. Поэтому неправильно говорить, что после COVID-19 обязательно развивается гиповитаминоз. Но, безусловно, если человек в результате долгой и тяжелой болезни потерял аппетит, почти ничего не ел, то уровень полезных микронутриентов может снизиться.
– Как быстро можно восполнить их дефицит?
– Восполнять надо только в том случае, если у вас подтвержден дефицит того или иного микроэлемента. И для этого необходимо обратиться к врачу. Важно помнить, что практически все витамины и микроэлементы можем и должны получать из пищевых продуктов, если вашим лечащим врачом не рекомендовано что-то еще дополнительно.
– Почему некоторым пациентам рекомендуют есть красную икру после болезни?
– Икра, неважно, красная или черная – отличный пищевой продукт, богатый легкоусвояемыми белками и жирами, содержит важную кислоту омега-3. Но при этом в консервированной икре еще и достаточно большое количество поваренной соли. Поэтому ее лучше употреблять в умеренных количествах. Тем более что какими-то особенными целительными свойствами икра в плане реабилитации пациентов не обладает.
– Нет, это распространенный миф. Особых целительных свойств у икры нет. Необходимо понять, что не существует каких-то суперпродуктов, способных нас сделать неуязвимыми перед коронавирусом или другими заболеваниями. В основе правильного рациона лежат достаточно простые правила. Но именно их соблюдение ежедневно поможет нам поддерживать свое здоровье.
– Перечислите, пожалуйста, эти правила.
– Обязательно читайте этикетки на продуктах и отдавайте предпочтение молочным продуктам умеренной жирности. Ограничивайте, если не получается исключить полностью, продукты с добавленным сахаром: газировка, пакетированные соки, сладкие напитки. Пейте больше чистой воды. Помните, что свежие овощи, фрукты и ягоды – отличный источник витаминов, микроэлементов и клетчатки. А если вам хочется сладкого, добавьте к белому йогурту чашку ягод – получится полезный и низкокалорийный перекус.
Обязательно включайте ежедневно в рацион цельнозерновые продукты, крупы. Они прекрасный источник энергии, обеспечивают чувство сытости на длительное время и отлично сочетаются с овощами и белковыми продуктами. Откажитесь от переработанных мясных продуктов, таких как сосиски, колбасы, копчености. Лучше просто запечь мясо самостоятельно. А еще лучше – сократить количество мясных продуктов в рационе в пользу жирной рыбы и морепродуктов.
В России зафиксировано уже более двух миллионов случаев заражения коронавирусом. У каждого десятого COVID-19 протекает тяжело и чреват осложнениями. Как быстрее восстановиться и какие виды реабилитации доступны по полису ОМС, "РГ - Неделе" рассказал эксперт Всероссийского союза страховщиков Сергей Шкитин.
Лечение - это не только таблетки и уколы. Чтобы быстрее выздороветь, чтобы избежать частого для COVID-19 фиброза легких, нужны и дыхательная гимнастика, и физиотерапия. И многое из этого больные могут и должны получить, еще находясь на стационарном лечении. Методическими рекомендациями по профилактике и лечению коронавирусной инфекции Минздрава России определено, что в реабилитации нуждаются:

- пациенты с COVID-19, перенесшие длительную ИВЛ (искусственная вентиляция легких - в течение 2-5 недель);
- в ряде случаев пациенты, которым проводилась ЭКМО (экстракорпоральная мембранная оксигенация);
- другие пациенты - исходя из клинических показаний, результатов инструментальных и лабораторных исследований.
"Однако необходимо учитывать, - отмечает Сергей Шкитин, - что к проведению реабилитации имеются и противопоказания. В любом случае конкретные мероприятия для каждого пациента определяет лечащий врач или врачебная комиссия".
Реабилитация больных, перенесших тяжелую форму течения коронавирусной инфекции, проводится в три этапа:
Этап 1: в стационаре во время госпитализации (в отделении интенсивной терапии и в терапевтическом отделении).
Этап включает в себя:
- нутритивную (питательную) поддержку - особое питание, витамины;
- респираторную реабилитацию - специальные дыхательные упражнения и при необходимости кислородная поддержка;
- раннюю пассивную мобилизацию - физиотерапевтические процедуры;
- циклические тренировки на прикроватном велотренажере;
на этом этапе пациенту показывают дыхательные и физические упражнения, объясняют важность реабилитации. Обучение можно проводить с использованием видео- и телемедицинских технологий.
Этап 2: в круглосуточном отделении медицинской реабилитации.
Этап включает в себя:
- ингаляцию с применением препаратов, облегчающих восстановление функции легких;
- дыхательные упражнения с удлиненным форсированным выдохом;
- мобилизацию грудной клетки и ребер - массаж, физиотерапия, а также специальные упражнения;
- упражнения, развивающие силу и выносливость ведущих мышечных групп, цель - вернуть физическую форму, которая была до заболевания. При сохранении слабости проводят специальную физиотерапию. Рекомендуется и психологическая коррекция, и психотерапия - специалист помогает избежать постстрессовых расстройств.
Этап 3: в отделении медицинской реабилитации дневного стационара или поликлиники (а также на дому).
Этап включает в себя:
- аэробные тренировки (кислородная поддержка в случае необходимости). Рекомендована ходьба на дорожке, велотренажер, прогулки на свежем воздухе;
- тренировки с отягощениями под наблюдением реабилитолога (а потом - самостоятельно), восстанавливающие мышцы.
Врач не только проводит занятия в дневном стационаре или дистанционно, но и мотивирует пациентов самостоятельно заниматься дома.
"Обычно длительность программ реабилитации составляет 6-12 недель. По решению лечащего врача через год пациенту рекомендуют пройти повторный курс, - пояснил Шкитин. - При проведении первых двух этапов с больными занимаются прямо в реанимации, а затем в терапевтических отделениях стационара. Третий этап в условиях продолжающейся эпидемии может проводиться на дому - решение об этом также принимает лечащий врач".
До конца декабря участие в клинических испытаниях вакцины "Спутник V" примут 2156 жителей Волгоградской области. Это медики, педагоги, соцработники, представители правоохранительных органов и других профессий из групп риска, которые согласились и ранее не болели коронавирусом. "РГ" узнала у первых добровольцев, как они перенесли прививки.
- Чувствую себя хорошо. Никаких явлений, которые заставили бы меня беспокоиться, не произошло. За мной ежедневно наблюдали медики, созванивались, уточняли самочувствие, - сказал акушер-гинеколог Волгоградского областного перинатального центра N 2 Роман Дронов.

Сами вакцинированные в течение пяти недель вели дневник. Окончательный иммунитет вырабатывается только после второй прививки, которую делают через 21 день.
"Вел обычный образ жизни: работал, занимался спортом. Ежедневно измерял температуру, давление, пульс, дыхание - все эти показатели отмечал в специальном дневнике на портале госуслуг. Жалоб на здоровье у меня нет", - отметил завкафедрой гистологии медуниверситета Валерий Загребин.
Анна Лапшина по образованию невролог, но в апреле пошла работать в инфекционное отделение. Она курирует больных с внебольничной пневмонией. "Была в отпуске, когда предложили вакцинацию. Я согласилась. Контактирую каждый день с пациентами с коронавирусной инфекцией. Перенесла хорошо, - поделилась Анна Александровна. - У меня пожилые родители. Поэтому было важно не принести инфекцию к ним".
Сорок мгновений из жизни "красной зоны", где ни на секунду не прекращается борьба за жизнь. Их можно увидеть на выставке, организованной в год 30-летия "Российской газеты" в Государственной научной библиотеке Кузбасса имени В.Д. Федорова. Это первая публичная выставка художественных работ Руслана Меллина, врача-хирурга Кузбасской клинической больницы имени С. Беляева, который лечит зараженных коронавирусом.
"Моя "больная" реальность" - так назвал он свои рисунки черной тушью на белых листах. У Руслана за плечами две вахты в приемном отделении инфекционного госпиталя на базе перинатального центра. Особенно трудно пришлось во время дежурств в реанимации. "Смерть, можно сказать, не выходила из стен отделения", - говорит Руслан. Вместе с другими врачами он боролся за каждого пациента. Подставляя коллегам плечо, поддерживая и их, и больных словом и взглядом. Несмотря ни на что сохраняя спокойствие, уверенность и сияющую под маской улыбку.
- Мне моральная поддержка была очень нужна, спасибо за нее Руслану. Я видела его рисунки в "Инстаграме", но там, на вахте, даже не знала, что работаю рядом с автором, - сказала после торжественного открытия выставки акушер-гинеколог перинатального центра Ирина Климчук.
Мир в "красной зоне" разделен надвое: те, кого спасают, и те, кто спасает. Выжить по обеим сторонам "больной реальности" суждено не всем. Так что серия рисунков доктора - еще и память об ушедших.
Нужно подать документы на отборочную комиссию. Для жителей Санкт-Петербурга лечение предоставляется по полису ОМС.
Есть ли возможность бесплатного курса реабилитации, и какова стоимость платного? Возможно ли приезжать только на дневной стационар?
Очередность госпитализации на отделения восстановительного профиля определяет отборочная комиссия согласно существующей очереди.
Решение принимается только после подачи документов на отборочную комиссию. Для жителей Санкт-Петербурга лечение предоставляется по полису ОМС.
Проходить лечение возможно и на дневном стационаре.
Какие нужны документы по ОМС, чтобы пройти лечение в вашей больнице?
С порядком госпитализации на отделения восстановительного профиля можно ознакомиться на нашем сайте https://www.gb40.ru/useful/poryadok-gospitalizacii там же указан перечень необходимых документов и часы работы отборочной комиссии. Реабилитация в СПБ ГБУЗ "Городская больница №40" по полису ОМС предоставляется жителям Санкт-Петербурга.
Возможно ли попасть в вашу больницу после инсульта из другого региона?
Направление на восстановительное лечение из регионов (кроме Санкт-Петербурга), должны быть оформлены в департаменте Здравоохранения региона, с указанием гарантии оплаты счетов по лечению пациента.
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
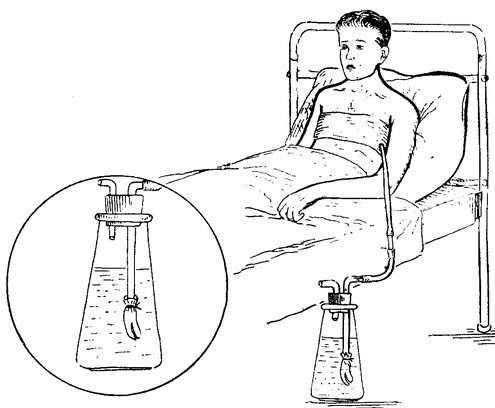
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Читайте также:

