Как сделать пневмонию на рентгене
Добавил пользователь Дмитрий К. Обновлено: 05.10.2024
Пневмония - инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже - клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) - альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) - в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая - от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах "теплый" цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива - притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.

Пневмония является серьезным инфекционно-вирусным заболеванием, которое поражает легкие. Вирусная пневмония является одним из типичных осложнений для коронавирусной инфекции 2019-nCoV (COVID-19). Поскольку некоторые виды вирусной пневмонии проходят бессимптомно, для выявления воспаления легких широко применяют визуализационные методы диагностики. Как правило, пневмонию замечают во время рентгена (нужно сделать боковую и прямую проекцию легких). Однако в некоторых случаях для подтверждения диагноза требуется прохождение компьютерной томографии легких.
Методы диагностики пневмонии
Существует два основных аппаратных метода диагностики пневмонии:
- Рентген легких;
- Компьютерная томография легких.
Магнитно-резонансная томография легких малоинформативна для обнаружения воспалительных поражений органов дыхания и чаще всего используется в качестве дополнительной формы обследования, если на рентгенологическом исследовании были выявлены опухолевые образования и необходимо понять степень инвазии новообразований в мягкие ткани зоны средостения. В такой ситуации врач назначает пациенту сделать МРТ легких с контрастом.
Рентген легких при пневмонии
Рентгенография является одним из самых распространенных методов первичного выявления различных заболеваний дыхательных путей и назначается гораздо чаще других видов обследования – магнитно-резонансной или компьютерной томографии. Рентгенография может быть обзорной в тех случаях, когда необходимо рассмотреть легкие в целом, или прицельной, когда исследуется фрагмент органа. Разновидностью рентгенографического исследования является обычная флюорография. В ходе нее изображение с рентгенографического аппарата фотографируется на пленку. Подобная диагностика является самой доступной для пациентов по причине ее дешевизны, но и самой неточной. Четкость флюорограмм в несколько раз меньше рентгеновских снимков и не позволяет выявить многих проблем легких.
В настоящее время более активно используется цифровой или четырёхсторонний рентген легких для диагностирования различных патологий бронхолегочной системы. По данным рентгенограмм врач в 80% случаев сможет сказать, есть ли признаки воспаления легких, однако четко и точно визуализировать очаги поражения сможет только компьютерная томография.
Компьютерная томография легких при пневмонии
КТ – это высокоинформативный метод изучения внутренних органов и тканей путем их послойного сканирования. Данные компьютерного томографа позволяют увидеть очаги поражения, которые имеют размер всего в один миллиметр. Это томографическое исследование дает возможность визуализировать мелкие детали за счет получения множественных срезов тканей органа. При диагностике врач может варьировать направление срезов и толщину шага сканирования в зависимости от характера легочной болезни.
Ткани в организме человека имеют разную плотность. Поэтому, когда рентгеновские лучи проходят через ткани, лучи ослабевают. Эти изменения тут же улавливаются чувствительными сенсорами, отправляются в компьютер, обрабатываются программами и выводятся на монитор в виде трехмерного изображения.
КТ исследование легких может проводиться в следующих режимах:
- Непрерывный режим. Подразумевает выполнение всех срезов легкого при диагностике;
- Дискретный режим. В этом случае срезы выполняются на большем расстоянии друг от друга;
- Прицельный режим. Такой режим позволяет исследовать только определенную зону легкого.
Выбор режима обычно делает рентгенолог исходя из целей обследования.
| Вид исследования | Цена |
|---|---|
| МСКТ / КТ органов грудной клетки | от 3500 руб. |
| МСКТ / КТ легких и бронхов | от 3500 руб. |
| МСКТ / КТ органов грудной клетки с контрастом | от 6500 руб. |
| МСКТ / КТ легких и бронхов с контрастом | от 6500 руб. |
| КТ сосудов легких и грудной аорты с контрастом | от 5700 руб. |
КТ или МРТ легких при пневмонии - что лучше?
Чаще всего врач выявляет пневмонию у пациента после изучения результатов клинико-рентгенологических обследований. Если их бывает недостаточно для постановки диагноза, а также при наличии сомнений или малоинформативности данных, врач рекомендует пройти КТ диагностику. Стоит заметить, что рентген и КТ легких и бронхов – это разные рентгенологические методы диагностики. При сравнении снимков можно отметить их существенную разницу.
| КТ легких | Рентген легких |
КТ легких однозначно обладает большей чувствительностью, и потому ее информативная точность намного выше. При помощи компьютерного томографа можно выявить даже незначительные отклонения за счет создания трехмерных изображений, которые на рентгене могут не отобразиться из-за наложения одних органов на другие. Такая диагностическая чувствительность очень важна при диагностике пневмонии на ранней стадии, когда есть очаги воспаления размером в 2-5 мм.
Однако не стоит забывать, что любое рентгенологическое исследование сопряжено с лучевой нагрузкой на пациента. Средняя доза облучения:
- при рентгене легких 0,3 мЗв;
- при КТ легки 3 мЗв.
С точки зрения безопасности рентгенография - это форма обследования с меньшей лучевой нагрузкой, поэтому именно ее, а не КТ, используют для первичного скринингового сканирования.
Запись в день обращения
Покажет ли КТ пневмонию?
Короткий ответ - да. КТ органов грудной клетки относится к инновационному и точному методу диагностики. Он широко применяется для выявления респираторных и вирусных заболеваний дыхательных органов. Чаще всего на компьютерную томографию пациента отправляют в следующих случаях:
- Для выявления мелкоочаговых изменений;
- Для распознавания всевозможных осложнений;
- Для дифференциации с другими болезнями;
- Для изучения терапевтического эффекта от интенсивного лечения противовирусными и противобактериальными препаратами.
Кроме того, врач обязательно направит пациента на КТ, если лечение не дает никакой динамики, и болезнь приобретает затяжной характер.
Мультиспиральная компьютерная томография легких позволяет четко выявить появление осложнений во время пневмонии. Благодаря снимкам медицинский специалист сможет увидеть пиоторакс, абсцедирование, ателектаз. Нередко КТ дает возможность не спутать воспаление легких с такими патологическими состояниями, как туберкулез, пневмокониоз, рак легких, саркоидоз. Таким образом, томография позволяет четко дифференцировать пневмонию от других болезней, выявить инфаркт-пневмонию, определить начавшуюся инфильтрацию. Все это позволяет вовремя назначить нужное лечение.
Пример расшифровки КТ грудной клетки
Пример КТ заключения грудной клетки
На серии нативных МСКТ органов грудной клетки и реконструкции срезов в лёгких свежих очаговых и инфильтративных изменений не выявлено. С двух сторон, больше справа отмечаются единичные плотные очаги размерами 2-3 мм. Бронхо-сосудистый рисунок без особенностей. Небольшие плевроапикальные наслоения с двух сторон.
Средостение структурно, не смещено. Трахея без особенностей. Бронхи 1-3 порядка проходимы, не деформированы. Грудной отдел аорты с единичными мелкими обызвествлениями стенки. Лёгочный ствол не расширен – 22 мм.
Увеличенных лимфатических узлов не выявлено.
Жидкости в плевральных полостях не выявлено.
Грудной отдел позвоночника с признаками дегенеративно-дистрофических изменений (верхне-грудной отдел). Костно-деструктивных изменений не выявлено.
В попавших в зону сканирования органах брюшной полости (без в/в усиления) между висцеральной поверхностью печени и верхним полюсом правой почки, прилегая к ним, отмечается неоднородное обызвествление размерами до 10 мм. В правой почке киста? размерами около 17х22 мм.
ЗАКЛЮЧЕНИЕ: Свежих очаговых и инфильтративных изменений в лёгких не выявлено. Немногочисленные плотные мелкие очаги в лёгких, наиболее вероятно, поствоспалительного характера.
Проведение КТ легких
Компьютерная томография - не сложная процедура для пациента. Во-первых, она абсолютно безболезненная. Во-вторых, очень быстрая: 2-3 минуты. В-третьих, не требует от человека специальной подготовки. Все, что нужно сделать обследуемому, это записаться на проведение компьютерной томографии и прийти в назначенное время.
Перед процедурой исследуемому придется снять с себя все металлические предметы, включая украшения и другие аксессуары, что располагаются в зоне груди. После чего пациенту необходимо будет лечь на специальный стол и стараться оставаться в неподвижном состоянии. Что касается дыхания, то оно не окажет влияние на полученный снимок. Далее вокруг обследуемого начнет крутиться кольцо с рентген-трубкой.
Иногда врач может назначить КТ с применением контрастного вещества. С его помощью визуализация становится в разы выше. Врач сможет легко обнаружить участки воспаления и очаги новых кровеносных сосудов. Контраст вводится внутривенно непосредственно перед томографией. Однако сначала специалист проведет экспресс-тест на чувствительность к йодным компонентам состава.
Признаки пневмонии на КТ легких
Томограммы могут многое рассказать врачу. С их помощью специалист прочитает особенности течения болезни. К примеру, пневмококковые или стафилококковые процессы чаще всего поражают легкие в нижних долях. Если в них наблюдается инфильтрация, то она пропитывает легкие сублобарно. Такие образования склонны к распаду, а также провоцируют возникновение реактивного плеврита.
Если доктор замечает на снимке воздушные полости, в которых имеется небольшое количество жидкости, то он предполагает развитие кавернозной пневмонии.
Если все легкое поражено центролобулярными узлами, альвеолы становятся менее прозрачными, мягкотканные структуры начинают ветвиться, то скорее всего речь идет о микоплазменной инфильтрации.
Если врач отметил сегментарные пневмонические поражения, что расположились в верхней части легкого и быстро распространяются, то он констатирует легионеллезную патологию.
Вирусное воспаление легких имеет еле заметный легочный рисунок и наличие рассеянных ацинарных поражений.
Исходя из полученного снимка, врач безошибочно определит патологический процесс, что протекает в легочных тканях. При этом патология может носить не только очаговый, но и сегментарный характер. Процесс может быть сливным, долевым, а также тотальным.
Ограниченный процесс пневмонии просматривается в виде затемнения. Если легкое принимает пятнистый вид, значит в легких развились множественные очаги.
В том случае, если перибронхиальные инфильтраты находятся сразу в нескольких сегментах, и затем наблюдается их соединение, значит врач поставит диагноз сливной пневмонии.
Если пациент проходит лечение, и проведенная диагностика показывает рассасывание инфильтрации, которая идет от корней к периферии, тогда можно говорить о нормальном течении болезни и скорейшем выздоровлении.
В случае, если наблюдаются прикорневые изменения, есть смысл подозревать развитие раковой опухоли.
Когда происходят диффузные изменения, врач будет предполагать и выбирать патологию среди таких болезней, как альвеолит, силикоз, туберкулез, саркоидоз.
После того, как полученные на КТ диагностике снимки были изучены врачом, он подготовит заключение о процессах, происходящих в легких.
КТ легких при диагностике COVID-19
Стоит заметить, что КТ при подозрении на COVID-19 проводится не в поточном порядке. Этот метод диагностики применяют только в том случае, когда есть подозрения на развития вируса с осложнением. Обычно в ходе лечения осуществляют:
- первичное обследование в день проявления тяжелых симптомов;
- повторное обследование через 2–3 дня при недостижении требуемого терапевтического эффекта;
- повторное обследование через 5–7 дней при отсутствии или улучшении динамики симптомов.
При проведении КТ ОГК к типичным рентгенологическим проявлениям вирусной пневмонии (в том числе COVID-19) относятся:
Вирусная пневмония, вызванная COVID-19, не имеет специфических признаков на КТ-изображениях. Только данные томографии в сочетании с лабораторными исследованиями дают возможность определить точное происхождение воспалительного процесса в легких, выявить осложнения и определиться с правильным курсом лечения.
Всё стало не так
При классическом течении пневмонии характерными симптомами являются высокая, выше 38,5 градусов Цельсия, температура, сильный кашель, чаще с гнойной мокротой, выраженная слабость, одышка. В анализах крови отмечается высокая скорость оседания эритроцитов (СОЭ) и повышение лейкоцитов.
Но это, при так называемом, типичном протекании пневмонии. В моей практике все чаще встречаются пациенты, у которых диагностируется воспаление легких при отсутствии вышеуказанных признаков.
Характерный пример - ко мне обратился молодой человек, который жаловался на сухой кашель, слабость, которую он списывал на ОРВИ. Температура не поднималась выше 37,2. Страдал от указанных симптомов он уже в течение 10 дней. Ранее ему была сделана рентгенография грудной клетки, в результате которой был поставлен диагноз бронхит. Но, назначенная при этом терапия не помогала. Это и заставило его обратиться ко мне. После осмотра я заподозрила пневмонию и направила пациента на компьютерную томографию, в ходе которой были визуализированы поражения лёгких, характерные для этого заболевания.
И это далеко не единственный случай. Установился тренд, когда пневмония протекает без повышения температуры, при сухом кашле, и хорошими анализами крови. Иногда с высокой температурой, но без кашля. Слабость, при этом, как правило, списывают на утомляемость, усталость.
Уровень рисков
Основными возбудителями пневмонии, заболевания описанного еще Гиппократом, выступает стрептококк (пневмококк), а также микоплазма и хламидия. При этом, тревожной тенденцией является увеличения числа случаев, когда воспаление легких является осложнением после перенесенных вирусных инфекций, которые мы привыкли называть ОРВИ, ОРЗ, грипп.
Иногда пневмония приводит к летальному исходу. В России только за прошлый год она унесла более 18 тысяч жизней, а диагностирована почти у одного миллиона человек. При этом, наблюдается перманентный рост заболеваемости. В эпицентре зоны риска оказываются люди с ослабленным иммунитетом, дети младше пяти лет и лица старшего поколения – те, кому 65 лет и более. Недодиаогностика и самолечение усугубляют ситуацию.
Признаки “атипичной “пневмонии
Сложно дать полный перечень симптомов и признаков наличия у пациента пневмонии. Да и не хотелось бы, чтобы наши рекомендации расценили как руководство для самодиагностики. Тем не менее, хотелось бы обратить внимание наших читателей на некоторые моменты.
При вялотекущем ОРВИ, которое продолжалось несколько дней и сопровождалось слабым кашлем, небольшим насморком, слабостью- признаком пневмонии может быть даже однократное повышение температуры, после, казалось бы, улучшения самочувствия. Усиление кашля является таким же сигналом. В этих случаях необходимо в срочном порядке обратиться в медицинское учреждение за медицинской помощью.
Что может дать уверенность
Более того, если врач диагностировал пневмонию на основании результатов рентгенографии, назначил лечение, а пациенту не становится лучше, то это еще один повод сделать компьютерную томографию. В свое время, ко мне обратился пожилой мужчина, который с подозрением на пневмонию был госпитализирован. Ему неоднократно была сделана рентгенография, было назначено четыре (!) курса антибиотиков. Улучшений не было. У меня сразу же возник вопрос – а была ли пневмония? От того ли лечат? Пациент был направлен на КТ. К сожалению, в данном конкретном случае у него был выявлено злокачественное образование в легких.
Если всё-таки диагностировали пневмонию
Продолжительность курса антибактериальной терапии пневмонии составляет, как минимум, полторы-две недели. Назначается она индивидуально, с учетом особенностей пациента, анализов, результатов КТ, где определена локализация поражений. В зависимости от тяжести состояния врач определяет, где будет лечиться пациент - в стационаре или амбулаторно. Параллельно с этим под наблюдение врача осуществляется симптоматическое лечение для устранения кашля, слабости. Работающий пациент получает лист нетрудоспособности.
Обращаю внимание, что через три-четыре недели после начала лечения, в обязательном порядке необходимо сделать контрольное исследование на компьютерном томографе. Это позволит удостовериться в отсутствии признаков поражений легочной ткани и подтвердить успешность лечения.
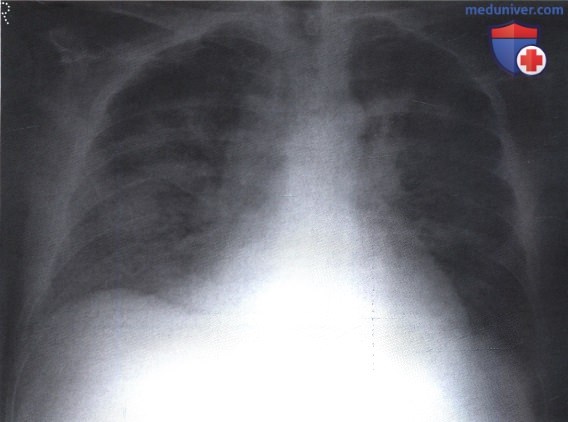
Мужчина 43 лет, больной ВИЧ, обратился к врачу с жалобами на лихорадку, сухой кашель и общее недомогание. Какой диагноз можно предположить на основании рентгенограммы?
а) Исходная картина. Участки затемнения в обоих легких.
б) Интерпретация. С обеих сторон затемнение локализуется в прикорневой зоне и более выражено справа, чем слева. При внимательном рассмотрении структуры затемнения видно, что оно является неполным, и сквозь него просматриваются тени сосудов и дыхательных путей. Такая картина носит название затемнения по типу матового стекла.
Подобная тень может появиться при множестве заболеваний, однако в данном случае наиболее вероятной причиной является пневмоцистная пневмония.
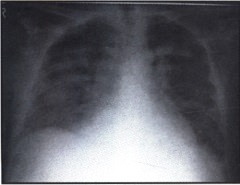
в) Заключение. Пневмоцистная пневмония.
Редактор: Искандер Милевски. Дата публикации: 7.9.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

