Как сделать иллюзию болезни
Обновлено: 07.07.2024
Галлюцинациями называются различные нарушения восприятия окружающей обстановки. При этом в сознании больного возникают иллюзорные образы (зрительные, слуховые и другие), которые кажутся для него реальными. Этот симптом может свидетельствовать о ряде функциональных расстройств работы головного мозга и психиатрических заболеваний и не лечится в домашних условиях.
Специалисты Клинического института мозга имеют огромный опыт работы с пациентами, которые поступают с различными проявлениями галлюцинаций.При их появлении важно выяснить их причины — эти данные позволят назначить грамотную схему поддерживающей терапии. Ее целью становится сохранение социальной активности больного и его способность к самообслуживанию. Стоит понимать, что важно выявить тревожные изменения в поведении человека и вовремя доставить его на прием к специалисту.
Галлюцинации: определение и клинические проявления
Галлюцинации следует отличать от иллюзий и фантазий. Такие больные видят предметы и слышат звуки, которых в действительности не существует, при этом они выглядят не менее яркими и правдоподобными, чем реальные. Разница с иллюзиями состоит в том, что существующие предметы кажутся пациенту другими. Так, в сумерках или в темноте даже здоровый человек может видеть иллюзорные предметы из-за недостатка получаемой информации. При галлюцинациях часто приступы повторяются: больной слышит один и тот же голос в течение длительного времени, видит одни и те же предметы, который нет в реальности.
Галлюцинации не могут быть вариантом нормы, особенно если проявляются с любой периодичностью. Они представляют собой нарушения восприятия информации окружающей среды, а их клинические проявления зависят от локализации патологического процесса. Данные поступают в головной мозг посредством систем-анализаторов: зрительной, слуховой, сенсорной, обонятельной, вкусовой, соматосенсорной. При нарушении проведения сигнала в одной или нескольких из них могут возникать следующие симптомы галлюцинаций:
- ощущения прикосновения к коже, движения и смены расположения внутренностей;
- любые звуки, которые в реальности отсутствуют — это могут быть голоса, музыка, шаги, хлопки и другие;
- посторонние запахи, незаметные другим присутствующим в помещении;
- появление фигур, световых вспышек, различных существ, в том числе несуществующих.
Также следует выделить отрицательные галлюцинации. При таком состоянии человек, напротив, не замечает реально существующих сигналов, звуковых либо зрительных. Эта патология не менее опасна, чем положительные галлюцинации, поскольку из-за нее пациент может не замечать предметов, которые угрожают его жизни. Механизм ее развития также связан с нарушением проводимости от анализаторов к центральной нервной системе.
Физиологические особенности и механизм развития
В норме информация воспринимается посредством пяти систем-анализаторов. Они функционируют в комплексе и позволяют получить полную, объемную картину происходящего. Зрительные, слуховые, обонятельные, тактильные и другие виды раздражителей улавливаются разными типами рецепторов и достигают головного мозга разными путями. В коре головного мозга (центральной нервной системе) они объединяются и анализируются, поэтому в сознании человека появляется одна, но комплексная картина. Галлюцинации представляют собой комплекс нервных нарушений, при которых информация, образованная головным мозгом, отличается от реальной действительности. Это может происходить по нескольким причинам:
- нарушение улавливания сигналов на уровне сенсорных систем;
- расстройства работы центральной нервной системы;
- различные отравления и интоксикации, которые приводят к патологическим изменениям в нервной ткани.
Пусковым механизмом развития галлюцинаций могут становиться различные заболевания сенсорных органов. Так, при отсутствии информации, в норме получаемой посредством глаз(при катаракте, отслойке сетчатки и других патологиях, которые приводят к частичной или полной утрате зрения) головной мозг дополняет отсутствующие фрагменты. Механизм развития этого феномена до сих пор полностью не изучен, но существуют предположения о наличии своеобразной блокировки в центральной нервной системе. Если в норме головной мозг способен отличать реальные объекты от воображаемых, то при нарушениях зрения эта функция может исчезать. Однако, чаще встречаются галлюцинации, которые развиваются при отсутствии органических повреждений сенсорных органов.
Возможные причины
Определить причину галлюцинаций — это первая и самая основная задача, с которой сталкиваются специалисты Клинического института мозга. От этого зависит прогноз для пациента и тактика его лечения, а также степень опасности болезни и возможность полной реабилитации. Выделяют несколько групп причин, которые могут проявляться одинаковыми клиническими признаками, а отличить их можно только по результатам более подробной диагностики.
Психиатрические заболевания
Одна из основных причин, по которым возникают галлюцинации, не считая различные отравления наркотическими веществами, — это психические нарушения. При этом происходит нарушение восприятия окружающей среды, из-за чего наблюдается неадекватная оценка окружающей среды и расстройства ответной реакции. Психозы любой этиологии, шизофрения и другие болезни психики часто сопровождаются галлюцинациями и бредом. У некоторых пациентов эти признаки проявляются самостоятельно, но при тяжелых формах может наблюдаться также отсутствие социальной адаптации, а патия, нарушения речи и памяти. Специалисты Клинического института мозга рекомендуют лечение в условиях стационара с применением медикаментозной терапии и дополнительных методов.
Органические изменения головного мозга
Галлюцинации также могут возникать как следствие заболеваний головного мозга. Нарушения со стороны периферических сенсорных органов (глаз, носа) отсутствуют. При повреждении либо раздражении отдельных участков коры головного мозга у больного появляются любые типы галлюцинаций. Причинами этого явления могут становиться следующие патологии:
- атеросклероз — отложения холестерина на сосудистых стенках, которые уменьшают диаметр сосудов, снижают их прочность и эластичность, вследствие чего поступление кислорода в головной мозг уменьшается;
- кратковременное повышение артериального давления — также приводит к нарушению кровообращения в некоторых отделах мозга;
- инсульт — острое нарушение мозгового кровообращения, которое приводит к опасным последствиям;
- деменция — приобретенное, прогрессирующее расстройство когнитивной функции (ухудшение памяти, речи), чаще всего проявляется в пожилом возрасте.
Галлюцинации при органических поражениях головного мозга — это только один из симптомов. В зависимости от степени и локализации повреждений, могут наблюдаться и другие признаки: нарушение двигательной и когнитивной функции, бред, обмороки и даже параличи. Стоит понимать, что любые расстройства кровоснабжения и работы головного мозга могут вызывать опасные осложнения, даже обычный приступ мигрени.
Другие заболевания
Галлюцинации могут быть как одним из основных симптомов некоторых заболеваний, так и неспецифическим признаком. Их появление может говорить о развитии патологий нервной системы, к которым относятся:
- делирии — расстройства психики, которые протекают с умопомрачением и другими характерными симптомами;
- мигрени — острые приступы головной боли, связанные с нарушением мозгового кровообращения;
- болезнь Гентингтона — наследственное заболевание психики, которое становится особенно ярко выраженным в среднем возрасте;
- шизофрения — распространенное психическое расстройство, может протекать с более или менее выраженной симптоматикой и проявляться приступами;
- болезнь Паркинсона, если имеет длительное прогрессирующее течение;
- болезнь Альцгеймера — тяжелые случаи также могут сопровождаться нарушением мозговой активности.
Галлюцинации могут проявляться с разной степенью тяжести. У некоторых пациентов они представляют собой вспышки света либо шум в ушах, тогда как у других это отчетливые голоса и реалистичные фигуры.
Галлюцинации и сон
Многие психические расстройства на начальных стадиях проявляются галлюцинациями только в сонном состоянии. Особенно они характерны для нарколепсии — заболевании, которое характеризуется различными нарушениями сна. У таких пациентов периодически возникают приступы неконтролируемой сонливости, которые сопровождаются снижением тонуса мышц и галлюцинациями при сохранении способности адекватно реагировать на внешние раздражители.
Галлюцинации, связанные со сном, можно разделить на две категории:
- гипнагогические — проявляются при попытке уснуть и представляют собой образы разной степени реалистичности;
- гипнопомпические — возникают в момент пробуждения и могут сохраняться еще некоторое время, в связи с чем человек не может адекватно воспринимать окружающую действительность.
Стоит понимать, что периодическое появлений галлюцинаций перед сном или после него — это нормальное явление даже для здорового человека. В этот период восприятие окружающей среды изменяется, поэтому нервной системе необходимо время для адаптации. Чаще всего расстройства сна возникают на фоне сильного переутомления либо стрессовых ситуаций.
Другие причины
Галлюцинации могут быть вызваны любыми патологиями, которые влияют на работу центральной нервной системы. Это врожденные либо приобретенные заболевания, а также интоксикации различного происхождения. Так, этот симптом может быть вызван следующими факторами:
- употребление некоторых видов наркотиков, большого количества алкоголя;
- повышение температуры тела до критичных отметок;
- отравления ядовитыми веществами, в том числе некоторыми грибами;
- патологии других органов и систем, при которых нарушается процесс выведения токсинов, и они раздражают нервные ткани (цирроз печени, почечная недостаточность на поздних стадиях);
- серьезное обезвоживание;
- черепно-мозговые травмы.
Употребление кофеина в больших количествах также может стать причиной появления галлюцинаций. Они будут проявляться в легкой форме (шум в ушах, появление пятен в поле зрения) и быстро прекратятся, но допускать их повторное проявление не стоит.
Классификация галлюцинаций
Галлюцинации — это сложное расстройство. Их клинические признаки у разных пациентов отличаются, а в некоторых случаях остаются незаметными для окружающий. Для их своевременного выявления, а также для удобства постановки диагноза, разработаны классификации по разным признакам. В первую очередь выделяют истинные и псевдогаллюцинации. Первые из них реалистичны и гармонично вписываются под окружающую обстановку. В сознании больного они не отличаются от реальных объектов. Псевдогаллюцинации можно отличить по следующим симптомам:
- выглядят инородными, отличаются от реальных объектов, и человек понимает их отличие от реальных звуков, объектов, ощущений;
- слуховые галлюцинации представляют собой звуки, который больной слышит не ушами, а они появляются у него внутри головы либо живота;
- изменения в поведении больного — из-за нереальности происходящего с ним и уверенности, что подобные галлюцинации может испытывать только он один, поэтому связывает их с вымышленными преследователями.
Псевдогаллюцинации возникают при внутренних расстройствах и часто говорят о развитии шизофрении. Пациенты понимают, что ситуация, которая происходит с ними, далека от обычной, и что другие люди не испытывают изменения, которые происходят с ними. Однако, больные не называют эти явления галлюцинациями — чаще можно услышать об инопланетном преследовании и получить другие нереальные объяснения.
Отдельная классификация выделяет несколько разновидностей галлюцинаций по способам их восприятия:
- слуховые — любые звуки и голоса;
- зрительные — появляются в пустом пространстве, а не являются искаженным восприятием других форм и объектов (как при иллюзиях);
- обонятельные — появление запахов, которых никто, кроме больного, не ощущает;
- тактильные (чаще связаны с возрастными изменениями психики либо с употреблением наркотиков) —зуд, покалывание кожи, затем могут также появляться зрительные галлюцинации в форме насекомых и других объяснений этих ощущений;
- вкусовые — часто являются симптомом бреда отравления, при котором больной боится быть отравленным;
- висцеральные — пациенты утверждают, что у них внутри находится определенный предмет.
Галлюцинации могут возникать отдельно или в комплексе. Их диагностика затруднительна, поскольку во многом приходится опираться на данные людей с психическими расстройствами. По статистике, зрительные формы чаще появляются при острых психозах, а слуховые — при хронических формах шизофрении, но в большинстве случаев тип восприятия галлюцинаций не имеет особого диагностического значения. Важно отличать, какие разновидности могут нанести вред больному и окружающим, а какие можно считать безопасными.
- Императивные галлюцинации несут повелительный характер. Пациенты могут слышать указания к действию в собственной голове, при этом боятся признаться в этом. Это наиболее опасная разновидность, поскольку может вызывать проявления агрессии.
- Ассоциативные — сложные галлюцинации. У таких больных зрительные образы дополняются слуховым сопровождением и наоборот.
- Рефлекторные — отличаются наличием реального раздражителя, который воспринимается неправильно. Их следует отличать от иллюзий: а данном случае больной может воспринимать и раздражитель, и галлюцинацию.
- Экстракампинные — при таких галлюцинациях больной утверждает, что видит предметы, которые находятся вне поля его зрения (сзади либо сбоку). Все разновидности, кроме первой, обычно не несут опасности для больного и его окружения.
Галлюцинации могут проявляться приступами либо сопровождать пациента постоянно. Во втором случае речь идет о синдроме галлюциноза. Голоса или образы часто остаются одинаковыми: можно услышать о конкретном голосе, который звучит в голове человека.
Методы диагностики и лечения
Диагностика галлюцинаций — это сложная задача, поэтому важно собрать данные анамнеза у пациента и у его окружения. В Клиническом институте мозга работает команда профессионалов: врачи смогут определить причину этого симптома и назначить эффективную схему лечения, а также провести необходимые консультации для родственников больного. Методики обследования подбираются индивидуально, в зависимости от полученных данных. Если в анамнезе больного есть различные ушибы, открытые либо закрытые черепно-мозговые травмы, а также органические патологии головного мозга — диагностику следует продолжать именно в этом направлении. В целом, применяется общая схема:
- психиатрическое обследование — консультация включает разговор со специалистом, а также проведение проб и тестов;
- МРТ либо КТ головного мозга;
- полисомнография — метод диагностики нарушений сна, также проводится в Клиническом институте мозга.
Лечение подбирается индивидуально. Если галлюцинации вызваны наркотическими средствами либо алкоголем, избавиться от них можно только после отказа от их причины. Рекомендуется лечение в стационаре, а его целью становится очищение организма от токсинов и снижение зависимости от наркотиков и алкоголя. В тех случаях, когда галлюцинации возникают на фоне сильного переутомления, показан длительный отдых, после которого они проходят. В остальных случаях необходимо медикаментозное лечение:
- нейролептики — основной метод купирования проявлений психических расстройств у взрослых и пожилых пациентов;
- противопаркинсонические препараты, если галлюцинации вызваны именно этим заболеванием;
- антидепрессанты — позволяют снизить вероятность осложнений;
- средства для улучшения питания и кровоснабжения головного мозга.
Нейролептики — это широкая группа лекарственных средств, применяемых при различных видах психических расстройств. Ранее их использование сопровождалось появлением большого количества побочных эффектов, но препараты нового поколения более безопасны для пациентов. Их преимущественно назначают пожилым людям, а также при болезни Альцгеймера. Следует понимать, что терапия должна проводиться под контролем врача и родственников больного. На начальном этапе часто возникают улучшения, которые сопровождаются ощущением эйфории. Это может привести к желанию отменить любое лечение, чего допускать категорически не рекомендуется. При грамотном использовании медикаментов можно добиться значительных результатов, купировать некоторые проявления шизофрении и психозов и на длительное время стабилизировать психическое состояние пациента. При острых формах и значительном нарушении восприятия лечение направлено на устранение признаков агрессии — даже если полностью восстановить работу нервной системы невозможно, важно снизить риски нежелательного поведения, обезопасив пациента и окружающих.
Клинический институт мозга предлагает услуги по диагностике и терапии больных с проявлениями галлюцинаций. Здесь есть все условия для комплексного обследования, а также можно получить консультацию врача-психиатра. В зависимости от полученных данных, лечение может протекать в домашних условиях либо в стационаре, а его успех зависит от многих факторов: причины галлюцинаций, возраста больного и его образа жизни, а также от обратимости патологического процесса.

Наверняка вы сталкивались с таким явлением, как плавающие мушки перед глазами и блики. Это крошечные фигурки, линии, тени или пятнышки, которые по ощущениям дрейфуют по поверхности глаза. Возможно, вы задавались вопросом, что это такое и не опасный ли это симптом. Чаще всего появление плавающих пятнышек является нормальным явлением и не указывает на проблемы со зрением или состоянием глаз. Однако когда этот симптом становится слишком частым и сопровождаются бликованием, это может указывать на более серьезную проблему.
Блики – это вспышки света в виде нитей или звездочек. Это может быть либо одна вспышка в одной визуальной зоне, либо несколько вспышек в более широкой области. Иногда вспышки можно не заметить, поскольку они чаще всего появляются сбоку или на периферии.
Если вы внезапно ощутили этот неприятный симптом, или же вспышки и мелькания стали очень частыми, нужно срочно записаться к офтальмологу, чтобы исключить любые серьезные заболевания глаз.
Что вызывает эффект плавающей мушки?
Стекловидное тело глаза представляет собой прозрачный гель, который заполняет большую часть глазного яблока и напоминает сырой яичный белок. Внутри стекловидного тела находятся небольшие комочки белка, которые перемещаются и движутся вместе с вашими глазами. Когда эти крошечные комочки белка отбрасывают тени на сетчатку – светочувствительную поверхность в задней части глаза – вы наблюдаете плавающие тени.
С возрастом стекловидное тело сжимается, образуя больше белков. Вот почему со временем все чаще создаются ощущения, что вы видите плавающие тени. Помутнения чаще встречаются у близоруких людей и диабетиков и чаще возникают после операции по удалению катаракты или травмы глаза.
Если вам надоедает эффект плавающих теней, попробуйте подвигать глазами вверх и вниз или из стороны в сторону, чтобы аккуратно переместить их на периферию зрения.
Что является причиной бликов?
Примерно в 16% случаев в процессе отслоения образуются крошечные разрывы в сетчатке, которые могут привести к отслоению сетчатки. Вот это уже опасное состояние, если его не лечить, возможна слепота.
Другие возможные причины того, что вы видите странные вспышки – это травма глаза или мигрень.
Когда обращаться к врачу по поводу плавающих мушек
Если вы испытываете какие-либо из следующих симптомов, незамедлительно обратитесь к окулисту для оказания неотложной офтальмологической помощи.
Симптомы, которые нельзя игнорировать:
- Внезапное появление плавающих мушек, сопровождающееся вспышками (которые могут быть любой формы и размера).
- Увеличение плавающих частичек, сопровождающееся затемнением одной стороны поля зрения.
- Тени в периферийном зрении
- Вы наблюдаете блики постоянно
Во многих случаях появление мушек перед глазами не вызывает беспокойства; однако вышеуказанные симптомы могут указывать на отслойку сетчатки, и, если ее не лечить, это может вызвать необратимую потерю зрения или даже слепоту.
Если вы ощущаете вышеперечисленные симптомы, то вам стоит попасть к врачу в течение 24 часов. Некоторое время вам придется потерпеть дискомфорт от того, что во время офтальмологического обследования зрачки будут расширены, чтобы офтальмолог мог хорошо рассмотреть периферическую сетчатку, и диагностировать или исключить разрыв сетчатки или другое серьезное состояние. Стоит выяснить, нет ли угрозы зрению. Если это всего лишь неосложненное заднее отслоение стекловидного тела, которое встречается довольно часто или глазная мигрень, то можете вздохнуть с облегчением.
Что такое синдром деперсонализации — дереализации? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егорова Ю. О., психотерапевта со стажем в 14 лет.
Над статьей доктора Егорова Ю. О. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Синдром дереализации-деперсонализации — это психическое расстройство, при котором человек ощущает, будто его тело, окружение и психическая деятельность изменились настолько, что кажутся нереальными, отдалёнными или автоматическими [3] . В Международной классификации болезней расстройство идёт под кодом F48.1.
Синдром дереализации-деперсонализации относится к диссоциативным расстройствам. Для таких расстройств характерно нарушение интегрированных функций сознания: эмоций, восприятия, мышления, памяти, контроля над движениями. Это приводит к тому, что единство ощущения собственного "Я" нарушается и фрагментируется. Люди, переживающие деперсонализацию, чувствуют отчуждённость, обособленность или разъединённость от своего собственного существования [8] .
В то время как деперсонализация предполагает отрешённость от самого себя, люди с дереализацией чувствуют себя оторванными от окружения, как будто мир вокруг них в тумане, похож на сон или визуально искажён (что нельзя приравнивать к галлюцинациям). Люди с дереализацией обычно описывают чувство, как будто время "проходит" мимо них, и они не находятся “здесь и сейчас”. Эти переживания могут вызвать сильные чувства тревоги и обречённости [8] .
Эпизоды деперсонализации и дереализации могут длиться часами, днями, неделями или даже месяцами. У некоторых людей симптомы приобретают хронический характер, что проявляется периодами усиления или уменьшения их интенсивности [9] .
В своей изолированной форме синдром дереализации-деперсонализации встречается редко. Наиболее часто данное расстройство диагностируется в рамках депрессии, биполярного аффективного расстройства, генерализованного тревожного расстройства, посттравматического расстройства и обсессивно-компульсивного расстройства. Гораздо реже — при шизофрении или шизоаффективном расстройстве. Люди с такими расстройствами личности, как шизоидное расстройство личности, шизотипическое расстройство личности и пограничное расстройство личности также имеют высокие риски развития синдрома дереализации-деперсонализации [2] [6] .
По данным эпидемиологических исследований, распространённость синдрома дереализации-деперсонализации составляет от 0,8 % до 1,9 % [4] . Симптомы данного расстройства эпизодически встречаются у одной трети людей при усталости, сенсорной депривации, употреблении психоактивных веществ (ПАВ) или при засыпании и просыпании.

Развитие синдрома дереализации-деперсонализации обычно происходит в подростковом возрасте, хотя некоторые пациенты сообщают о наличии деперсонализации с раннего детства [4] [10] .
Синдром дереализации-деперсонализации тесно связан с сильнейшей, запредельной, непереносимой для психики тревогой и является по сути защитной реакцией психики на неё [2] . Синдром в значительной степени связан с межличностной травмой, такой как жестокое обращение в детстве.
Исследования говорят о том, что при синдроме чрезмерно активируются центры головного мозга, участвующие в эмоциональных процессах и ответе на стресс [7] [8] [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома деперсонализации — дереализации
В самом широком смысле симптомы деперсонализации включают в себя:
- ощущение изменённого мировосприятия. Человек будто бы является внешним наблюдателем своих мыслей, чувств, тела или его частей;
- тело, ноги или руки кажутся искаженными, увеличенными или уменьшенными;
- ощущение изменения собственного веса;
- притупление чувств или реакций на окружающий мир вплоть до потери высших эмоций — утраты чувств любви, сострадания и долга (болезненная психическая анестезия);
- ощущение, что воспоминания лишены эмоций либо же являются ложными.
Симптомы дереализации включают в себя:
- чувство отчуждённости по отношению к своему окружению, мир воспринимается искажённым, размытым, бесцветным, двумерным или искусственным;
- чувство эмоциональной разобщённости с теми, кто дорог (как будто вас отделяет стеклянная стена);
- искажение в восприятии времени (недавние события кажутся далёким прошлым);
- искажения расстояния, а также размеров и формы объектов.

Нередко к явлениям дереализации также относят феномены deja vu (“уже виденное”): ощущение, что происходящая ситуация уже происходила в прошлом; jamais vu (“никогда не виденное”) — ощущение, что хорошо знакомая ситуация, происходящая в данный момент, никогда прежде не переживалась [1] .
Начало синдрома дереализации–деперсонализации может быть острым или постепенным. При остром начале некоторые люди помнят точное время и место своего первого опыта деперсонализации или дереализации. Постепенное начало, в свою очередь, может простираться настолько долго, что пациентам бывает трудно вспомнить самый первый эпизод [4] .
Несмотря на то, что синдром дереализации–деперсонализациии сопровождается значительным искажением или изменением субъективного восприятия реальности, он не связан с психозом. Пациенты с данным синдромом сохраняют способность отличать собственные "неправильные" внутренние ощущения и объективную реальность окружающего мира, сохраняют критическое восприятие себя [3] .
Феномены дереализации и деперсонализации могут встречаться и у психически здоровых людей при сенсорной депривации или усталости. Однако поставить диагноз можно только тогда, когда эти чувства ярко выражены, склонны к повторению и мешают ежедневному функционированию [2] .
Патогенез синдрома деперсонализации — дереализации
Сильный стресс, тяжёлое депрессивное расстройство, паническое расстройство, а также приём галлюциногенов — самые частые факторы риска для развития заболевания. Детская межличностная травма (в частности, эмоциональное насилие) — также значимый фактор риска.
О нейробиологии синдрома дереализации-деперсонализации известно немного. Однако есть свидетельства, что аномальная активность префронтальной коры может подавлять нейронные сети, которые участвуют в эмоциональных процессах. С помощью методов нейровизуализации были выявлены функциональные нарушения в зрительной, слуховой и соматосенсорной коре головного мозга (отвечающей за осязание, ощущение температуры и положения тела в пространстве), а также в областях, ответственных за интегрированную схему тела [11] .
Исследования пациентов с синдромом дереализации–деперсонализации, где им показывали эмоционально-агрессивные сцены, продемонстрировали пониженную активацию нейронов в миндалевидном теле — области мозга, связанной с эмоциями [11] .
Синдром дереализации–деперсонализации может быть также связан с дисрегуляцией гипоталамо-гипофизарно-надпочечниковой оси — важнейшей системы нашего организма, участвующей в стрессовых реакциях. Пациенты с данным синдромом демонстрируют аномально повышенные уровни кортизола, который является одним из важнейших показателей хронического стресса и аффективных расстройств [8] .
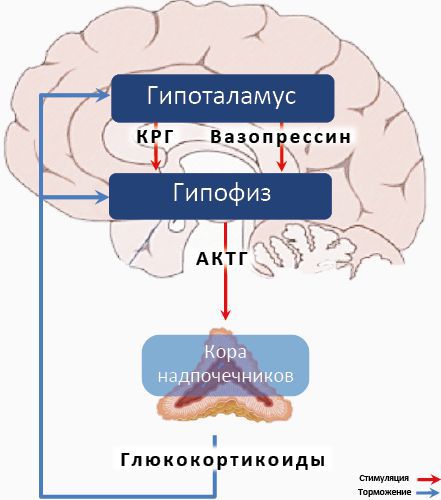
Описано также множество случаев, когда симптомы дереализации и деперсонализации встречались у пациентов, страдающих такими неврологическими заболеваниями, как боковой амиотрофический склероз, болезнь Альцгеймера, рассеянный склероз, нейроборрелиоз (болезнь Лайма), что также указывает на биологическую природу данных феноменов [4] .
Классификация и стадии развития синдрома деперсонализации — дереализации
В классической психопатологии центральным термином является только деперсонализация.
Деперсонализация подразделяется на:
- аутопсихическую (нарушение восприятия своего “Я”);
- аллопсихическую или дереализацию (нарушение восприятия внешнего мира);
- соматопсихическую (нарушение восприятия своего тела и его функций) [1] .
Синдром дереализации–деперсонализации в клинической практике также подразделяют на первичный и вторичный, т.е. развивающийся на фоне другого психического расстройства (депрессии, биполярного расстройства, посттравматического стрессового расстройства и др.) [12] . Однако несмотря простоту классификации, определить, что первично, а что вторично, представляется довольно трудным, т. к. дереализация-деперсонализация очень часто выставляется как сопутствующий синдром. Поэтому в большинстве случаев приоритет решено отдавать другим “основным” психическим расстройствам [3] .
Осложнения синдрома деперсонализации — дереализации
К относительно лёгким осложнениям синдрома дереализации-деперсонализации можно отнести функциональный нейрокогнитивный дефицит — трудности фокусировки внимания на задачах или при запоминании информации, что в некоторых случаях влияет на работоспособность и продуктивность.
Более тяжело пациентами переносится развитие сопутствующих расстройств настроения (депрессивное расстройство, биполярное аффективное расстройство) или тревожных расстройств (генерализованное тревожное расстройство, агорафобия, социальное тревожное расстройство, обсессивно-компульсивное расстройство).
Дереализация или деперсонализация при депрессии могут быть клиническим показателем того, что депрессия будет устойчива к стандартному лечению (медикаменты и психотерапия).
Важно также отметить, что деперсонализация и дереализация, в рамках какого бы расстройства они не возникали, сопровождаются более высоким риском суицида и злоупотребления психоактивными веществами [2] .
Диагностика синдрома деперсонализации — дереализации
В настоящее время, к сожалению, не существует лабораторного теста, который бы использовался для диагностики деперсонализации–дереализации. Для постановки диагноза синдром дереализации-деперсонализации (F48.1 по МКБ-10) необходимо, чтобы в клинической картине пациента присутствовал хотя бы один из двух следующих критериев [3] :
1. Деперсонализация: пациент жалуется, что отдалился или находится "на самом деле не здесь". Например, больной может жаловаться, что его чувства или ощущение внутренней жизни отделены, чужды им, не их собственные или потеряны, или ощущение, что их эмоции или движения принадлежат кому-то ещё, или они чувствуют себя, как играющие на сцене.
2. Дереализация: больной жалуется на чувство нереальности. Например, могут быть жалобы, что окружение или определённые объекты выглядят незнакомыми, изменёнными, плоскими, бесцветными, безжизненными, неинтересными или похожи на сцену, где каждый играет.
При этом необходимо, чтобы пациент сохранял понимание того, что эти изменения происходят внутри него самого и являются болезненными, а не навязаны извне другими людьми или силами.
Некоторые медицинские и психиатрические состояния имитируют симптомы синдрома дереализации-деперсонализации. Клиницисты должны исключить следующее заболевания, чтобы установить точный диагноз:
- паническое расстройство;
- височная эпилепсия;
- острое стрессовое расстройство;
- шизофрения; ;
- наркозависимость;
- опухоли мозга.
В случае наличия синдрома дереализации-деперсонализациии при шизофрении, обсессивно-компульсивном расстройстве, фобических или депрессивных расстройствах врачам следует считать эти расстройства основными при выстраивании схемы лечения.
Лечение синдрома деперсонализации — дереализации
Синдром дереализации-деперсонализации весьма трудно поддаётся терапии. Тем не менее современные клинические исследования продемонстрировали эффективность антидепрессантов группы селективных ингибиторов обратного захвата серотонина (СИОЗС), в первую очередь пароксетина, в комбинации со стабилизатором настроения ламотриджином [13] .
Пароксетин в комбинации с налоксоном (антагонистом опиоидных рецепторов) показывает скромную эффективность в лечении деперсонализации, связанной с посттравматическим стрессовым расстройством и пограничным расстройством личности [5] .
Некоторой эффективностью также обладают когнитивно-поведенческая психотерапия, а также диалектическая поведенческая психотерапия [13] .
К немедикаментозным факторам, способным уменьшать симптомы дереализации и деперсонализации, относят социальную активность (комфортное взаимодействие с другими людьми), интенсивную физическую или эмоциональную стимуляцию и релаксацию, а также отвлечение себя (например, путём увлечённого разговора или просмотра интересного фильма) [8] .
Прогноз. Профилактика
Большинство пациентов с синдромом дереализации-деперсонализации возвращаются в состояние ремиссии на фоне медикаментозной терапии и психотерапии. Полное выздоровление возможно в тех случаях, когда синдром является результатом временных стрессов или излечимых психических расстройств. В других случаях (например, при органических изменениях в мозге) синдром дереализации–деперсонализации может протекать хронически [13] .
Даже постоянные или повторяющиеся симптомы деперсонализации или дереализации могут вызвать лишь минимальные нарушения. Важно, чтобы пациент старался отвлечься от субъективного ощущения симптомов и фокусировался на других мыслях или действиях. Однако некоторые пациенты становятся инвалидами из-за хронических проявлений дереализации, тревоги или депрессии. Употребление алкоголя и хроническая усталость являются главными факторами, ухудшающими симптомы дереализации и деперсонализации [2] [6] .
Позвонив сейчас, даже если у вас не стоит остро вопрос об оказании психиатрической помощи или лечения — вы однозначно получите развернутую консультацию, содержащую основные правила оказания этой помощи, информацию об эффективности современных методик, а также ответы на все вопросы. Обладая всей информацией по столь щекотливой и важной проблеме, мы гарантируем, что вы не ошибетесь, когда придет время действовать быстро.
Тем более, необходимо звонить, если нужна
экстренная помощь
Проверял Шайдуллин Ренат Флюрович
В периоды обострений больному человеку необходимо находиться под контролем специалиста. В этом случае ему будет предоставлена помощь для преодоления кризиса в максимально деликатном режиме. Мы предоставляем анонимную поддержку, сохраняем данные обратившегося пациента и его родственников в тайне.

Признаки шизофрении
Официальная медицина затрудняется с определением точных причин, вызывающих развитие шизофрении. Длительное изучение механизмов болезни не позволило выявить конкретные стимулы для ухудшения психического здоровья. Соматические проявления заболевания в детском, взрослом и подростковом возрасте имеют существенные различия. Поэтому постановка окончательного диагноза возможна только в период наступления половой зрелости.
Среди наиболее вероятных предпосылок к развитию психического расстройства выделяют несколько основных.
Заболевание можно унаследовать от близкого родственника, примерно 10% детей в подростковом возрасте ставят этот диагноз, если он есть у матери или отца.
Шизофрению связывают с нарушением выработки дофамина. Этот гормон является нейромедиатором, который отвечает за состояние эмоциональной сферы человека. Если существует патология центральной нервной системы, дофамин вырабатывается в избыточном количестве. На физиологическом уровне это вызывает интенсивное психическое перевозбуждение, в котором человек прибывает постоянно. Как результат возникает бред, параноидальные идеи, одержимость, психоз или галлюцинации.
Существует категория патогенных микроорганизмов, которая способна разрушать нервные клетки. Один из наиболее известных науке патологических агентов – вирус герпеса. При хорошем иммунитете он может находиться в организме годами, не причиняя ему вреда. Если пациент страдает от разных заболеваний хронического или инфекционного характера, вирусы способны проявить себя, вызвав манифест шизофрении.
Это непрямая причина развития шизофрении, скорее один из факторов риска. Он особенно опасен в случае заражения беременной женщины: у плода могут развиваться патологии, в том числе и заболевания нервной системы.
Среди общих причин шизофрении выделяют:
- алкогольная, наркотическая и другие виды зависимость;
- патологии внутриутробного развития;
- травмы головного мозга, которые произошли во время родовой деятельности или на протяжении жизни;
- наследственность;
- сильное эмоциональное потрясение;
- длительное пребывание в состоянии стресса, затяжной депрессии.

Предпосылки развития шизофрении в детском возрасте
Психика маленького ребенка очень уязвима, его состояние и настроение во многом зависят от окружающих людей, происходящих вокруг событий. Психологическое восприятие реальности закладывается в раннем возрасте. Если наблюдается отклонение шизоидного типа, врачи не берутся поставить диагноз окончательно, рекомендуют подождать до наступления подросткового возраста.
Склонность к заболеванию в дошкольном возрасте проявляется специфически:
- ребенка считают странным – он неадекватно реагирует на события;
- часто испытывает необоснованный страх;
- становится излишне раздражительным и импульсивным;
- при наблюдении за ним проявляется повышенная нервная возбудимость;
- возникающие без особых причин приступы плача могут длиться долго;
- ребенок часто переходит от эйфории к апатии;
- он говорит о своих видениях, галлюцинациях;
- подростка беспокоят навязчивые мысли, он зацикливается на одной и той же идее.
Если таких негативных проявлений несколько, есть повод задуматься о посещении психиатра. Отклонения могут сопровождаться деградацией личности, которая в подростковом возрасте проявит себя полностью. Это может быть недовольство внешностью, бред и галлюцинации, расстройства двигательной функции, суицидальные мысли и попытки уйти из жизни.
Шизофрения симптомы
Признаки болезни четко обозначены врачами. Все симптомы шизофрении делятся на 4 большие группы:
- позитивные;
- негативные;
- дезорганизованные;
- аффективные.
Позитивные симптомы
- неадекватные реакции на людей и события;
- постоянно возбужденное состояние;
- бред, иллюзии, галлюцинации.
Одним из вариантов неадекватного поведения при шизофрении считается кататония. Человек впадает в ступор, принимает несуразный позу и находится в ней очень долго. Любые попытки извне вывести его из этого состояния обречены на провал. Шизофреники обладают большой мышечной силой, они способны успешно сопротивляться.
Также к разновидностям неадекватного поведения относят нарушение гебефрению. Независимо от того, где находится больной, он ведет себя глупо, постоянно смеется, дурачится, подпрыгивает на месте, корчит гримасы. Разговоры по поводу неуместности такого поведения ни к чему не приводят. Попытки воззвать к совести заканчиваются провалом.

Галлюцинации — это комплекс ощущений специфического характера, которых не существует на самом деле. Они неразрывно связаны с органами чувств человека, делятся на вкусовые, зрительные, обонятельные, осязательные и слуховые. При шизофрении наиболее часто пациент страдает от слуховых галлюцинаций. В окружающем пространстве или в собственной голове он слышит голоса, ведущие с ним связную беседу. Они могут давать команды, которым шизофреник часто подчиняется, успокаивать или смешить. Галлюцинации приводят к развитию бредовых идей. Шизофреник точно уверен, что все, что с ним происходит ― реально, а близкие обманывают его с неизвестной целью.
Негативные симптомы
Категория негативных симптомов при шизофрении характеризует признаки, которые исчезли или изменили свои функции. Если до начала заболевания характер человека имел определенные черты и качества, после манифеста болезни они либо исчезают полностью, либо становятся менее выраженными.
К этой категории относятся:
- потеря жизненной энергии, мотивации на поступки;
- отсутствие инициативы в бытовых и профессиональных вопросах;
- пассивность в физическом плане;
- снижение функций мышления, нарушение когнитивных процессов;
- сужение круга интересов;
- эмоциональная бедность, апатия, безразличие к происходящему;
- движения становятся заторможенными и вялыми;
- самоконтроль слабый или вообще отсутствует;
- больной не может построить алгоритм последовательных действий;
- он не способен получать удовольствие от внешних стимулов.
Отсутствие мотивации ко всему приводит к деградации личности (подобные симптомы наблюдаются при лечении болезни Пика). Шизофреники стремятся к социальной изоляции, они часто не выходят из дома, пренебрегают правилами личной гигиены. Их внешний вид становится неряшливым, что отталкивает окружающих. Понять, что человек болен шизофренией, можно по следующим особенностям его речи:
- он постоянно перескакивает с одной темы на другую, перебивает сам себя, строит несвязную речь;
- употребляет новые, часто несуразные слова, которые сам придумывает;
- многократно повторяет за окружающими отдельные фразы и предложения;
- речь становится быстрой и бессвязной;
- начинает говорить в рифму;
- ответы на вопросы односложные, неполные или невнятные;
- при отсутствии мыслей неожиданно замыкается в себе, прекращая разговор.
Часто у шизофреников нарушение мышления выражается в резонерстве. Человек постоянно рассуждает на придуманные им темы, даже если его пытаются вовлечь в другой разговор или перебить, он на это не реагирует.
Дезорганизованные симптомы представляют собой трудности при ориентации в пространстве. Это хаотическое поведение, проблемы с мышлением и нарушение речевых функций. Аффективные симптомы выражаются в постоянно сниженном настроении. Шизофреники часто пребывают в депрессии и самостоятельно пытаются выйти из этого состояния, начав употреблять алкоголь или психотропные вещества. Их посещают суицидальные мысли, которые в один момент могут быть реализованы. Больной часто обвиняет себя во всем, даже если не имеет к происходящему прямого отношения.
Шизофрения симптомы и признаки у женщин
На ранней стадии развития заболевания первые симптомы у женщин проявляется в виде галлюцинаций и бреда. Эмоциональный фон становится нестабильным, возникает депрессия и апатия ко всему, что раньше вызывало интерес. Эти признаки могут оставаться единственными и существовать на протяжении нескольких лет до момента появления продуктивной симптоматики. Пациенты и их родственники не догадываются, что заболевание уже пустило свои корни.
Больные становятся неприветливыми, стремятся к социальной изоляции, избегают контактов, часто раздражаются по пустякам. У женщины резко меняется манера разговора. Она не может объяснить окружающим, что хочет до них донести или ограничивается короткими фразами, долго подбирает нужные слова.

Женщинам с этим диагнозом кажется, что на них пытаются воздействовать гипнозом, они могут слышать голоса инопланетян, часто видят картинки и даже целые фильмы в голове. Пациентки жалуются на ощущение прострела, жжение или сверление в мозге.
Чувство привязанности к близким и детям теряется, больная относится к ним, как к чужим людям. Женщины чаще, чем мужчины, испытывают интерес к магии и потусторонним силам. Поэтому они воспринимают свое состояние как зарождение магических возможностей или влияние на себя со стороны магов и колдунов.
Шизофрения признаки и симптомы у мужчин
Симптомы заболевания у лиц мужского пола очень похожи на аналогичные проявления у женщин. На первой стадии они испытывают дискомфорт из-за того, что их посещают галлюцинации и возникают бредовые идеи. Наблюдается деградация личности и потеря человеческого облика в прямом смысле этого слова.
Человек становится неряшливым, перестает мыться и чистить зубы, со временем принимает решение не выходить из дома. У мужчины ярко выражены агрессия и повышенный уровень тревожности. Иногда это состояние может переходить в панику, являющуюся сопутствующим симптомом при деперсонализации. У пациента наблюдается расстройство мышления, различные двигательные нарушения.
Стадии шизофрении
Психиатры выделяют 3 этапа развития заболевания.
Начальная стадия, которая характеризуется постоянным ощущением тревоги. Чаще всего больной не понимает, откуда она взялась. Возникновение навязчивых мыслей приводит к тому, что больной постоянно проверяет, выключил ли он газ, закрыл квартиру, отключил утюг. С помощью своевременной медикаментозной терапии неприятная симптоматика устраняется.
Средняя стадия развития заболевания, которая сопровождается изменениями в личности и сознании больного. Реальный или вымышленный мир переплетаются между собой, шизофреник не может понять, где правда, а где вымысел. Чувство страха со временем уходит, пациент воспринимает текущее положение вещей как данность. Этот этап требует немедленного лечения в стационаре.
Это тяжелая стадия развития шизофрении, при которой наблюдаются глубокие изменения эмоционального фона человека. Пациент никак не реагирует на окружающие события и людей, у него пропадают чувства радости, грусти, стыда и удовольствия. Состояние напоминает деменцию или слабоумие в преклонном возрасте. Логическое мышление полностью отсутствует, речевые и двигательные функции нарушаются. Эта стадия сложно поддается лечению, для поддержания жизнедеятельности пациента применяются медикаменты для восстановления нейронных связей мозга.

Вялотекущая шизофрения
Диагноз вялотекущая шизофрения считается мягким, это легкая форма заболевания. Она не предполагает критических изменений в характере человека и его мозге. Клиническая симптоматика нарастает очень медленно, у больного наблюдается комплекс признаков невротических нарушений. Для этой формы заболевания характерны обсессивно-компульсивное расстройство, различные фобии, ипохондрия, паранойя.
- аутизм;
- скудность интересов;
- эгоизм;
- трудности в контактах с окружающими;
- возникновение истерических припадков на фоне повышенной тревожности;
- подозрительность.
У больных часто наблюдается беспричинный пессимизм, который не имеет предпосылок в реальной жизни. Многие пациенты психотерапевта говорят о приступах сентиментальности, которых раньше у них не было, неуверенности в себе, разных страхах. Часто такое состояние списывается на нервное перенапряжение и стресс, на самом деле являясь скрытым симптомом психического расстройства.
Параноидальная шизофрения
Этот тип шизофрении характеризуется искажением мышления и восприятия. Яркой чертой, которая является основой для диагностики, служит наличие бреда и галлюцинаций. Поведение больных резко меняется, они становятся подозрительными, мнительными, агрессивными и постоянно пребывают в напуганном состоянии.
Симптомы параноидальной шизофрении:
- к реальным воспоминаниям присоединяются вымышленные, человек получает искаженную картину прошлого;
- появляются сверх идеи;
- привычное поведение меняется, оно далеко от понятия адекватности;
- часто бывают нервные срывы и истерики;
- пациенты уверены, что у них особая миссия, сильно развитая прозорливость, интуиция;
- часто пребывают в состоянии гнева, озлобленности и угрюмости;
- бессмысленные размышления начинаются в момент, когда окружающие задают им простые вопросы.
Различают две формы параноидальной шизофрении.
Бредовое расстройство возникает хаотично и через некоторое время исчезает без следа. Пациенты считают это состояние озарением, которое помогает увидеть истинное предназначение. Такая форма расстройства легче поддается лечению, симптоматика вполне контролируется медикаментами. Пройти полный курс терапии можно в Клинике доктора Исаева.
Вымышленные идеи фантастического характера возникают спонтанно, пациент часто пребывает под их влиянием. Это негативное отношение к близким, подозрительность, мания преследования, ревность. Данная форма приобретает непрерывное течение, периоды ремиссии обычно отсутствует, что усложняет процесс лечения.
Где лечат шизофрению в Москве
На стадии обострения больной должен находиться в стационаре. В таком состоянии он не может контролировать себя и свои поступки, требует круглосуточного ухода, применения медикаментозных препаратов.
В Клинике доктора Исаева проводится лечение шизофрении с помощью безопасных лицензированных препаратов. Болезнь переходит в фазу ремиссии, он может продолжать нормально жить и ухаживать за собой самостоятельно.

Как лечить шизофрению в домашних условиях
Психическое заболевание лечится только с участием специалиста. Избавиться от шизофрении с помощью самостоятельно назначенных себе препаратов нельзя. Для этого психического расстройства характерно угасание симптомов во время продолжительного периода ремиссии. Пациент должен постоянно находиться под наблюдением врача, как и при лечении маразма, слабоумия, психоза.
Тест на шизофрению
Самостоятельно установить себе диагноз и назначить лечение невозможно. В медицинском центре больные с подозрением на шизофрению проходят обследование психиатра. Тесты на мышление позволяют понять, есть ли у пациента расстройство психических функций. Дополнительно проводится диагностика МРТ с целью установить, какая причина вызвала развитие заболевания.
Лечение шизофрении в Москве отзывы
Для больных и их родственников очень важно, чтобы лечение было профессиональным. В нашей клинике работают компетентные врачи, условия пребывания в стационаре обеспечивают пациентам комфорт и безопасность. С отзывами пациентов можно ознакомиться на этой странице.
Вопросы и ответы
Можно ли вылечить шизофрению транквилизаторами или антидепрессантами?
Психическое расстройство лечится исключительно в условиях стационара. Подобные препараты прописывает врач после тщательного обследования пациента.
Лечение шизофрении приводит к полному выздоровлению?
Шизофрения – неизлечимая болезнь. Можно добиться длительной стадии ремиссии, в этот период пациент способен вернуться к обычной жизни.
Больной понимает, что болен?
Опасен ли человек с этой болезнью?
В стадии обострения пациент может нанести вред окружающим, ему может показаться, что на него нападают. Есть риск совершения суицида.
Читайте также:

