Своими руками инсулиновая помпа
Добавил пользователь Владимир З. Обновлено: 05.10.2024
Инсулиновая помпа
Однако наиболее современный, удобный и физиологичный метод введения инсулина – это применение инсулиновой помпы – специального устройства предназначенного для непрерывного подкожного введения инсулина.
Инсулин короткого или ультракороткого действия в этом случае вводится не с помощью инъекций шприцом или шприц-ручкой, а подается в организм посредством катетера, установленного подкожно и соединенного с резервуаром и блоком памяти, содержащим информацию о количестве инсулина, который необходимо ввести. Блок памяти программируется врачом индивидуально для каждого пациента.
У инсулиновой помпы есть два режима введения препарата: непрерывная подача инсулина в микродозах (базальная скорость) и определяемая и программируемая пациентом болюсная скорость. Первый режим имитирует фоновую секрецию инсулина и фактически заменяет применение инсулина длительного действия. Второй — болюсный — вводится пациентом перед едой или при высоком уровне гликемии, т. е. заменяет инсулин ультракороткого или короткого действия в рамках обычной инсулинотерапии. Замена катетера осуществляется пациентом через каждые 3 дня .
Общая суточная потребность в инсулине (базальный режим)
У людей, не страдающих диабетом, в крови всегда содержится инсулин. Его совсем немного, но этого небольшого количества хватает на то, чтобы не позволять уровню глюкозы повышаться в промежутках между приемами пищи и ночью. Однако если количество инсулина будет выше нормы, это приведет к снижению уровня глюкозы – гипогликемии. Таким образом, помпа необходима больным сахарным диабетом, чтобы поддерживать уровень глюкозы в их крови в норме, не давая ему повышаться или понижаться, когда не следует. Это означает, что помимо болюсного режима, который освобождает от четкого графика приема пищи и соблюдения строгой диеты, базальный режим помпы помогает осуществлять постоянный контроль за уровнем глюкозы, в том числе во время сна. Инсулиновая помпа не дает уровню глюкозы снизиться из-за повысившегося посреди ночи содержания в крови инсулина, а также предотвращает резкое повышение концентрации глюкозы с утра из-за того, что весь инсулин, введенный перед сном, израсходовался в часы рассвета.
В зависимости от индивидуальных потребностей организма в инсулине, можно запрограммировать инсулиновую помпу на разные режимы введения инсулина (от одного до двенадцати различных скоростей подачи инсулина). Около 35% больных сахарным диабетом довольствуются одним режимом подачи инсулина на целый день. Большинство пациентов, чья потребность в инсулине меняется в течение дня, нуждается в трех разных режимах в сутки: дневная скорость введения инсулина, меньшая – ночью и повышенная – в часы рассвета. Временный базальный режим очень удобен, так как позволяет больному всегда своевременно корректировать объем получаемого из помпы инсулина. Например, многие люди меняют свою основную (базальную) дозу на часы активной деятельности, так как во время физических нагрузок расход глюкозы в организме увеличивается, и поэтому сильно снижать ее уровень инсулином не требуется. Таким образом, на несколько часов можно установить базальную дозу инсулина на половину обычной дневной нормы. А по окончании занятий вновь вернуть ее к прежнему показателю. Также функция установки временной базальной дозы позволяет увеличить основное количество инсулина на период стресса или болезни. Некоторые женщины повышают основную дозу в первые дни менструации. Временный базальный режим позволяет больному сахарным диабетом всегда чувствовать себя комфортно вне зависимости от степени физической активности на текущий момент.
Потребность в инсулине после приема пищи (болюсный режим)
У здорового человека организм самостоятельно вырабатывает инсулин, необходимый для усвоения и переработки пищи, в НУЖНОМ количестве и в НУЖНОЕ время. Инсулиновая помпа больным с сахарным диабетом необходима именно для того, чтобы заменить эту функцию организма. Хотя и не автоматически. Пациент сам должен следить за дозой и временем инъекции. Вводя дополнительное количество инсулина перед едой и выбирая блюда, пациент, вместо своей поджелудочной железы, самостоятельно решает, когда и в каком количестве следует ввести инсулин, чтобы нейтрализовать воздействие питательных веществ. При использовании инсулиновой помпы не нужно есть строго определенное количество пищи в строго определенное время. С инсулиновой помпой можно своевременно реагировать на изменения уровня глюкозы в крови.
Используемый в помпе инсулин ультракороткого действия гораздо лучше усваивается организмом (не усваивается обычно менее 3%). Использование только инсулинов ультракороткого действия предотвращает создание депо инсулина в подкожной жировой клетчатке и обеспечивает более высокую предсказуемость действия инсулина. Этот вид инсулина вырабатывает поджелудочная железа у здоровых людей. Поэтому именно инсулин короткого действия используется в помповой инсулинотерапии. Режим введения инсулина при помощи помпы максимально приближен к физиологической секреции поджелудочной железы здорового человека.
С инсулиновой помпой можно:
• испытывать любые физические нагрузки без необходимости предварительного приёма пищи;
• есть что хотите и когда хотите;
• снизить уровень глюкозы крови вплоть до нормализации показателей;
• снизить уровень в крови гликозилированного гемоглобина, что предотвратит развитие или прогрессирование поздних осложнений диабета (ретинопатии, нефропатии, нейропатии и проч.)
• значительно снизит количество инъекций: поступление инсулина осуществляется по пластиковому катетеру со сменой катетера и места инъекции один раз в три дня;
• уменьшить суточную потребность в инсулине на 20-25% за счет увеличения чувствительности к нему;
• высокая точность дозирования – минимальный шаг введения инсулина составляет 0,1 ЕД – позволяет использовать помповую инсулинотерапию даже у совсем маленьких детей;
• значительно снизить частоту случаев гипогликемических состояний (вплоть до полного исчезновения);
• улучшить качество жизни – изменение режима подачи инсулина в любое время суток в соответствии с образом жизни.
Показания к применению инсулиновой помпы
Помповая инсулинотерапия рекомендуется абсолютно всем категориям больных инсулинзависимым сахарным диабетом, независимо от возраста и тяжести заболевания. Чем раньше начать введение инсулина с помощью помпы, тем легче можно предотвратить развитие грозных осложнений сахарного диабета.
Однако особо рекомендуется помповая инсулинотерапия в следующих случаях:
• отсутствие адекватной компенсации углеводного обмена на фоне многократных инъекций инсулина;
• частые гипогликемические состояния;
• непредсказуемые (бессимптомные) гипогликемии;
• тяжелое течение сахарного диабета (т.е. частые случаи диабетического кетоацидоза, повторные госпитализации в связи с частыми декомпенсациями заболевания);
• беременность или планирование беременности;
• трансплантация почек;
• высокая чувствительность к инсулину;
• желание пациента улучшить качество жизни.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды. С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) – необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина). Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, – тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого). Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина.
Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций.
“Помощник болюса” учитывает индивидуальные параметры:
1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент;
2. текущий показатель глюкозы крови;
3. углеводные (хлебные) единицы;
4. углеводные (пищевые) коэффициенты;
5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина);
6. индивидуальный целевой диапазон показателей глюкозы крови;
7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
Заключение
Итак, сахарный диабет 1 типа – это тяжелое хроническое заболевание, при котором пациент должен постоянно получать инсулинотерапию для сохранения жизни и трудоспособности. Поэтому инсулинотерапия и постоянный контроль гликемии остаются пожизненными спутниками таких пациентов. Эффективность и безопасность применения постоянной подкожной инфузии инсулина с помощью инсулиновой помпы у пациентов с сахарным диабетом 1 типа, а использование системы постоянного контроля гликемии позволяет исследовать индивидуальные особенности углеводного метаболизма у каждого конкретного пациента, выявлять бессимптомно протекающие гипогликемии и, соответственно, подбирать адекватную инсулинотерапию. Терапия с помощью инсулиновой помпы позволяет максимально точно приблизиться к физиологическим параметрам инсулинемии.
Сегодня установить инсулиновую помпу можно в терапевтическом отделении Дорожной клинической больнице. Врачи-эндокринологи нашего терапевтического отделения имеют большой положительный опыт ведения пациентов на помповой инсулинотерапии.
Запись на постановку инсулиновой помпы и лечение по тел. (831) 2-284-284
Инсулиновые помпы могут стать альтернативой постоянным многократным инъекциям для пациентов, страдающих диабетом. Используя инсулиновую помпу, пациент, как правило, может подстроить режим работы устройства под свой образ жизни, без необходимости постоянной регуляции в соответствии с реакцией организма. С помощью данных устройств проводится непрерывное поступление быстродействующего инсулина через катетер в течение дня, что снижает необходимость периодических инъекций и упрощает лечение диабета.
Существует два основных типа инсулиновых помп: использование в качестве внешнего устройства или же имплантация системы. Оба типа являются опасными для пациентов, проходящих МРТ и могут негативно отразиться на работе устройства. При наличии внешней инсулиновой помпы, как правило, устройство должно быть удалено и не допущено в МР среду для того, чтобы гарантировать, что нет никаких неблагоприятных воздействий на функциональность внешнего устройства. Ниже представлена информация для нескольких, часто используемых инсулиновых помп.
Инсулиновые помпы, Animas Corporation
Для пациентов
Перед МРТ обследованием предварительно удалите устройство и оставьте его вне МР среды. В том случае, если инсулиновая помпа все же попала в МР среду, то необходимо немедленно отключить устройство и обратиться за помощью в сервисный центр производителя (Animas Pump).
Меры предосторожности
Если вы собираетесь проходить диагностические исследования или подвергаться хирургическому воздействию, МРТ или любому другому типу лучевой терапии, вам может потребоваться удалить инсулиновую помпу (и дистанционный счетчик) и оставить их вне зоны сканирования. Для получения конкретной информации о процедуре, пожалуйста, обратитесь к инструкции по применению инсулиновой помпы, а также проконсультируйтесь с вашим лечащим врачом о том, как поддерживать уровень глюкозы в крови во время процедур такого типа.
Для специалиста здравоохранения
Ни в коем случае не допускайте попадания инсулиновой помпы в МР систему. Если насос случайно попадет в помещение МР системы, немедленно отсоедините насос и обратитесь в службу поддержки Animas Pump для получения дополнительных инструкций.
Cozmo Pump, инфузионная помпа, Smiths Medical
Согласно Руководству пользователя для насоса Cozmo, который является устройством, используемым для введения инсулина указано следующее предостережение: избегайте сильных электромагнитных полей, возникающих при магнитно-резонансной томографии (МРТ), а также прямого рентгеновского излучения, поскольку они могут повлиять на работу насоса. Если вы не можете избежать их, то вы должны снять насос.
Medtronic MiniMed 2007 имплантируемая система инсулиновых помп, Medtronic, Inc.
Имплантируемая инсулиновая помпа Medtronic MiniMed 2007 разработана для того, чтобы выдерживать обычные электростатические и электромагнитные помехи, но должна быть удалена до проведения процедуры МРТ. Любое магнитное поле, превышающее 600 Гаусс, будет мешать правильному функционированию насоса, пока насос остается в поле действия системы. Поля, намного превышающие поля, излучаемые МР системой, могут нанести непоправимый ущерб насосу.
Для сравнения, инфузионные наборы (MMT-11X, MMT-31X, MMT-32X, MMT-37X, MMT-39X), используемые с этим устройством, не содержат металлических компонентов и безопасны в использовании и могут оставаться с пациентом во время МРТ. Единственным исключением будут инфузионные наборы Polyfin. Наборы для инфузии полифина (MMT-106 и MMT-107, MMT-16X, MMT-30X, MMT-36X) имеют иглу из хирургической стали, которая остается в подкожной клетчатке. Данные инфузионные наборы должны быть удалены до процедуры МРТ.
Инсулиновая помпа MiniMed Paradigm REAL-Time и система постоянного контроля глюкозы (Models 522, 722 and Revel Insulin Pumps), Medtronic, Inc.
Не подвергайте инсулиновую помпу воздействию МРТ оборудования или других устройств, которые генерируют очень сильные магнитные поля.
Магнитные поля в непосредственной близости от этих устройств могут повредить часть двигателя насоса, которая регулирует доставку инсулина, что может привести к чрезмерному выбросу и тяжелой гипогликемии.
Насос должен быть удален и находиться вне помещения во время процедур магнитно-резонансной томографии (МРТ).
Если насос непреднамеренно подвергается воздействию сильного магнитного поля, прекратите его использование и обратитесь за помощью в местную справочную службу или к представителю.
Система MiniMed 530G, Medtronic, Inc.
Система MiniMed 530G предназначена для непрерывной доставки базального инсулина (по выбору пользователя) и введения болюсов инсулина (в количествах, выбираемых пользователем) для лечения сахарного диабета у людей в возрасте 16 лет и старше, нуждающихся в инсулине, а также для постоянного мониторинга и отслеживания уровня глюкозы. Система MiniMed 530G может быть запрограммирована на автоматическое приостановление подачи инсулина на срок до двух часов, когда значение глюкозы сенсора падает ниже предварительно определенного порогового значения.
МРТ информация для пациента
Воздействие магнитных полей и радиации. Если вы собираетесь пройти такие обследования, как: рентген, МРТ, диатермическое лечение, компьютерную томографию или прочие обследования лучевой терапии, снимите насос, датчик, передатчик, измерительный прибор и пульт дистанционного управления, прежде чем войти в комнату с любым из этих устройств. Магнитные поля и излучение в непосредственной близости от этих устройств могут сделать их неисправными или повредить часть насоса, которая регулирует доставку инсулина, что может привести к избыточному выбросу и тяжелой гипогликемии. Если ваш насос непреднамеренно подвергается воздействию магнитного поля, прекратите использование и свяжитесь с круглосуточной службой технической поддержки для получения дополнительной помощи.
Инсулиновая помпа DANA Diabecare IIS и Инфузионная помпа DANA Diabecare I (SOOIL Development Co., Ltd.)
Насос не должен использоваться в присутствии интенсивных электромагнитных полей, таких как те, которые генерируются некоторыми медицинскими устройствами с электрическим устройством. Насос должен быть удален до того, как пациент заходит в кабинет для обследования.
t: тонкая инсулиновая помпа, Tandem Diabetes Care, Inc.
Если вы собираетесь пройти такие обследования, как: рентген, компьютерная томография, магнитно-резонансная томография или прочие обследования лучевой терапии, снимите инсулиновую помпу t: slim и уберите ее из процедурного помещения. Если у вас есть вопросы, обратитесь в службу технической поддержки Tandem Diabetes Care по телефону 1-877-801-6901.
Инсулиновая помпа ACCU-CHEK, все модели, диагностическая МРТ информация
Roche для пациента: не используйте помпу вблизи электромагнитных полей, таких как радар или антенные установки, источники высокого напряжения, источники рентгеновского излучения, МРТ, КТ устройства и другие источники электрического тока, так как они могут привести к тому, что насос не будет работать. Доставка инсулина может прекратиться, и может возникнуть ошибка E7: ЭЛЕКТРОННАЯ ОШИБКА. Всегда останавливайте и снимайте насос, прежде чем войти в зоны исследования.
Система управления инсулином OmniPod, Инсулиновая помпа, Инсулет Корпорейшн
[Для получения актуальной информации о безопасности устройства рекомендуется связаться с производителем].
Мониторирование глюкозы крови является важным средством достижения хорошего гликемического контроля у пациентов с сахарным диабетом 1-го типа. Уровень глюкозы крови необходимо измерять регулярно после установления диагноза сахарного диабета.
Мониторирование глюкозы крови является важным средством достижения хорошего гликемического контроля у пациентов с сахарным диабетом 1-го типа. Уровень глюкозы крови необходимо измерять регулярно после установления диагноза сахарного диабета.
В идеале глюкоза крови должна измеряться перед завтраком, обедом, ужином и на ночь. При подозрении на ночную гипогликемию, а также при увеличении вечерней дозы инсулина рекомендуется проверять глюкозу крови ночью. Часто выполнять подобные рекомендации не представляется возможности.
Средства самоконтроля
Тест-полоски имеют большое значение в определении уровня глюкозы в крови. Но даже частое тестирование с использованием тест-полосок не позволяет получить полную картину изменений уровня сахара в крови в течение суток.
Измерения уровня глюкозы тест-полосками производятся через определенные промежутки времени. Такие измерения не могут показать направление или тенденцию в изменении уровня сахара в крови. Поэтому даже те больные сахарным диабетом, которые самым тщательным образом регулярно выполняют тестирование, могут упустить повторяющиеся повышения или понижения уровня сахара в крови, особенно ночью.
Многие глюкометры обладают памятью, где хранится определенное количество последних измерений глюкозы крови, но этих данных часто бывает недостаточно для определения глюкозного профиля пациента.
Определение глюкозы в моче является устаревшим методом оценки компенсации сахарного диабета. Положительные результаты указывают только на то, что глюкоза в крови превышает 8,88 ммоль/л (почечный порог для глюкозурии). Таким образом, метод не является точным и не дает никакой информации о гипогликемии.
Результаты исследования по контролю диабета и его осложнений показали, что улучшение гликемического контроля при интенсивном управлении диабетом приводит к значительному уменьшению частоты микрососудистых осложнений со стороны глаз, почек, нервной системы у пациентов с сахарным диабетом 1-го типа.
Проблема мониторирования уровня глюкозы крови характерна для детей и подростков в связи с физиологическими и психологическими особенностями, нежеланием уделять необходимое внимание своей болезни.
Система постоянного мониторирования глюкозы
Одной из задач современной диабетологии является получение полной картины колебаний гликемии в течение суток с целью оптимизации проводимой инсулинотерапии.
Перечисленные выше проблемы стали стимулом к усовершенствованию систем контроля уровня глюкозы крови. Результатом работ стала система постоянного мониторирования глюкозы CGMS (Continuous Glucose Monitoring System) — система продолжительного глюкозного мониторинга, представленная приборами, которые измеряют сахар крови через регулярные короткие промежутки времени (1–10 минут) в течение нескольких дней.
Система CGMS состоит из трех частей: глюкосенсора, монитора и программного обеспечения. Глюкосенсор представляет собой тонкий, стерильный, гибкий платиновый электрод, который устанавливается подкожно. Принцип работы сенсора заключается в том, что глюкоза под воздействием глюкооксидазы (на сенсоре) превращается в глюконовую кислоту с выделением двух электронов. Электроны образуют электрический потенциал, который фиксируется электродом и передается на монитор. Чем выше содержание глюкозы в интерстициальной жидкости, тем больше выделяется электронов, тем выше электрический потенциал. Система определяет электрический потенциал каждые 10 секунд, посылая сигнал в монитор по гибкому проводу. Монитор фиксирует среднее значение электрического потенциала за 5 минут, сохраняет его в своей памяти, затем определяет среднее значение за следующие пять минут и так далее. Таким образом, монитор сохраняет в своей памяти 288 результатов за сутки и 864 результата за 3 суток. Для калибровки системы необходимо вводить в нее показатели гликемии, полученные на глюкометре, не менее 4 раз в сутки. Через трое суток после окончания мониторирования данные с монитора загружаются в компьютер и обрабатываются с помощью специального программного обеспечения. После обработки они доступны как в виде цифровых данных (288 измерений глюкозы в сутки с указанием времени, границы колебаний гликемии, средние значения гликемии за день и за трое суток), так и в виде графиков, на которых отмечены колебания гликемии по дням.
Таким образом, впервые и врач, и пациент получают полную картину колебаний уровня глюкозы в крови (рис. 1).
Показания сахара в интерстициальной жидкости аналогичны таковым в капиллярной крови, что позволяет применять общепризнанные стандарты для лечения сахарного диабета.
Инсулиновые помпы
При инсулинозависимом сахарном диабете (сахарном диабете 1-го типа) поджелудочная железа секретирует недостаточное количество инсулина. Для компенсации недостатка гормона в организм необходимо вводить экзогенный инсулин. Лечение диабета инсулинотерапией, как правило, осуществляют или при помощи введения инсулина шприцем, или при помощи шприц-ручки.
Исходя из принципа работы системы CGMS, можно предположить, что, как и мониторирование, возможно постоянное введение необходимых доз инсулина в автоматическом режиме с помощью специальных устройств. Таким прибором стала инсулиновая помпа. Инсулиновая помпа (инсулиновый дозатор) — электронное устройство для постоянного подкожного введения инсулина малыми дозами, которое заменяет инъекции шприцем или шприц-ручкой. Сама по себе инсулиновая помпа не измеряет уровень сахара крови, а только вводит инсулин в соответствии с заранее запрограммированными значениями. Это альтернатива для людей с диабетом, которые используют интенсифицированную инсулиновую терапию и регулярно измеряют уровень сахара в крови, обеспечивающая постоянное подкожное введение инсулина малыми дозами. Такая схема введения инсулина в наибольшей степени соответствует ритму работы здоровой поджелудочной железы.
Лечение сахарного диабета при помощи инсулиновой помпы существенно снижает риск гипогликемии и гипергликемии, по сравнению с лечением сахарного диабета при помощи введения инсулина посредством самостоятельных инъекций инсулина.
Основные задачи — добиться максимально физиологической компенсации диабета, минимизировать случаи гипогликемии и гипергликемии, максимально снизить риск развития осложнений диабета (ретинопатия, нефропатия, нейропатия). Риск осложнений диабета тем выше, чем в большей степени компенсация диабета отличается от физиологического уровня.
При беременности применение любых лекарств требует тщательного надзора врача, особенно при сочетании беременности и диабета. Диабет вносит свои коррективы и в выбор лекарств для контрацепции, так как эффект от лекарств, назначаемых для обеспечения эффективной контрацепции, прямо зависит от параллельно принимаемых лекарств.
История развития инсулиновых помп
Первые аппараты инсулиновой помпы появились в Лос-Анджелесе в начале 1960-х годов, автором их был Арнольд Кадиш. Усовершенствование технологии привело к уменьшению громоздких устройств до легких компактных приборов, удобных для повседневного использования (рис. 2).
Инсулиновая помпа представляет собой новое средство для введения инсулина. При этом по-прежнему целью лечения является достижение физиологического профиля инсулинемии у больных сахарным диабетом. Согласно концепции самых ранних помп, инсулин должен был вводиться внутривенно, однако в последующих помпах это было заменено на подкожное введение инсулина, что сделало использование помп доступным и более выполнимым. Однако длительное время имелись существенные ограничения из-за веса помпы и размера (400 г и приблизительно 18×7×6 см). Эти первые примитивные помпы были большие, а применение их ограничивалось еще и имеющейся одной скоростью введения инсулина. Для достижения разной скорости инфузии проводилось разбавление инсулина, что требовало не только повышенного расхода мощности батареи, но и больших затрат энергии пациента и клинических врачей для проведения адекватной терапии. Тем не менее, уже в первых исследованиях сообщалось о достижении близких к нормогликемии показателей углеводного обмена у взрослых и детей.
Современные инсулиновые помпы
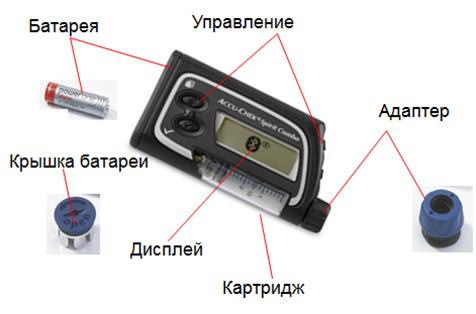
Инсулиновую помпу составляют несколько частей — емкость, в которую заключается лекарство, катетер, через который гормон подается в организм человека, и пульт дистанционного управления, который помогает управлять прибором (рис. 3). Емкость с лекарством закрепляется на поясе, катетер вставляется под кожу и держится с помощью пластыря. Таким образом, лекарство регулярно вводится в организм в запрограммированных заранее дозах. Когда инсулин заканчивается, емкость вновь наполняют лекарственным препаратом. Время, на которое хватает лекарства, у каждого больного индивидуально, как правило, это 3–7 дней. На непродолжительный срок (например, во время душа) прибор можно снять, однако нельзя его снимать на долгое время, чтобы не нарушить программу и дозировку.
На первый взгляд может создаться впечатление, что постоянное ношение помпы обременительно. На самом деле это не так. Помпа мала по размеру, компактна и легка (ее размеры сопоставимы с мобильным телефоном), что позволяет носить ее на поясе, в кармане брюк или рубашки. Ночью помпу можно просто прикрепить к пижаме или положить под подушку.
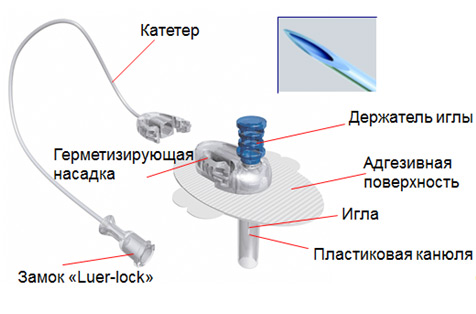
Инфузионный набор состоит из канюли (иглы) и катетера (тонкой трубочки), который соединяется с помпой. Существует несколько вариантов инфузионных наборов, отличающихся длиной катетера, углом наклона канюли, ее длиной и материалом (сталь или тефлон), иглы — гнутые или прямые, как часть катетера стали различного размера и формы. Это позволяет подобрать набор с учетом индивидуальных требований пациента.
Успехи в достижении компенсации сахарного диабета при применении инсулиновых помп стали возможны только благодаря появлению новых технологий, позволяющих пациентам быстро и точно определять сахар в крови. Самоконтроль глюкозы крови позволяет более точно подобрать скорость введения инсулина, имитирующую базисную его секрецию, и проводить коррекцию болюсной дозы инсулина, таким образом обеспечивая более точное и эффективное использование инсулина.
На сегодняшний день на российском рынке представлены помпы шести производителей — Animas Corporation, Insulet Corporation, Medtronic MiniMed, Roche/Accu-Chek, Smiths Medical MD, Sooil.
Преимущества применения помп
Наиболее важным для успешного использования помпы в клинической практике является предоставление пациентам ясного понимания возможностей современных помп, а также тех функций, которые они не могут пока обеспечить.
Помпа — не способ излечения от диабета.
Помпа — это устройство, которое позволяет осуществлять более точный контроль над количеством введенного инсулина и, таким образом, количеством инсулина, которое будет доступно рецепторам клетки через какое-то время.
Использование инсулиновой помпы не отменяет интенсивную терапию, а помогает совершенствовать ее, с тем, чтобы доводить контроль углеводного обмена до целевых уровней.
Помпа непосредственно не требует большего количества времени и усилий от пациента или органов здравоохранения; это — способ достижения нормальных или улучшенных уровней гликемии.
Помпа избавляет от многократных, ежедневных инъекций — замена инфузионного набора происходит один раз в два-три дня. Это резко уменьшает травматизацию, что особенно важно для детей.
При использовании помпы снимаются ограничения на время, количество и состав принимаемой пищи.
Помпа проводит круглосуточное введение инсулина, что снимает необходимость самостоятельных ночных и утренних измерений, обеспечивая лучшее качество сна.
Помпа позволяет вести активный образ жизни, сохранять работоспособность независимо от внезапных стрессов и неупорядоченного рабочего дня.
Не имеется никакого возрастного ограничения для использования помп — они применялись у больных начиная с детей в возрасте 3 дня и кончая пациентами старше 80 лет.
Помпы имеют большое количество функциональных режимов, что позволяет пациентам осуществлять необходимый им выбор, а успех лечения зависит от мотивации, уровня подготовки больного и дальнейшего активного вовлечения его в процесс самоконтроля.
Следует иметь в виду, что при использовании инсулиновой помпы введение ультракороткого инсулина приводит к быстрому нарастанию кетоацидоза в случае отказа помпы или ее длительного отключения (более 1–1,5 часов) за счет небольшой продолжительности действия. Больные и их родители должны быть информированы о возможности отказа в работе помпы и необходимости временного перехода на множественные инъекции инсулина.
Технические характеристики инсулиновых помп
Для регуляции постпрандиальной гликемии помпа имеет болюсный режим введения инсулина. Человек, желающий перекусить, может запустить его непосредственно во время еды, и инсулин будет подаваться со скоростью 0,1 Ед в несколько секунд. Болюсный режим имеет несколько модификаций:
Также эти функции могут быть полезны для людей, страдающих идиопатическим парезом желудка (замедленная усвояемость пищи).
При необходимости (например, принятие водных процедур) помпа может быть отключена, в общей сложности не более чем на 1–1,5 часа.
Помпа имеет память на введенные болюсные дозы (последние 20 доз), на общую суточную дозу инсулина за последние 7 дней. Кроме того, инсулиновая помпа сзади имеет инфракрасный порт, что позволяет через устройство com-station загрузить данные в компьютер. В этом случае для анализа доступны будут последние 400 введенных болюсных доз.
Помпа запрограммирована так, что более 50 независимых систем безопасности постоянно мониторируют все ее действия.
Для удобства использования инсулиновая помпа имеет звуковой и вибрационный режимы для оповещения о процессе подачи и завершении подачи болюсной дозы, окончании инсулина в резервуаре, разряжении элементов питания, появлении различные неисправностей и сбоев. Помпа имеет также подсветку и пульт дистанционного управления для подачи болюсной дозы и остановки подачи инсулина.
После введения подкожно игла удаляется, и в подкожно-жировой клетчатке остается только катетер, который прочно фиксируется пластырем. Для большего удобства пациентов установка катетера осуществляется с помощью устройства quick serter. При нажатии на кнопку устройства установленный в него катетер с иглой вводится быстро и безболезненно.
Инфузионная система устанавливается раз в три дня, далее, во избежание тромбирования катетера с прекращением подачи инсулина, рекомендуется установить новый инфузионный набор. Сама процедура установки в помпу резервуара, подключения и введения катетера очень проста, занимает не более 5 минут и не создает проблем у пациентов. Локализация мест установки катетеров такая же, как и мест введения инсулина. Следует учитывать, что, также как при других способах введения инсулина, максимальная скорость всасывания его происходит из подкожной клетчатки передней брюшной стенки. Эта локализация также является наиболее удобной при употреблении помпы для большинства больных.
Принципы расчета дозы инсулина
В случае отказа помпы по тем или иным причинам очень быстро (в течение 2–3 часов) развивается декомпенсация сахарного диабета с кетоацидозом. Больному необходимо проверить поступление инсулина по инфузионной системе (отсоединив инфузионную систему от катетера, установить 1–2 Ед болюсной дозы инсулина и визуально проверить ее прохождение). При нормальном поступлении инсулина проанализировать другие возможные причины: забыл сделать болюсную дозу на прием пищи, стресс, острое инфекционное заболевание, постгипогликемическая гипергликемия и пр. и ввести дополнительно болюс в небольших дозах. При неисправности помпы переходить на инъекции инсулина с помощью шприц-ручек или одноразовых шприцев с последующим обращением в специализированное сервисное обслуживание для выяснения причин отказа помпы. При закупорке инфузионной системы — поменять ее на новую.
Развитие технологии не стоит на месте. Ведутся работы над комплексом оборудования, который по праву можно назвать искусственной поджелудочной железой. При интеграции инсулиновой помпы с аппаратом, постоянно измеряющим сахар в крови (типа глюкометра постоянного ношения), введение инсулина производится согласно данным об уровне сахара в крови, постоянно измеряемом глюкометром. В таком сочетании искусственная поджелудочная железа максимально точно имитирует работу настоящей поджелудочной железы, тем самым обеспечивая максимально физиологичную компенсацию диабета.
В. В. Смирнов, доктор медицинских наук, профессор
Г. Е. Горбунов
РГМУ, Москва
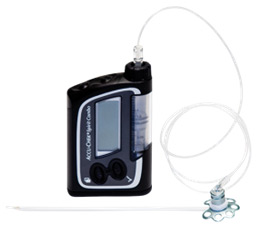
Инсулиновая помпа – это электронно-механическое устройство, которое непрерывно подает инсулин из специального резервуара в подкожно-жировую клетчатку, обеспечивая стабильный сахароснижающий эффект.
В инсулиновой помпе используется только один вид инсулина – ультракороткого действия (аспарт, глулизин или лизпро)*.
В устройстве предусмотрено два вида подачи инсулина:
Как устроена инсулиновая помпа?
*в исключительных случаях может использоваться и инсулин короткого действия.
Подходит ли мне лечение инсулиновой помпой?
Лечение инсулиновой помпой может быть полезно, если:
Важно!
Если у Вас только недавно ( 65 лет), то нужно вначале пройти обучение в Школе Диабета, тщательно обсудить целесообразность использования помпы с лечащим врачом
ВАМ НЕ ПОДОЙДЕТ ПОМПА, ЕСЛИ:
- Вы не проводите регулярный самоконтроль уровня гликемии (≥ 4 раз в сутки) или не считаете углеводы в потребляемой пище [2] ;
- Вы злоупотребляете алкоголем или наркотическими веществами [1]
- у Вас есть выраженное снижение зрения, которое мешает распознавать надписии кнопки на приборе [1][2] ;
- Вы считаете, что инсулиновая помпа избавит Вас от необходимости контролировать заболевание и решит все проблемы, связанные с диабетом [2] ;
- Установка инсулиновой помпы проводится в различных учреждениях России.
ГДЕ Я МОГУ УСТАНОВИТЬ ИНСУЛИНОВУЮ ПОМПУ?
С 2016 года на базе отделения терапевтической эндокринологии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского функционирует Центр помповой инсулинотерапии, в котором проводится перевод на лечение с помощью инсулиновой помпы жителей Московской области и других регионов РФ в рамках оказания высокотехнологичной медицинской помощи.
КУДА МНЕ ОБРАЩАТЬСЯ?
Вначале обсудите возможность перевода на инсулиновую помпу с вашим лечащим врачом-эндокринологом, который затем выдаст вам направление в КДО ГБУЗ МО МОНИКИ им. М.Ф.Владимирского.
В КДО МОНИКИ (после консультации специалиста) Вы пройдете врачебную комиссию, которая оценит все ваши показания и противопоказания к переводу на инсулиновую помпу.
КАК ПРОХОДИТ УСТАНОВКА ПОМПЫ?
При положительном решении Вас пригласят на госпитализацию в отделение терапевтической эндокринологии ГБУЗ МО МОНИКИ сроком на 7-9 дней, за время которой будет проведена установка инсулиновой помпы, обучение принципам управления инсулиновой помпой, принципам коррекции доз инсулина, правилам поведения при возникновении риска кетоацидоза, гипогликемии и др. Также будет проведено 3-х суточное мониторирование гликемии с помощью профессиональной системы непрерывного мониторирования гликемии (CGMS).
Важно!
При оформлении на госпитализацию с собой необходимо иметь следующие документы: паспорт, страховой полис, СНИЛС, флюорография, сделанная
Читайте также:

