Пережженная кость как сделать
Добавил пользователь Евгений Кузнецов Обновлено: 04.10.2024
Как показывает практика, многие люди откладывают на длительный срок лечение зубов и тем более совсем не спешат их восстанавливать в случае утраты. Это связано с недостаточной осведомленностью о последствиях, со страхом врачей, с боязнью больших расходов. Однако упорное избегание стоматологов влечет за собой серьезные проблемы – если в первые месяцы после удаления не заняться восстановлением зуба, возникает истончение и атрофия костной ткани. А это уже не только эстетическая, но и функциональная проблема.
Почему челюстная кость сокращается
Когда у человека присутствуют все зубы во рту, жевательная нагрузка равномерно распределяется по всему альвеолярному гребню (т.е. давление получают десны, связочный аппарат и непосредственно кость, в которой располагаются зубные корни). Это естественный процесс, благодаря которому клетки кости получают питание, в них происходят обменные процессы. И таким образом кость сохраняет свой объем.
В случаях, когда зуб удаляется, костная ткань перестает получать нагрузку. При жевании все давление перераспределяется между оставшимися зубами. Поэтому питание клеток ткани нарушается, что приводит к ее рассасыванию. И постепенно происходит возникновение атрофии костной ткани челюсти.
На убыль костной ткани также влияют иные стоматологические проблемы, например, воспалительные процессы (кисты, гранулемы, пародонтит и периодонтит). В этих случаях происходит рассасывание ткани, поскольку клетки кости подменяются иными.
Существуют и другие причины, которые приводят к истончению кости:
- индивидуальные особенности строения челюстно-лицевого аппарата,
- генетическая предрасположенность,
- получение травм челюсти,
- возрастные изменения человека и естественное старение всех органов,
- протезирование с опорой только на десны (съемное) или на живые зубы (мостовидное), из-за чего кость опять же недополучает нужную нагрузку,
- воспаление слизистых, болезни тканей пародонта.
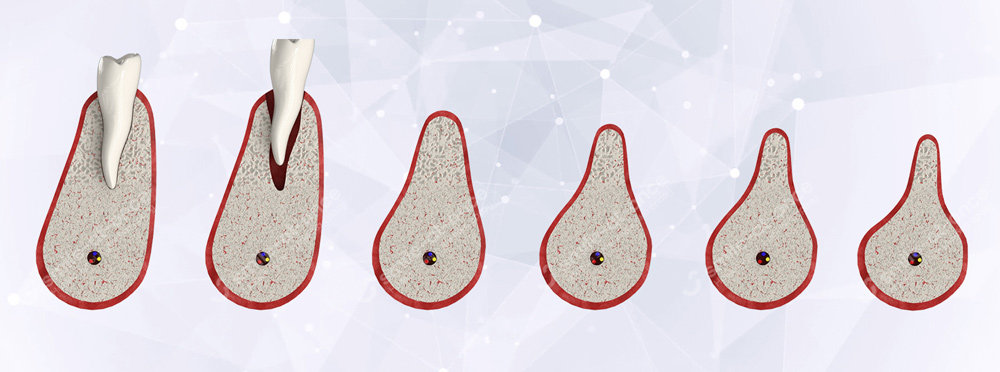
Вся ли кость атрофируется?
Наша челюстная кость состоит из нескольких отделов: центральный – это губчатый слой. В нем находятся зубные корни. Этот отдел самый пористый, поскольку именно в нем сосредоточено большое количество капилляров, а значит именно губчатый отдел подвергается атрофии в первую очередь. Под ним расположен базальный слой – он уже более крепкий, поскольку состоит из костных перегородок и капилляров в нем в разы меньше. Оба слоя охватывает оболочка или кортикальная пластина – она, как и базальный слой, очень плотная и атрофии не подвергается.
Далее, уже за базальным отделом, на верхней челюсти идут скуловая кость, а также контрфорсы – это силовые линии, которые равномерно распределяют давление на челюсти между всеми костными тканями черепа.
На верхней челюсти над челюстной костью близко расположены носовые пазухи. Они имеют довольно тонкую оболочку, которую при выборе слишком длинных имплантов можно легко повредить 1 . На нижней челюсти какие-либо пазухи отсутствуют – под альвеолярным отростком идет подбородок и челюстная кость. Они очень прочные, поэтому атрофия ткани внизу встречается реже, а имплантацию проводить проще.
Какие могут быть последствия атрофии?
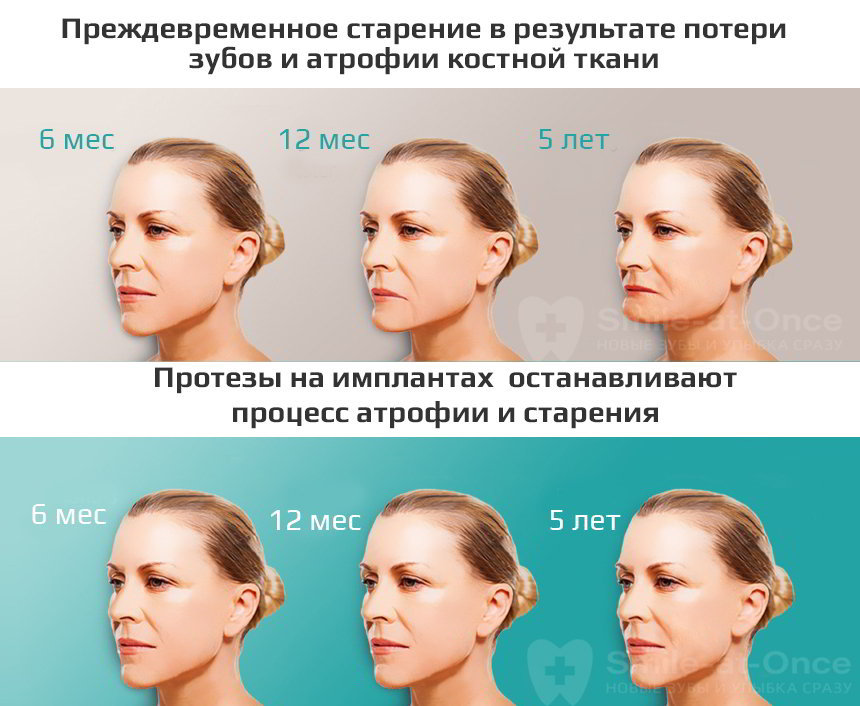
Потеря зуба чревата не только косметическими, т.е. эстетическими дефектами. Возникают и функциональные нарушения. Ведь здоровым зубам приходится принять на себя излишнюю нагрузку во время пережевывания пищи. А значит они гораздо быстрее разрушаются. Кроме того, все зубы в ряду смещаются, становятся подвижными – ведь у некоторых из них отсутствует боковая опора. В целом нарушается прикус, мимика, появляются морщины. Губы западают внутрь рта, возникают проблемы с произношением различных звуков, ведь у языка исчезает опора в виде зубов, наблюдается уменьшение нижней части лица, развивается дряблость жевательных и мимических мышц 2 . Кроме того, страдают органы пищеварения, поскольку человек чаще всего переходит на более мягкую пищу, поскольку чрезмерно твердую прожевать слишком сложно.
Варианты решения проблемы убыли кости
Основное решение проблемы убыли кости – это, конечно же, ее недопущение, т.е. профилактика. Это означает, что после удаления зуба нужно озаботиться вариантом его оперативного восстановления или защиты костной ткани от усадки. О первом варианте речь пойдет ниже, а вот второй подразумевает установку защитных барьерных мембран. Они устанавливаются в лунку удаленного зуба, при необходимости внутрь добавляется немного искусственной кости. Так удается восполнить недостающий объем кости, благодаря чему получится провести имплантацию зуба без применения процедуры наращивания (но это при условии, что не было возможности установить имплант сразу, т.е. в момент удаления зубного корня).
Итак, когда пациент сталкивается с такой проблемой, как атрофия, то восстановление костной ткани можно выполнить следующими методами:
- синус-лифтинг: проводится исключительно на верхней челюсти и позволяет выполнить поднятие или смещение гайморовой пазухи для того, чтобы высвободить место под новую кость. Данная операция применима только для изменения высоты челюстной кости,
- костная пластика искусственными материалами: в этом случае костная ткань челюсти расщепляется, а высвобожденное пространство заполняется синтетической костью,
- метод подсадки костных блоков: для данной процедуры используется собственный костный материал пациента, извлекаемый, как правило, из нижней челюсти (из зоны зубов мудрости). Десна разрезается, выпиливается костный блок нужного размера – он пересаживается на новое место и фиксируется при помощи винтов. Вокруг размещаются костные гранулы, крепится мембрана, защищающая ткани от вымывания.
Наращивание кости – процедура хоть и не сложная для опытного хирурга, но весьма специфичная (и для пациента в том числе). При пересадке костного блока делается минимум 2 разреза, а значит пациенту придется следить за состоянием сразу нескольких ранок. Плюс дополнительные материальные траты: особенно дорого стоит наращивание большого участка костной ткани.
Жиленко Евгений Александрович,
Хирург-имплантолог, пародонтолог, ортопед
Стаж работы более 18 лет
записаться на прием

Возможности протезирования при атрофии
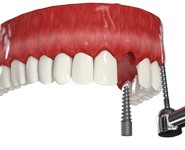
Двухэтапная имплантация: Метод восстановления зубов, который в обязательном порядке требует наращивания костной ткани, поскольку двусоставные импланты фиксируются в губчатом отделе, а именно он в большей степени подвергается атрофии. При данном подходе постоянный протез устанавливается в среднем через 2-4 месяца, поскольку это время нужно для срастания имплантов и костной ткани.
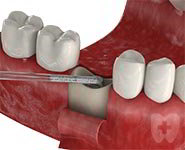
Наращивание костной ткани:
Проводится перед установкой имплантов, в ряде ситуаций – одновременно с их фиксацией. Используются искусственные костные аналоги, либо собственная кость пациента. Во втором случае вероятность достижения высокого результата гораздо выше, поскольку свои ткани приживаются лучше.
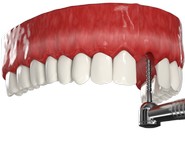
Одноэтапная имплантация:
Метод, который позволяет провести восстановление зубов без костной пластики. В его основе – использование особых имплантов, которые фиксируются не только в губчатом слое, но также задействуют базальный отдел, кортикальную пластину, а в ряде ситуаций скуловую кость и черепные силовые линии. Дополнительная стабилизация имплантов достигается за счет моментальной установки протеза (на 1-3 день). Это же обусловливает борьбу с атрофией, ведь костная ткань получает привычную нагрузку, а значит в ней активируются естественные процессы обмена между клетками.
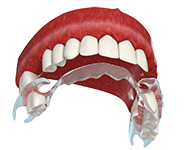
Съемные протезы:
Протезирование при атрофии с помощью съемных конструкций возможно, но с одной оговоркой – такие протезы не компенсируют нагрузки на кость, она будет распределяться неравномерно и ткань начнет постепенно проседать. Вследствие чего протезы будут быстро деформироваться, у них будет маленький срок эксплуатации и возникнет потребность в частой замене.
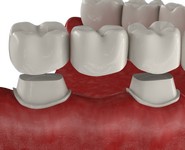
Зубные мосты:
Мостовидные конструкции опираются исключительно на живые зубы, соответственно, как и в случае со съемными протезами, нагрузка будет приходиться лишь на часть ряда. Поэтому кость вместе с десной в месте дефекта продолжит атрофироваться. Кроме того, два опорных зуба подлежат сильнейшей обточке.

Сердце и сосуды образуют кровеносную систему организма. Основная цель работы этой системы – снабжение всех тканей кислородом. Повреждения крупных сосудов опасны для здоровья, а иногда и для жизни. Эпизодические травмы мелких сосудов не столь угрожающие, однако хроническая ломкость может приводить к серьезным заболеваниям в будущем. Мы поясним, почему капилляры, а точнее стенки капилляров, становятся слабыми или проницаемыми и разберем, какими способами их можно укрепить.
Какие сосуды есть в теле человека
Система кровообращения состоит из сердца и нескольких типов сосудов. Они отличаются строением и присущими функциями, а повреждения несут неодинаковые последствия.
- трехслойные;
- мышечные;
- эластичные;
- плотные.
- трехслойные;
- мышечные и безмышечные;
- способны растягиваться.
- однослойные;
- узкие.
Вены и артерии повредить непросто. Для этого нужно сильное механическое воздействие, приводящее к наружному или внутреннему кровотечению. Травмы капилляров мы не всегда замечаем, поскольку они вызывают лишь подкожное кровоизлияние. Проявляется это через гематомы (проще говоря – синяки).
Как понять, что у человека слабые сосуды
В данном случае мы будем говорить не об эффективности или недостаточности кровообращения. Хотя, когда органы не получают кислорода, тоже говорят о слабости системы. Мы остановимся на ломкости капилляров – склонности к повреждению их стенок.
Синяки и подкожные кровоподтеки периодически появляются у всех. Но у отдельных людей это происходит слишком часто. Им необязательно ударяться – достаточно прикосновения с приложением небольшой силы. Это не индивидуальная особенность организма, а патологическое состояние, с которым нужно бороться.
Для диагностики проводят простой тест. На среднюю часть плеча накладывают жгут или манжету для создания давления (как при заборе крови на анализ). Если через 5-10 минут появились мелкая геморрагическая сыпь – на это необходимо обратить внимание и постараться улучшить состояние сосудистых стенок. При выполнении этого теста важно не оставлять жгут надолго во избежание нарушения кровообращения.
Почему сосуды становятся ломкими
Причины такого явления можно разделить на две группы. Первая – это наследственные или аутоиммунные заболевания, в результате которых появляются кровоизлияния и гематомы. При их диагностировании требуется лечение. Вторая группа – неблагоприятные условия, ослабляющие организм в целом. Для восстановления прочности и эластичности элементов системы кровообращения в этом случае может быть достаточно народных средств.

Болезни, из-за которых сосуды становятся слабыми
Непосредственно к ломкости капилляров приводит болезнь Шенлейн-Геноха (другие названия – геморрагический васкулит, пурпура). Кровоподтеки локализуются чаще на ногах, иногда поднимаются на живот и спину, а также руки. Заболевание является аутоиммунным и связано с чрезмерным накоплением иммунных комплексов IgA.
Укреплять сосудистые стенки необходимо и пациентам с нарушениями свертываемости крови. Например, дети, больные гемофилией, постоянно ходят в синяках. С возрастом последствия усугубляются, поскольку страдают все элементы системы кровообращения. Присутствует риск угрожающих жизни кровотечений и кровоизлияний в головной мозг.
Также ослабляют сосуды перенесенные вирусные заболевания. Появление геморрагической сыпи через неделю после гриппа – распространенное явление. В некоторых случаях оно становится реакцией не на сам вирус, а на препараты для борьбы с ним.
Сердечно-сосудистые заболевания: причины или последствия?
В большинстве случаев правильнее говорить о взаимной зависимости. Хотя большая часть сердечно-сосудистых заболеваний связана с патологиями артерий, от некоторых страдают и капилляры. Снижение тонуса сосудистой стенки или сужение просвета капилляров, препятствует нормальному кровообращению и снабжению головного мозга питательными веществами и кислородом.
Среди болезней следует отметить:
- гипертонию;
- цереброваскулярные патологии;
- системную склеродермию;
- системную красную волчанку.
Есть и случаи, когда нарушение эластичности и проницаемости стенки капилляров приводит к развитию сердечно-сосудистых заболеваний, включая гипертонию и инсульт. В частности, такое наблюдается в клинической картине сахарного диабета. Под токсическим действием избытка глюкозы, активируются механизмы вызывающие повреждение стенки сосудов, увеличение ее проницаемости. Поэтому у диабетиков очень высокий риск кровоизлияний в головной мозг и инфарктов миокарда
Факторы, ослабляющие сосуды
Кровеносная система напрямую связана со всеми органами человеческого тела. Она помогает питаться каждой клеточке и в то же время отводить отходы жизнедеятельности. Поэтому общее состояние здоровья тоже способно повлиять на степень ломкости.
Ослабить сосуды могут:
- недостаток витаминов;
- затяжные стрессы;
- вредные привычки;
- физическое истощение;
- колебания гормонального фона;
- отравления.
Улучшить ситуацию и укреплять стенки своими силами в таких случаях проще. Здоровый образ жизни, витамины, народные средства способствуют решению проблемы, причем не локально, а комплексно. Но предварительно стоит пройти обследование и убедиться, что за нарушением прочности оболочек не скрывается серьезное заболевание.
Какими способами можно укрепить сосуды
Флебологи утверждают, что укреплять их нужно систематически, а не время от времени. Не стоит дожидаться, пока на ногах начнут проступать варикозные звездочки или появятся первые признаки нарушения кровообращения.
Кровеносный сосуд не отдыхает ни минуты, поэтому дополнительная поддержка никогда не мешает. Лучше не экспериментировать и сначала проконсультироваться с врачом. Он уточнит, подходит ли вам то или иное средство.
Как укрепить сосуды с помощью диеты
Главный враг сердечно-сосудистой системы – холестерин. Это вещество провоцирует уплотнение стенок сосудов. Так что в умеренной концентрации оно даже полезно.
Есть комплекс продуктов, обладающих капилляропротекторным эффектом. Сюда входят:
- овощи и фрукты, богатые витамином C;
- бобовые;
- гречка;
- зелень (особенно щавель);
- рыба;
- молоко;
- морепродукты.
Очень полезны отвары различных ягод, особенно шиповника и черноплодной рябины.
Здоровая еда – не значит безвкусная. Оливковое масло, кайенский перец и куркума способны и улучшить кровообращение, и придать блюду колорит.
Рацион стоит скорректировать, если в нем присутствуют вредные продукты. Укрепить сосуды не получится, если постоянное есть фаст-фуд, пить кофе, употреблять алкоголь, курить. Они дают прямо противоположный эффект.
Витамины, помогающие укрепить капилляры
Существует много полезных веществ, благотворно влияющих на здоровье кровеносной системы. Лучше всего сосудистый эпителий укрепляют витамины групп:
- A (содержится в моркови, говяжьей печени, рыбе, брокколи, сыре, абрикосах, дыне);
- B (можно найти в молоке, почках, яйцах, сельди, зерновых);
- C (им богаты цитрусовые, зелень, шиповник, облепиха, капуста, томаты);
- K (потребляется из чернослива, огурцов, оливкового масла, спаржи, кайенского перца).
Улучшить состояние сосудов в целом помогают также витамины E и PP. Их действие направлено преимущественно на нормализацию липидного обмена. Если из продуктов питания получить нужное количество полезных веществ не удается, их можно добрать из препаратов.
Как здоровый образ жизни помогает укрепить сосуды
Отказ от вредных привычек и ведение здорового образа жизни позволяют укрепить не только капиллярные стенки, но и сердечно-сосудистую систему в целом. Кроме отказа от курения, алкоголя и жирной пищи, врачи рекомендуют:
- давать телу умеренные нагрузки (особенно ногам во избежание варикоза);
- воздерживаться от подъема непосильных тяжестей;
- не перегревать организм (под солнечными лучами, в бане);
- носить удобную обувь;
- избегать давящей одежды (особенно с резинками).
На состояние сосудов благотворно влияет и массаж. При этом речь идет об обычном ручном воздействии. Оно улучшает общее состояние, стимулирует кровообращение, однако при тромбофлебите противопоказано. Лимфодренажный и вибромассаж, напротив, вредны для сосудистого эпителия.
Еще один полезный компонент здорового образа жизни – контрастный душ. Он тренирует всю кровеносную систему (не только капилляры, но также вены и артерии).
Как улучшить состояние сосудов народными средствами
Народные средства могут стать мерой профилактики ломкости и оказывать укрепляющее воздействие. Распространенными являются отвары и настойки:
- из плодов шиповника, трав пустырника, сушеницы и лабазника;
- из головок чеснока и лимона;
- из барбариса (можно брать и ветви, и корни);
- из цветков гречихи;
- из шиповника и боярышника;
- из клюквы и чеснока.
Вариантов их приготовления существует много (они преимущественно отличаются пропорциями). Главное – ингредиенты.
Если нет желания готовить настой, достаточно натуральных чаев. Зеленый, анисовый или любой другой листовой помогает не только укрепить, но и почистить сосуды. Полезны и компрессы капустного листа. Его нужно прикладывать локально – на места, где капилляры уже повреждены.
Медикаментозное укрепление сосудов головного мозга
Когда описанные методы перепробованы, но желаемого эффекта нет, пора обращаться к врачу. Он подберет подходящее лекарство. Самолечением заниматься нельзя, ведь нужно точно понимать, из-за чего возникла проблема и каким действием должен обладать препарат, чтобы ее решить.
Капилляропротекторное действие оказывают:
- троксерутин и другие производные рутина;
- пирикарбат;
- эсцин;
- трибенозид
С их помощью можно укрепить сосуды, ускорить метаболизм в их клетках, повысить проницаемость стенок. Однако, они имеют ряд противопоказаний и перед их приемом необходимо проконсультироваться с врачом. В целом в результате их приема улучшается кровообращение. А вот ноотропы в этом случае бесполезны. Хотя они улучшают мозговое кровообращение, сосудистый эпителий укрепить они не способны.

Мы назвали пять методов, позволяющих укрепить капиллярные стенки при отсутствии серьезных заболеваний. Пользоваться ими под силу всем. Поэтому поддерживать здоровье сердечно-сосудистой системы не так сложно, как кажется.

Для лечения переломов традиционно используют гипсовые повязки. Они обеспечивают иммобилизацию кости и позволяют ей срастись естественным образом. Но в более сложных случаях этого недостаточно. При множественных, открытых переломах или смещении осколков сначала нужно восстановить правильное положение кости и зафиксировать его – для этого применяют металлоостеосинтез.
Что такое металлоостеосинтез?
Благодаря остеосинтезу обломки кости правильно прикрепляют друг к другу и оставляют в таком положении на длительный срок. Это исключает вероятность смещения, повреждения нервов и мышечных волокон, неправильного срастания. В некоторых случаях металлоостеосинтез является единственным способом восстановить кость или сустав и сохранить подвижность.
Показания к металлоостеосинтезу перелома
Основными показаниями являются:
сложные переломы, при которых правильное сращение кости или сустава невозможно без оперативного вмешательства;
наличие острых или множественных обломков и осколков, что повышает риск смещения кости и повреждения нервов, мышц и мягких тканей;
неправильное срастание кости после перелома.
Такие повреждения относятся к абсолютным показаниям, но также есть и относительные – врач решает нужен ли остеосинтез, учитывая сложность перелома, состояние пациента и другие индивидуальные факторы.
Относительными показаниями считаются:
вторичное смещение обломков кости после начавшегося сращивания;
патологические переломы (в результате заболевания, а не травмы);
необходимость быстрой реабилитации.
Металлоостеосинтез проводят преимущественно при открытых переломах, повреждениях ключиц, костей таза, бедра, суставов и пр.
Преимущества металлоостеосинтеза
Металлические конструкции позволяют:
восстановить правильное положение обломков кости;
зафиксировать кость, исключить риск смещения, неправильного сращивания и повреждения мягких тканей;
повысить шанс полного восстановления подвижности;
Противопоказания к металлоостеосинтезу
Современный металлоостеосинтез – это довольно безопасная технология, но все же операцию можно проводить далеко не всем пациентам.
Противопоказаниями являются:
открытые переломы со значительным повреждением мягких тканей;
воспаление, заражение раны;
тяжелое общее состояние пациента;
болезни нервной системы, частые судороги;
декомпенсированные сердечно-сосудистые заболевания, сахарный диабет, дыхательная недостаточность;
тяжелые заболевания внутренних органов.
Также некоторые специалисты считают нецелесообразным проведение остеосинтеза у детей до 10-14 лет при закрытых переломах, у людей с ожирением при переломах бедра и у пациентов с лабильной нервной системой.
Какие есть методы металлоостеосинтеза?
На сегодняшний день существует несколько методов остеосинтеза, которые применяют при разных типах переломов.

В первую очередь их классифицируют как:
Наружный остеосинтез – это фиксация кости с помощью компрессионно-дистракционных конструкций, самой известной из которых является аппарат Илизарова. Сквозь кость проводят металлические спицы, которые снаружи обездвиживают специальными кольцами. Спицы устанавливают выше и ниже перелома. Такая система надежно удерживает кость, исключая возможность смещения обломков. Благодаря этому не нужно накладывать гипс, и поврежденная конечность остается подвижной.
Погружной остеосинтез подразумевает введение фиксирующих деталей под кожу. В зависимости от их расположения выделяют:
надкостный остеосинтез – к наружной стенке кости с помощью винтов и шурупов крепят удерживающие пластины;
внутрикостный – в полость сломанной кости вводят металлический стержень;
чрескостный – спицы вводят в поперечном или косопоперечном направлении.
Каждый метод имеет четкие показания, ориентируясь на которые врач и подбирает фиксирующее устройство. Иногда комбинируют несколько техник остеосинтеза.
Как проводят металлоостеосинтез перелома?
Остеосинтез – это операция, которая требует соответствующей подготовки. Пациенту назначают анализы крови и мочи, электрокардиограмму (ЭКГ), консультацию анестезиолога и при необходимости другие обследования. Фиксацию кости проводят под общей или местной анестезией. Последнюю применяют реже, при наличии противопоказаний к наркозу.
После операции пациент несколько дней остается в клинике под присмотром врачей, после чего его выписывают домой. Для снятия боли, воспаления и профилактики инфекции могут назначить медикаментозное лечение. Для контроля срастания кости периодически проводят рентген.
Длительность ношения фиксирующих устройств определяется индивидуально. Она зависит от вида перелома и скорости сращения кости и может составлять от нескольких месяцев до 1-1,5 лет. Пациентам пожилого возраста нередко вовсе не рекомендуют убирать поддерживающую конструкцию.
Реабилитация после металлоостеосинтеза
Период реабилитации начинается после удалению спиц или другого фиксирующего устройства. В среднем он занимает от 3 до 6 месяцев. Назначения врача на этот период зависят от типа перелома, вида использованной металлоконструкции и других факторов.
Как правило, в период реабилитации пациентам рекомендуют:
медикаментозное лечение для ускоренной регенерации костей, устранения отечности, боли и т.д.;
массаж для улучшения местного кровообращения, рассасывания отеков и профилактики пролежней;
физиотерапевтические процедуры (электрофорез, магнитотерапия и др.);
лечебную физкультуру для постепенного восстановления нормальной подвижности.
Период реабилитации не менее важен, чем этап сращивания кости. Очень важно придерживаться всех советов врача и не игнорировать назначения. Это позволит быстрее вернуться к полноценной жизни и избежать развития осложнений.
Могут ли быть осложнения после металлоостеосинтеза?
При правильном проведении операции металлоостеосинтез практически не вызывает осложнений. Главное - установить фиксирующую конструкцию корректно и не допустить попадания инфекции в рану. Наиболее распространенной причиной осложнений является нарушение пациентом врачебных рекомендаций (например, избыточные физические нагрузки на прооперированную конечность).
Качество проводимой операции зависит от уровня клиники и опыта хирурга, а вот соблюдение рекомендаций врача - зона ответственности пациента.
Осложнениями остеосинтеза могут быть:
смещение или нарушение целостности фиксирующей конструкции (вследствие высоких нагрузок);
повреждение нервов и кровеносных сосудов;
жировая эмболия – закупорка сосудов элементами жировой ткани;
остеомиелит – инфекционное воспалительное заболевание костей;
артрит – воспаление суставов;
Где проводят металлоостеосинтез переломов?

Металлоостеосинтез проводят как в государственных, так и в частных клиниках. Это очень ответственная процедура, от которой зависит не только срок реабилитации, но и последующая подвижность сустава или кости. Чтобы все прошло наилучшим образом, операцию лучше доверить профессионалам.
3 важных факта о металлоостеосинтезе
О металлоостеосинтезе нужно знать несколько фактов:
Металлоостеосинтез - это хирургическая методика, которую применяют при сложных переломах. В некоторых случаях это единственный способ добиться правильного сращения кости или сустава и вернуть нормальную подвижность.
В большинстве случаев металлические конструкции удаляют после сращивания кости. Для этого проводят повторную операцию. В редких случаях их оставляют, если есть риск повторного перелома или деформации кости без поддерживающего устройства.
Иногда металлоостеосинтез позволяет срастить перелом без наложения гипса (пример: повреждение ключицы или фиксация костей голени, предплечья аппаратом Илизарова).
Неприятное ощущение застрявшей в горле косточки знакомо каждому. Однако не все знают, что мелкие острые кости могут нанести серьезную травму слизистой. 103.by объясняет, как себя вести в случае, если в горле застряла рыбья кость.
Чем это опасно?
С извлечением застрявшей в горле кости лучше не затягивать. В такой ситуации существует опасность не только физического дискомфорта, но и воспаления тканей вокруг. Последнее приводит к возникновению отека, который существенно затрудняет поиск косточки и даже становится причиной удушья, особенно у детей.

Что НЕ нужно делать:
Стучать по спине, горлу или делать прием Геймлиха. Все это еще больше травмирует слизистую.
Проталкивать застрявшую косточку твердой едой внутрь. Так вы рискуете вогнать кость глубже в ткани или сломать ее.
Что нужно делать:
Не паникуйте и действуйте спокойно: кость слишком маленькая, чтобы внезапно перекрыть дыхание.
Осторожно покашляйте. Это может помочь, если кость находится неглубоко. При усилении боли прекращайте кашлять.

С помощью зеркала и фонарика осмотрите свое горло. Вероятнее всего, косточка находится в зоне видимости. Обнаружив ее, воспользуйтесь длинным пинцетом (15-20 см), чтобы извлечь ее. Если у вас не получается сделать это самостоятельно, попросите кого-нибудь о помощи.
Выпейте воды. Не беспокойтесь за свой желудок — рыбья косточка не причинит ему вреда, так как будет быстро переварена.
Проглотите мягкую пищу. К примеру, банан, зефир или картофельное пюре. Пища, хорошо смоченная слюной, водой или маслом, сможет захватить кость и удалить ее из глотки.
Выпейте подогретое растительное масло, чтобы застрявшей косточке было легче выскользнуть. Также масло обволакивает горло и помогает снять воспаление.
Обращаться к врачу обязательно, если:
Вы испытываете острую боль и удушье, выделяется кровь.
Кость длительное время не сдвигается с места.
Вы не уверены, что вам удалось самостоятельно удалить кость.

После того как кость удалена:
Даже после посещения врача вам может казаться, что кость все еще находится в горле. Не волнуйтесь, это нормальный временный эффект.
Чтобы избавиться от этого ощущения, встаньте под теплый душ. Это поможет смягчить горло и расслабить мышцы.
Съешьте что-то мягкое и обволакивающее вроде овсяной каши.
Прополощите горло антисептиком, чтобы предотвратить воспаление ранки в горле.
Читайте также:

