Как сделать шрам от аппендицита
Добавил пользователь Morpheus Обновлено: 04.10.2024
Ткань послеоперационного рубца отличается по внешнему виду и структуре от здоровой ткани, она более грубая и плотная. Рубцы формируются на протяжении 3-х месяцев после оперативного вмешательства.
Виды послеоперационных рубцов
Келоидный. Бугристый рубец из разросшейся соединительной ткани красного или синюшного цвета. На вид напоминает опухоль или шляпку гриба. Размер келоидного рубца больше самой раны, он болит, чешется, иногда пульсирует.
Гипертрофический. Внешне похож на келоидный, но его размеры не выходят за пределы раны. Гипертрофический рубец не доставляет неприятных ощущений, со временем светлеет.
Нормотрофический. Хорошо заживающий рубец – вначале выпуклый и покрасневший, спустя 3 месяца становится почти незаметным, чувствительность отсутствует.
Осложнения послеоперационных рубцов
Лигатурный свищ послеоперационного рубца. На месте шва образуется воспаленный полый канал (отверстие), из которого выделяется гной, иногда моча и кал. Причина осложнения – попадание через шов в организм инфекции или аллергия на нити, которыми зашивали рану. Свищ может перерасти в абсцесс, флегмону или сепсис.
Инфильтрат послеоперационного рубца. Это уплотнение на месте шва, внутри которого скапливается гной. На ощупь инфильтрат очень болезненный, горячий, красного цвета. Возникает из-за инфицирования шва.
Гранулема послеоперационного рубца. На месте рубца как реакция на инородные тела (нити швов) возникают гранулемы – узелки из плотной ткани до 2 мм в диаметре, иногда они содержат гной. Гранулемы сопровождаются повышением температуры тела у больного.
Эндометриоз послеоперационных рубцов. Возникает после гинекологических операций на полости матки, из-за попадания частиц эндометрия в рану. Пациентки чувствуют боль в области рубца, из шва выделяется кровь, на рубце появляются плотные узелки.
Лечение осложнений послеоперационных рубцов может быть как хирургическим, так и консервативным. Лигатурный свищ и инфильтрат обычно требуют оперативного вмешательства и повторного зашивания раны. Гранулемы чаще всего рассасываются самостоятельно, но нуждаются в асептической обработке и наблюдении врача. При лечении эндометриоза рубца назначают прием гормональных средств.
Для удаления келоидных рубцов используют методы эстетической хирургии.
Лазерное лечение послеоперационных рубцов
Обрабатывать шов лазером можно через марлевую повязку (1-3 слоя), однако в этом случае эффект будет меньше – из-за того, что повязка пропитана лекарственными мазями и выделениями из раны. Если в ране находится гной, воздействовать на нее не следует. Необходимо снять повязку, а сам шов очистить от гноя и высушить. Лучше всего процедуру лазерной терапии осуществлять в момент перевязки.
Лечение раны
Рана обрабатывается на расстоянии 0,5-1 см. Вначале воздействуют на области вокруг раны, постепенно двигаясь к ее центру со скоростью 1 см в секунду.

В день проводится 1 процедура, всего в курсе лечения от 7 до 10 процедур. После окончания процедуры на рану накладывается обычная повязка. Если рана полностью не зажила, курс можно повторить спустя месяц.
Лечение рубцов
Обработку рубцов нужно начинать как можно раньше, но при этом не ранее, чем через 10 дней после того, как сняли швы, иначе может открыться кровотечение.
Усилить результативность лечения можно, добавив воздействие на крупные сосуды, расположенные рядом с рубцом. Это следует делать на протяжении 5 минут с частотой 50 Гц.

Аппендэктомия или операция по удалению аппендицита – это достаточно распространенное оперативное вмешательство, при котором удаляют воспалившийся червеобразный отросток (аппендикс). После него на коже остается заметный шрам, избавиться от которого очень непросто.
После операции
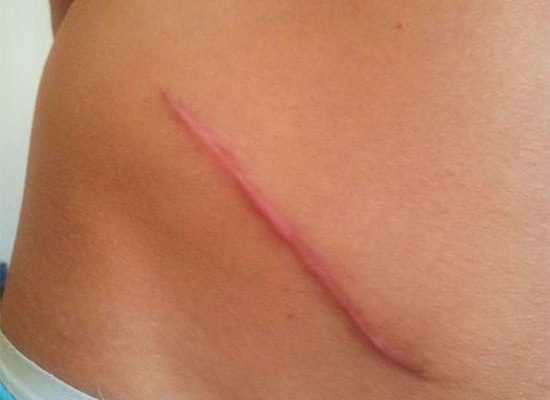
После успешного удаления воспалившегося аппендикса врач накладывает пациенту несколько внутренних и наружных швов. И дальнейшее состояние внешнего рубца во многом зависит от полноценного заживления внутренних тканей, которые зашиваются особенными саморассасывающимися нитями. Наружные швы устраняют примерно спустя неделю после выполненного оперативного вмешательства, а после полноценного заживления опытные врачи даже по состоянию рубца способны судить об особенностях выполненной резекции. Нормальный шрам отличается:
- Размером от семи до десяти сантиметров. При различных осложнениях или же наличии избыточного веса длина рубца может быть большей, достигая даже двадцати пяти сантиметров.
- Горизонтальным расположением с несущественным наклоном. Рубец локализуется в нескольких сантиметрах от лобка по правой стороне живота.
- Яркой красно-багровой окраской, которая затем становится более бледной.
- Плотностью и твердостью, которая постепенно сменяется большей эластичностью и мягкостью.
- Способностью меняться под воздействием воспалительных процессов либо из-за несостоятельности внутренних швов.
Состояние рубца напрямую зависит от выполнения пациентом врачебных рекомендаций в первое время после операции. Кроме того, его внешний вид определяется мастерством оперирующего врача.
Послеоперационное заживление
После выполненного вмешательства пациенту необходимо некоторое время оставаться в стационарном отделении больницы – обычно не более десяти суток. Все это время врачи выполняют регулярную обработку послеоперационной раны и мониторят общее состояние. При этом пациенту подробно рассказывают об особенностях течения реабилитационного периода, а также о рекомендациях, которых ему нужно придерживаться. Для успешного восстановления:
- Больному нужно двигаться уже спустя несколько часов после выхода из наркоза. Продолжительный постельный режим может привести к формированию спаек и негативно сказаться на состоянии внутренних и наружных швов.
- Пациенту важно придерживаться особенного режима питания, в частности, исключить потребление продуктов, содержащих грубую клетчатку, и той пищи, которая способна провоцировать метеоризм. В противном случае может развиться избыточное газообразование и запоры, что чревато расхождением внутренних швов.
- Важно обязательно сообщать о проблемах с дефекацией медперсоналу. Возникновение запоров требует применения слабительного.
После выписки пациенту необходимо придерживаться определенного режима и в домашних условиях. Это основное условие успешного заживления шва и формирования аккуратного рубца.
Домашнее восстановление

После того как пациента выписывают из стационара, шов еще продолжает заживать в течение нескольких недель. Все это время ему необходимо:
- Принимать лишь душ и отказаться от ванной. После водных процедур важно смазывать края шва при помощи Фукорцина либо зеленки. Йод использовать не рекомендуется, так как этот агрессивный раствор может стать причиной химического ожога и затруднить заживление.
- Обрабатывать рубец мазями, в составе которых есть пантенол. Также может использоваться левомеколь либо облепиховая мазь. Целесообразность применения таких средств определяется лечащим врачом. Считается, что они помогают скорейшему затягиванию раны и рассасыванию грубой рубцовой ткани.
Обычно перечисленных условий оказывается достаточно для того, чтобы процесс заживления шва и формирования рубца проходил нормально без осложнений. В течение восстановительного периода состояние шрама меняется, он становится менее плотным, постепенно бледнеет, а также выравнивается по рельефу с окружающими тканями.
Патологические процессы
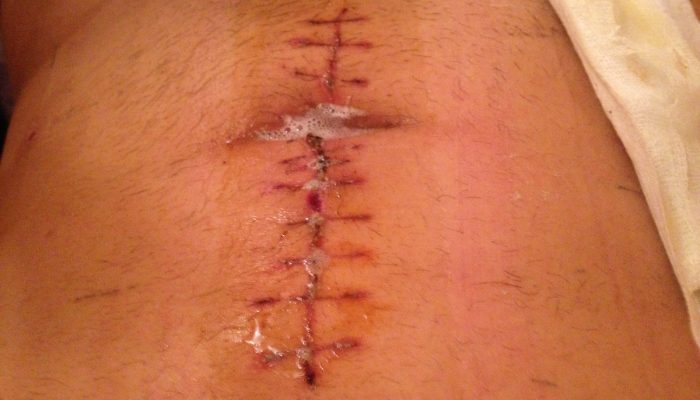
Иногда процесс заживления послеоперационной раны осложняется под воздействием различных причин, в частности, из-за присоединения инфекции либо индивидуальных реакций организма. При этом шрам выглядит не лучшим образом. Нужно немедленно обращаться к врачу, если:
- Кожа на животе около шва краснеет, становится припухшей и/или горячей. Немедленная медицинская помощь необходима при повышении общей температуры тела.
- Из послеоперационной раны появляются выделения.
- Шов на животе расходится.
- Шрам внезапно заболел.
- Под наружным швом формируются небольшие узелки. Подобное явление чаще всего сигнализирует об индивидуальной реакции организма и чаще всего проходит само по себе, однако в некоторых ситуациях может осложнять заживление тканей и формирование ровного небольшого рубца.
- Под шрамом в животе возникают тянущие либо схваткообразные боли. Такое явление, появившееся после выписки, может свидетельствовать о формировании спаек.
В норме дискомфорт и боль в области рубца беспокоят пациента не дольше двух недель, при этом болезненные ощущения являются тупыми и ноющими. Если есть необходимость, избавиться от неприятной симптоматики можно при помощи любого анальгетика, к примеру, ибупрофена. Но когда болит шрам от аппендицита, прооперированного несколько месяцев либо лет назад, нужно обращаться за медицинской помощью.
Любые нарушения в формировании послеоперационного рубца – это повод для консультации с врачом. Всегда лучше перестраховаться, чем столкнуться с серьезными осложнениями.
Лечение свежего шрама

Безусловно, рубец на коже после операции не добавляет привлекательности и притягивает взгляды. Чтобы сделать его минимально заметным, нужно уже сразу после окончания первичного заживления приступать к лечению. В частности, неплохой эффект может дать применение рассасывающих средств:
- Контрактубекса. Этот гель выпускается в Германии и имеет в своей основе ряд компонентов, представленных аллантоином, экстрактом лука Сераэ, а также гепарином натрия. Данное средство способно растворять верхний ороговевший слой кожи на рубце, ускорять формирование здоровых клеточек эпидермиса, смягчать жесткую ткань шрама и замедлять процессы роста фибробластов (это клеточки соединительной ткани, которые находятся в основе рубца). Контрактубекс необходимо наносить на шрам после аппендицита ежедневно несколько раз на день (два-три раза).
- Силиконовых гелей Zeraderm. Такие средства способны формировать на коже воздухонепроницаемую пленку из силикона, которая помогает более эффективному рассасыванию шрамов, размягчению и уплощению рубцовых тканей. Их также применяют два-три раза на день.
- Силиконовых гелей Dermatix (Дерматикс). Такие лекарства действуют по тому же принципу, что и гели Zeraderm.
- Геля и спрея Kelo-cote. Такие медикаменты также приводят к формированию на коже силиконовой пленки. Производитель утверждает, что они способны активировать выработку коллагена и тормозить рост фибробластов.
Для выбора максимально подходящего препарата стоит проконсультироваться с квалифицированным врачом. Перечисленные лекарства имеют минимум противопоказаний, обычно хорошо переносятся пациентами и дают визуально заметный эффект.
Силиконовые пластыри

Такие изделия не так давно появились на фармацевтическом рынке, но уже успели завоевать популярность среди потребителей и медиков. Как действует силиконовая пластина:
- Оказывает равномерное давление на шрам, благодаря чему он уменьшается в размерах.
- Поддерживает хорошую увлажненность рубца, что способствует нормализации процессов регенерации и меньшему разрастанию соединительных тканей.
- Эффективно защищает рубец от различных механических воздействий, инфекций и пр.
В продаже есть различные виды силиконовых пластырей для рубцов, одним из наиболее популярных является Mepiform (Мепиформ). Повязку необходимо:
- Носить на протяжении суток, снимая лишь раз в день, чтобы осмотреть и обработать кожу.
- Менять раз в три – семь дней.
- Не снимать на время принятия душа (силиконовая повязка может перенести кратковременный душ без потери качеств).
Наклеивать силиконовую пластинку нужно сразу же после заживления шрама. Чем раньше будет начата терапия, тем лучшим будет окончательный результат.
Прочие методы
Чтобы уменьшить выраженность шрама от аппендицита вскоре после перенесенного вмешательства могут использоваться и другие методы воздействия:
- Инъекции гормонов в рубец. Препараты эффективно нейтрализуют зуд и делают шрамы малозаметными и плоскими.
- Инъекции Лонгидазы в рубец.
- Методики физиотерапии, в частности, магнитотерапия, электрофорез и пр.
Каждый метод лечения шрамов обладает своими особенностями, но при правильном применении все они способны дать неплохой визуальный эффект. Целесообразность применения того или иного способа терапии определяется исключительно врачом – хирургом, дерматологом и косметологом.
Старые шрамы
Убрать старые шрамы от аппендицита на коже гораздо сложнее, нежели уменьшить выраженность свежего шва. Однако такие отметины точно не украшают живот девушки, поэтому закономерно, что многие хотят избавиться от них навсегда либо хотя бы сделать их менее заметными. Врачи и косметологи могут посоветовать провести:
- Лазерную шлифовку. Данный метод можно практиковать уже спустя полгода после выполненного вмешательства. Он является безболезненным и быстрым, имеет минимум противопоказаний.
- Химический пилинг. При выполнении данной процедуры врач снимает верхние слои рубцовой ткани, используя различные вещества. Благодаря этому шрам выглядит менее заметным.
- Татуаж. При этом совсем необязательно маскировать шрам картинкой, можно вбить в него специальные красители, которые идеально отвечают цвету окружающей кожи. Благодаря этому рубец станет минимально заметным.
- Пластическую операцию. Во время такого вмешательства хирурги по-новому рассекают шрам и делают вместо него аккуратный косметический шовчик, который со временем при правильном уходе становится тонкой едва заметной линией, и на него никто не обращает внимания.
- Криодеструкцию. При таком вмешательстве рубцовые ткани удаляют жидким азотом – веществом с крайне низкой температурой.
- Курс физиотерапевтических процедур. Этот метод делает шрам менее заметным и подразумевает проведение электрофореза с различными медикаментами, способными растворять фибрин (к примеру, с Ферменколом).
Как убрать шрам максимально эффективно в каждом конкретном случае может подсказать опытный косметолог или пластический хирург.
Свищ аппендикса является частным случаем кишечного свища и выделен в отдельную подрубрику как осложнение наиболее часто проводимой операции - аппендэктомии Аппендэктомия - хирургическая операция удаления червеобразного отростка
.
Период протекания
Минимальный инкубационный период (дней): 2
Максимальный инкубационный период (дней): не указан
Свищ аппендикса может развиваться после аппендэктомии в различные сроки. В связи со сложностями в диагностике может не диагностироваться в момент формирования до развития окончательной клинической картины.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
В связи стем, что свищ аппендикса является частным случаем кишечного свища, к нему (с известными оговорками) может быть применена общая классификация свищей кишечника.
1. По этиологии:
- врожденные;
- приобретенные (послеоперационные, травматические, лечебные и др.).
2. По строению свищевого отверстия и канала:
- губовидные;
- трубчатые.
3. По расположению свищевого отверстия:
- наружные;
- внутренние.
4. По числу свищевых отверстий:
- одиночные;
- множественные.
5. По пассажу кишечного содержимого:
- полные;
- неполные.
6. По характеру выделений из свища:
- слизистые;
- смешанные.
7. По наличию или отсутствию осложнений:
- осложненные;
- неосложненные.
2. Appendicoaortic (аппендикулярно-аортальные).
3. Appendicouterine (аппендикулярно-маточные).
4. Appendicotuboovarian ( аппендикулярно-трубноматочные).
Этиология и патогенез
1. В большинстве случаев свищи являются дооперационным или послеоперационным осложнением острого деструктивного аппендицита. Развиваются вследствие расплавления стенки прилежащей части кишечника гнойными массами вокруг аппендикса или его культи:
1.1. Дооперационные свищи (развиваются редко и связаны с поздним поступлением или поздним оперативным вмешательством).
1.2. Послеоперационные свищи:
- лигатурные свищи (в результате прорезывания лигатурных нитей, наложенных на культю червеобразного отростка) - встречаются наиболее часто;
- интраоперационная травма кишки;
- свищи после операций, сопровождающихся дренированием брюшной полости.
Эпидемиология
Признак распространенности: Редко
Частота образования кишечных свищей после проведения аппендэктомии колеблется в пределах от 0,04 до 5%, по данным различных авторов.
Распространенность аппендикулярных свищей:
1. Аппендикулярно-кишечные свищи - 61%:
- аппендикулярно-подвздошнокишечные - 22,2%;
- аппендикулярно-слепокишечные - 20,1%;
- аппендикулярно-ободочные и аппендикулярно-сигмовидные - 8,6%.
2. Аппендикулярно-мочепузырные - 26%.
3. Аппендикулярно-трубноматочные - 4,6%.
Факторы и группы риска
- деструктивные формы аппендицита;
- опухоли слепой кишки;
- позднее поступление в стационар;
- сахарный диабет;
- терапия цитостатиками;
- воспалительные заболевания кишечника.
Клиническая картина
Клинические критерии диагностики
боли в правой подвздошной области, пальпируемое образование правой подвздошной области, гипертермия, мелена, операция аппендэктомии в анамнезе, выделения из раны после аппендэктомии, дизурия, боль при мочеиспускании, боль в спине, боль внизу живота, гнойные выделения из влагалища, задержка стула и газов
Cимптомы, течение
- развитие клиники инфекции мочевыводящих путей (аппендикулярно-мочеточниковые, аппендикулярно-илеомочепузырные, аппендикулярно-мочепузырные свищи);
- клиника воспаления придатков и матки (аппендикулярно-маточные, аппендикулярно-трубноматочные свищи);
- клиника неполной, периодической кишечной непроходимости и аппендицита (аппендикулярно-кишечные свищи);
Диагностика
В случае развития патологии до проведения аппендэктомии диагностика возможна с помощью КТ, МРТ. Диагностика с помощью УЗИ затруднена, так как в острой фазе выявляется в основном локальный абсцесс или инфильтрат.
Диагноз дооперационного свища выставляется в основном интраоперационно при экстренной аппендэктомии. При отсроченной аппендэктомии, после стихания воспалительного процесса, точность диагностики КТ и МРТ значительно повышается, особенно при использовании контрастирования.
В послеоперационный период ценными могут оказаться также рентгеноконтрастные исследования:
- исследование кишечника с барием при аппендикулярно-кишечных свищах;
- исследование с водорастворимыми контрастными веществами при маточных, мочеточниковых, пузырных свищах (гистеросальпингография, экскреторная урография, ретроградная цистография);
- фистулография при наружных свищах.
Лабораторная диагностика
Изменения непостоянны и делятся на несколько групп:
2. Признаки локальной инфекции (цистит, пиелонефрит, эндометрит, сальпингит):
- изменения в общем анализе мочи;
- изменения в мазках из влагалища.

Количество хирургических вмешательств растет 1 , совершенствуются техники операций и методики обезболивания. Однако послеоперационные боли остаются ожидаемым явлением и все так же требуют внимания врачей. Интенсивный болевой синдром, который наблюдается минимум у 40% пациентов 1 , утяжеляет течение восстановительного периода, способствует развитию осложнений 2 , увеличивает сроки выздоровления, может перейти в хронический процесс 3 .

Международная ассоциация по изучению боли (IASP) в 2010 году приняла декларацию, которая признала адекватное лечение боли одним из главных прав человека 3 .
По данным крупных исследований 4 высокая интенсивность послеоперационных болевых ощущений отмечается пациентами после акушерских, гинекологических, ортопедических и абдоминальных (на органах брюшной полости) хирургических вмешательств, с которыми связаны послеоперационные боли в животе, грудной клетке, суставах. Очень важны характеристики боли в первые сутки, именно она определяет то, как будет в дальнейшем развиваться болевой синдром и станет ли он хроническим 4 .
Почему возникают послеоперационные боли
Послеоперационная боль по МКБ-10 (Международной классификации болезней) относится к неуточненным видам боли и не несет никакой сигнальной информации ни для пациента, ни для врача, так как понятны причины и механизмы ее возникновения. Поэтому современные принципы ведения больных после операций предусматривают максимальное избавление их от неприятных болевых ощущений. Тем более, что боль оказывает негативное влияние не только на заживление, но и на жизненно важные процессы в организме: работу сердечно-сосудистой, дыхательной, пищеварительной, центральной нервной системы, а также на свертывание крови 4 .
Формирование болезненных ощущений обеспечивается многоуровневой реакцией, которая связывает непосредственную зону повреждения (раневую поверхность) и центральную нервную систему. Начинается она с механических стимулов в области разреза и выделения биологически активных веществ (простагландинов, брадикининов и других) 4 , а заканчивается обработкой информации в коре головного мозга и подключением эмоционального и психологического компонентов.
Болевой синдром развивается в результате возникновения зон повышенной болевой чувствительности (гипералгезий). Первичная гипералгезия связана непосредственно с повреждением и формируется вблизи раны. Область вторичной гипералгезии захватывает более обширный участок и возникает позже, в течение следующих 12-18 часов 4 , так как связана со стимуляцией других видов рецепторов. Именно она и отвечает за сохранение и усиление болевых ощущений на вторые-третьи сутки после операции, а в последующем, за развитие хронического болевого синдрома 7 .
Как уменьшить послеоперациооную боль
К задачам послеоперационного обезболивания специалисты относят 4 :
- качественный период восстановления,
- ускорение реабилитации и выписки из стационара,
- уменьшение числа осложнений, в том числе развития хронической послеоперационной боли.
Наиболее эффективной считается так называемая мультимодальная схема 4 послеоперационного обезболивания, концепция которой предполагает использование оптимальной комбинации лекарственных средств из разных групп в минимальных дозах 4 .
Группы препаратов, которые используются как обезболивающие после операции:
- Опиоидные анальгетики. Традиционно считались основой для операционного обезболивания, однако их изолированное применение дает ожидаемый результат всего в 25-30% случаев 4 , а введение максимально эффективной дозы связано с высоким риском побочных эффектов 4 , в том числе угнетение дыхания. Также после их отмены часто возникает еще большая болевая чувствительность. . Формирование послеоперационного болевого синдрома напрямую связано с травмой тканей и воспалением. Поэтому назначение НПВС, как препаратов, обладающих мощным противовоспалительным и обезболивающим эффектом, показано с первых минут после операции, а иногда во время хирургического вмешательства.
Они действуют непосредственно на причину развития повышенной чувствительности, а именно – на выработку простагландинов и других биологически активных веществ, участвующих в воспалительном процессе. Есть методики, которые предлагают использовать НПВС еще за 20-30 минут до разреза, что позволяет снизить интенсивность боли в области послеоперационных швов. 4
При назначении с препаратами из предыдущей группы, НПВС дают возможность уменьшить дозу и усилить эффект опиоидов и предупредить их побочные эффекты 4 .
- Неопиоидные обезболивающие средства центрального действия. Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза 4 . Хорошо зарекомендовали себя в комплексном обезболивании.
- Средства, влияющие на восприятие боли. Вводятся для предупреждения гиперчувствительности и развития хронического болевого синдрома 4 .
- Регионарное обезболивание (анальгезия). Применение метода основано на прерывании потока болевых импульсов от зоны повреждения к спинному и головному мозгу 4 .
Для каждого пациента комплексная схема обезболивания подбирается индивидуально. Во внимание принимаются такие факторы, как возраст, пол, объем хирургического вмешательства, сопутствующая патология, психические особенности, чувствительность к боли и ее наличие до операции.

Сколько длится послеоперационная боль
На этот вопрос однозначно ответить нельзя, но острая боль исчезает полностью, когда сформирована рубцовая ткань и больше нет оснований для возникновения болевых импульсов. Сколько продлится этот период, зависит от самого пациента - способностей тканей его организма к регенерации (восстановлению), адекватности обезболивания, психологического настроя и общего состояния.
Если боли в области послеоперационных швов длятся более 3 месяцев, с перерывами или без, и не связаны с процессом заживления, то это признаки развития хронического болевого синдрома. В его основе лежит повреждение нервов или формирование патологических импульсов 6 . Частота его развития колеблется от 5 до 50% (в среднем у каждого пятого пациента 6 ) и является одним из показателей успешности хирургического лечения 7 . Такая разница объясняется различием в методиках вмешательства и их травматичности 7 .
Для формирования хронической послеоперационной боли, в том числе рубцов, предрасполагающими факторами являются 6 :
- женский пол;
- возраст до 35 лет 6 ;
- стресс, тревога перед операцией, предоперационная боль;
- вид вмешательства – если оперативное лечение связано с высокой вероятностью повреждения крупных нервов (ампутации конечностей, операции на органах грудной клетки, удаление молочных желез), то риск хронизации боли намного выше;
- продолжительность операции;
- течение послеоперационного периода – интенсивная острая боль, большие дозы анальгетиков, применение лучевой и химиотерапии;
- чрезмерная опека и поддержка со стороны близких в восстановительном периоде,
- длительный постельный режим.
Профилактика развития хронического болевого синдрома проводится в несколько этапов:
- Первичная – связана с самим хирургическим вмешательством: по возможности, выбор нехирургического метода лечения, выполнение операции наименее травматичным способом, например, использование эндоскопической техники.
- Вторичная – интенсивное обезболивание после операции. Это наиболее перспективный метод, который можно дополнить предоперационным введением анальгетиков, способствующим ослаблению болевой импульсации после вмешательства. В качестве обезболивающих после операции применяют различные анальгетики, НПВС, регионарную анестезию, седативные средства 7 .
Одним из препаратов группы , который помогает бороться с острой и хронической послеоперационной болью, является Мотрин®. Выпускается в таблетках по 250 мг. Он обладает выраженным противовоспалительным и обезболивающим действием, которое может длиться до 12 часов 9 . В послеоперационном периоде (в травматологии, ортопедии, гинекологии, челюстно-лицевой хирургии) его можно принимать взрослым и детям старше 15 лет 8 .
Если вы точно не знаете причин боли в послеоперационной ране, но обратиться к врачу быстро нет возможности, то самостоятельно принимать Мотрин® можно не более 5 дней 9 . Обязательно нужно связаться с доктором и выяснить причину болей.

Современная комплексная (мультимодальная) тактика обезболивания включает использование комбинации нестероидных противовоспалительных средств, местных анестетиков, анальгетиков центрального действия и препаратов, действующих на уровне проводимости нервных импульсов. Она должна применяться на протяжении всего периода существования зоны поврежденных тканей до окончательного заживления.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Читайте также:

