Как сделать чтобы у мужчины не стоял совсем
Добавил пользователь Валентин П. Обновлено: 04.10.2024


Атонический запор
Атонический запор - причины, симптомы, лечение | Фитомуцил Норм
Что делать при атоническом запоре и каковы его причины? Симптомы могут отличаться друг от друга, и зачастую лечение атонических запоров требует комплексных мер. Фитомуцил Норм
Фитомуцил Норм
Атонический запор — задержка стула, связанная со снижением мышечного тонуса на определенном участке кишки или на всем ее протяжении. Это один из видов хронических запоров, имеющих длительное течение с короткими периодами обострений. Одна из особенностей такого состояния — отсутствие дефекации до семи дней и более.
Причины атонических запоров
К причинам атонических запоров относятся следующие факторы:
- аномалии развития кишечника;
- заболевания эндокринной системы, изменения уровня гормонов (при беременности, климаксе и др.);
- неврологические нарушения;
- травмы спинного мозга;
- прием лекарственных препаратов, влияющих на перистальтику кишечника.
Причиной атонических запоров является малоподвижный образ жизни. Необязательно при этом иметь сидячую работу — атонические запоры возникают в том числе после перенесенных травм и операций, когда необходимо соблюдать постельный режим. К другим возможным причинам относят интоксикации, обострение воспалительных заболеваний, депрессию, вредные привычки, инфекционные заболевания.
Ряд лекарственных средств изменяет тонус мускулатуры, ослабить его могут спазмолитики, анальгетики, антидепрессанты, некоторые гормональные препараты, медикаменты, влияющие на передачу нервных импульсов.
Так называемые идиопатические запоры не имеют установленных причин. Атонические запоры часто носят именно идиопатический характер.
Считается, что дискинезия кишечника свойственна функциональным запорам и синдрому раздраженного кишечника с их преобладанием. Но медленное продвижение содержимого по толстой кишке бывает связано с патологиями мускулатуры и нервной системы. Существуют два критерия, по которым определяется инертная, или ленивая, кишка: устойчивость к слабительным средствам и инструментальное подтверждение замедления.
Симптомы атонического запора
Однако это не значит, что сухой и плотный, фрагментированный кал не может наблюдаться. Застаивание каловых масс приводит к всасыванию из них воды, в результате чего меняется консистенция стула. Нередко акт дефекации сопровождается сильной болью.
К характерным симптомам атонических запоров относят следующие проявления:
- Вздутие живота, метеоризм. Развиваются на фоне застоя каловых масс, избыточного всасывания из них воды.
- Боли в разных отделах живота. Зачастую связаны с газообразованием, могут напоминать кишечную колику — появляются периодически, без четкой локализации.
- Отсутствие промежуточных позывов между актами дефекации.
- Боль в прямой кишке. Время от времени из-за перерастяжения ампулы прямой кишки может возникать судорожная боль.

Высока вероятность развития проктологических осложнений, поэтому в стуле нередко присутствуют примеси крови и слизи. При возникновении таких симптомов следует немедленно обратиться к врачу.
Другие симптомы связаны с общей интоксикацией организма каловыми массами. Повышенное всасывание токсинов в толстой кишке приводит к утомляемости, бледности кожи, потливости, головокружению, снижению аппетита, тошноте. Это неспецифические проявления отравления, поэтому они могут сохраняться в течение долгих лет, а человек попросту не догадывается, с чем связано такое самочувствие.
Осложнения запоров
Атонические запоры, как и другие виды нарушений опорожнения кишечника, могут привести к серьезным осложнениям. В длительной перспективе они влияют на здоровье сердечно-сосудистой системы, повышают риск развития инсультов и инфарктов, злокачественных опухолей кишечника, снижают сопротивляемость инфекциям, стимулируют обострение аллергических заболеваний.
Такие осложнения, как геморрой, анальные трещины, проктиты и парапроктиты могут возникать даже на фоне одного эпизода запора при наличии предрасположенности.
Достаточно быстро на фоне затяжного запора развивается дисбактериоз — изменение баланса микрофлоры кишечника способно еще больше усугубить проблему, привести к дефициту витаминов и минералов, общему ослаблению организма. Поэтому важно своевременно обратиться к врачу для устранения проблемы.
Особенности лечения
Лечение атонического запора — комплексное. Выделяют несколько подходов к медикаментозной терапии: +
- регуляторы моторики, энтерокинетики, другие средства. Они позволяют регулировать перистальтику кишечника за счет коррекции тонуса кишечной мускулатуры.
- Препараты, которые косвенно влияют на пищеварительную систему. Этот подход используется, когда атония вызвана другими заболеваниями. Медикаментозная поддержка и коррекция позволяют наладить работу кишечника.
- Симптоматическая терапия: слабительные средства для моментального облегчения, медикаменты для устранения проявлений интоксикации, болеутоляющие препараты. Такие средства дополняют основной курс лечения или другие мероприятия для нормализации функции кишечника.
Следует понимать, что основное и симптоматическое лечение должен назначать специалист. Одной из главных ошибок многих людей являются попытки помочь себе самостоятельно с помощью симптоматического лечения, слабительных или очистительных клизм, минуя обследования. Почему это ошибка? Выбор слабительного препарата должен учитывать вариант хронического запора.
Но не только химические слабительные могут вызывать привыкание при длительном приеме. Стоит быть особенно осторожными с любыми слабительными препаратами на основе сенны, так как продолжительный их прием приводит к привыканию и необходимости постоянно увеличивать дозировку для достижения положительного эффекта.
Регулярное использование очистительных клизм тоже приведет к появлению инертной толстой кишки — отсутствию позывов к дефекации и усугублению проблемы.
Слабительные, увеличивающие объем кишечного содержимого и осмотическое давление, не вызывают привыкания и могут быть использованы при запорах. Но многие пациенты требуют отмены лечения в связи со вздутием живота, болезненными спазмами и другими возможными побочными действиями.
Принципы эффективного лечения:
- грамотный подбор слабительных в соответствии с вариантом запора;
- отказ от самолечения;
- следование назначениям врача.
Симптомы и лечение атонических запоров всегда строго индивидуальны: важно определить причину нарушений и корректировать ее. Для этого врач назначит комплексную диагностику. Может потребоваться консультация других специалистов узкого профиля: эндокринолога, невролога.
Лечение лекарственного запора
Атонический запор может быть связан с приемом лекарственных средств. Такой эффект возникает не только при передозировке, но и в качестве побочного действия. Речь идет о наркотических анальгетиках, холинолитиках, гормональных препаратах, средствах для нормализации артериального давления, препаратах железа, антидепрессантах и пр.
В некоторых случаях целесообразно подобрать альтернативу и скорректировать схему лечения основного заболевания, чтобы не допустить развития осложнений со стороны пищеварительной системы. Но заниматься этим должен исключительно врач.
Поэтому обратитесь к специалисту и сообщите о постоянно принимаемых препаратах и связанных с этим атонических запорах: он обязательно окажет квалифицированную помощь и даст рекомендации.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Коррекция образа жизни
Стратегия лечения атонических запоров состоит в следующем:
- регуляция стула с помощью пищевых волокон и водного режима (не менее 1,5 литров чистой воды в сутки);
- восстановление утраченного утреннего рефлекса дефекации, то есть привычки опорожнять кишечник после завтрака;
- поддержание физической активности.
Следует скорректировать свой распорядок дня так, чтобы утреннее посещение туалета не стало проблемой. Желательно вставать раньше, обеспечить условия без спешки, чтобы не пришлось сдерживать позывы.
Упражнения и физическая активность
Важно увеличить физическую активность: ввести в привычку утренние и вечерние прогулки, пробежки, заниматься спортом по мере физических возможностей, плавать. Если атонический запор стал следствием перенесенной травмы, заболевания опорно-двигательного аппарата, требующего длительной иммобилизации, то важно проконсультироваться с врачом.
Специалист разработает программу упражнений индивидуально, с учетом возможностей, общего состояния здоровья. Постоянный постельный режим и полный отказ от нагрузок не показаны практически ни в одном случае, за исключением самых тяжелых, поэтому движение — необходимая составляющая улучшения работы желудочно-кишечного тракта.
Питание/диета
Питание должно включать пищу, богатую растительными волокнами, содержать кисломолочные продукты. Растительной пищи должно быть больше, чем продуктов животного происхождения. Это поможет улучшить работу пищеварительного тракта, увеличить объем и облегчить выведение каловых масс. Полезны отруби — отдельно или в составе специального хлеба. Это естественные слабительные, как и растительные масла.
Но следует помнить: отруби являются источником нерастворимых пищевых волокон, употребление которых в большом количестве может спровоцировать усиление констипации и повышенное газообразование. При склонности к запорам лучше обратить внимание на продукты, содержащие преимущественно растворимые пищевые волокна.
Из рациона нужно исключить продукты, уплотняющие стул и вызывающие повышенное газообразование:
- картофель;
- бобовые;
- белый хлеб, выпечку;
- острые блюда;
- копчености;
- консервы и маринады;
- шоколад;
- сухари;
- очищенный рис и др.
В основе ежедневного меню могут быть нежирные сорта мяса, птицы, рыбы, крупы (кроме риса и манной крупы), овощи, причем готовить их лучше на пару. Допускается употребление в отварном виде. Отлично зарекомендовали себя сухофрукты, особенно курага, чернослив, изюм. Их можно употреблять самостоятельно либо варить из них компоты.
Старайтесь ограничиться шестью граммами соли в день, в противном случае возрастает вероятность развития задержки жидкости, а отеки нередко сопровождаются запорами.
Важно предварительно проконсультироваться с врачом, особенно людям с хроническими заболеваниями. Специалист даст точные рекомендации относительно рациона.
Профилактика атонических запоров
Профилактика атонических запоров заключается в поддержании здорового образа жизни. Важно придерживаться сбалансированного рациона, в котором есть первые блюда, крупы, овощи и фрукты. Необходимо уделять достаточно внимания физической активности, укреплять мышцы брюшной полости и тазового дна, достаточно двигаться. Также необходимо своевременно лечить гастроэнтерологические, неврологические, эндокринные заболевания.
Большую роль играет питьевой режим, а также строгое следование врачебным рекомендациям при приеме лекарственных средств — бесконтрольное употребление даже привычных обезболивающих и других безрецептурных средств может стать причиной проблем со здоровьем.
Вегетососудистая дистония возникает по многим причинам, но имеет один механизм развития. Различают несколько видов ВСД:
- респираторный;
- кардиальный;
- по гипотоническому типу;
- по гипертоническому типу;
- смешанный.

Врачи Юсуповской больницы определяют причину и вид ВСД с помощью современных инструментальных и лабораторных методов диагностики. После определения вида ВСД проводят комплексное лечение, направленное на устранение причины нарушения функции вегетативной нервной системы, механизма развития заболевания и ведущих симптомов. При респираторном типе ВСД к лечению подключают пульмонологов.
Симптомы, при которых перехватывает дыхание
У больных респираторной формой ВСД возникают проблемы с дыханием. Пациенты предъявляют следующие жалобы:
- чувство нехватки воздуха;
- одышку;
- чувство неполноты вдоха.
Тяжело дышать и не хватает воздуха
Важную роль в обеспечении нормального функционирования вегетативного компонента неврологи отводят гипоталамусу и лимбико-ретикулярному комплексу. Гипоталамус обеспечивает безусловно-рефлекторную регуляцию следующих жизненно важных процессов:
- дыхания;
- кровяного давления;
- функции мочевого пузыря и пищеварительного тракта;
- теплообразования;
- кроветворения;
- потоотделения;
- зрачкового рефлекса;
- жирового и углеводного обмена.
Универсальным нейрофизиологическим механизмом запускания ВСД является нарушение иерархической соподчиненности интегративных систем головного мозга, прежде всего лимбико-ретикулярного комплекса. Происходит нарушение взаимоотношения активирующих и тормозных регуляторных компонентов, в последующем ретикулярные системы истощаются.
У пациента после переживаний провоцируется недостаточность дыхательной функции. Наблюдается одышка, ощущение дефицита кислорода. Пациент не может поначалу осуществлять глубокий вдох. Вдохнуть человеку тяжело, так как он испытывает боль в грудной клетке. Со временем пациент начинает задыхаться. Одышка при ВСД схожа по с клинической картиной астматического приступа.
Уменьшается уровень насыщения крови кислородом и увеличивается концентрация углекислого газа, стимулирующего дыхательный центр. Пациент начинает ещё чаще дышать. Он боится умереть от удушья. Психосоматические расстройства усиливают нарушение респираторной функции. На фоне недостатка воздуха у пациента развивается паническая атака. Её начало еще больше усугубляет состояние пациента. Человек пытается дышать глубоко, чтобы больше захватить воздуха, но часто. Это приводит к головокружению и онемению кончиков пальцев по причине гипервентиляции.
Купирования прерывистого дыхания
Нарушения дыхания при ВСД врачи Юсуповской больницы лечат успокоительными средствами, физической нагрузкой, психотренингами. Во время занятий на тренингах психологи пытаются научить пациента, как правильно справляться со стрессовой ситуацией. Если больной просто сильно переживает ему седативные лекарственные препараты – валериану, ново-пассит, пустырник. Если пациент когда-либо перенёс паническую атаку или ранее у него выявлен невроз, неврологи применяют транквилизаторы, нейролептики, ноотропные лекарственные препараты. В тяжёлых случаях назначают циклические антидепрессанты.
Чтобы снять приступ удушья при ВСД, следует пациента усадить и успокоить. Больному нужен покой. Нужно расстегнуть сдавливающие элементы одежды, проветрить помещение. Если это не помогло, надо больному таблетку пустырника или валерианы. При наличии информации о перенесенной панической атаке или неврозе необходимо сразу дать лекарство, прописанное ранее психиатром.
Профилактика дыхательных нарушений при ВСД
После купирования приступа дыхательных расстройств пациенту следует обратиться в Юсуповскую больницу для уточнения диагноза и назначения правильного лечения. Это очень важно, поскольку ВСД может быть признаком другой патологии, вызывающие вегетососудистую дистонию.
Помимо лекарственной терапии, реабилитологи и используют лечебную гимнастику при вегетативной дистонии по респираторному типу. Она помогает восстанавливать ритм дыхания, что важно в период приступа. Вне приступа пациентам рекомендуют следующие упражнения:
Нормализовать дыхание при ВСД помогают упражнения по Лазареву:
- воздушный шар;
- воздушный шар в груди;
- воздушный шар стремится вверх.
Пациент лежит на спине, закрыв глаза и вытянув ноги. Больной делает вдох, не поднимая плеч – живот надувается. После этого выдыхает – живот впадает. Можно лечь на спину, положив руки на нижнюю часть груди, произнести вдох носом, при выдохе надавить руками на грудь. Сидя прямо, необходимо вытянуть ноги, одну руку положить в область сочленения двух ключиц и произвести глубокий вдох и выдох.
Если после упражнений, приёма успокоительных таблеток удушье не проходит, звоните по телефону Юсуповской больницы. Врачи оказывают неотложную помощь пациентам с проблемами дыхания при ВСД ежедневно в течение 24 часов. После купирование приступов вы пройдёте обследование и курс адекватной терапии, направленной на предотвращение последующих вегетативных кризов.

Отсутствие утренней эрекции не должно приводить тебя в уныние. Но здесь важно уточнить пару моментов:
- У тебя это происходит эпизодически?
- Или, может быть, утренней эрекции ты не припомнишь в течение длительного времени?
- В другое время дня с эрекцией проблем нет?
Появление утренней эрекции связано с пиком главного мужского гормона — тестостерона в крови. Утром его показатели максимальны — и снижаются к концу дня. В этом причина повышенного сексуального желания у мужчин в первой половине дня и снижения либидо вечером, к которому присоединяются усталость, проблемы на работе и пробки по дороге домой.
Этот анализ делается практически в любой лаборатории. Сдать его необходимо до 11 утра, во время максимальных значений тестостерона. Уровень тестостерона варьируется не только в течение дня, но и в течение жизни — в 18 лет он, вероятнее всего, будет выше, чем в 35 лет. Доказано, что у мужчин старше 40 уровень тестостерона снижается от одного до двух процентов в год. Поэтому интерпретацию результатов лучше доверить специалисту. Иначе у тебя может появиться соблазн повысить свой уровень тестостерона самостоятельно, с помощью различных препаратов. А это чревато многочисленными побочными эффектами и снижением фертильности, которое может привести к необратимому бесплодию.
Также при отсутствии эрекции по утрам стоит обратить внимание на события предшествующих дней: стресс, неправильный режим дня, воспалительные заболевания тоже могут привести к проблемам с эрекцией. Велика вероятность, что именно эти причины повлияли на твои физиологические реакции. Таким образом, периодическое отсутствие утренней эрекции не должно быть поводом для паники. Желательно по возможности уменьшить влияние таких факторов, как стресс и негативные эмоции, упорядочить режим сна и бодрствования, труда и отдыха, наладить питание, исключить злоупотребление алкоголем и сигаретами, и наверняка твоя утренняя эрекция будет вновь радовать тебя и твою партнершу.
Импотенция, или половое бессилие – это обширный комплекс сексуальных расстройств, каждое из которых в той или иной мере ограничивает возможность полноценной половой жизни мужчины. Основной ее разновидностью является эректильная дисфункция (ЭД), при которой объем и твердость мужского пениса оказываются недостаточными для совершения проникающего полового акта.В зависимости от причины импотенции, ее лечением занимаются сексолог, андролог или уролог. Дополнительно могут потребоваться консультации и обследования у нефролога, эндокринолога, кардиолога, ангиолога, невролога, психотерапевта.

Как часто встречается импотенция у мужчин?
Каждый пятый мужчина на планете имеет проблемы с потенцией. При этом риск проявления полового бессилия повышается с возрастом:
- 20-30 лет – до 21% мужского населения;
- 30-40 лет – до 27%;
- 40-50 лет – до 48%;
- после 50 лет – более 53% мужчин.
Импотенция – это навсегда? Чем раньше врачи проведут диагностику нарушения, тем выше вероятность избавиться от пугающей перспективы остаться несостоятельным в сексуальной сфере. В 90% случаев своевременное лечение помогает полностью восстановить утраченную потенцию, однако по статистике к специалистам обращаются лишь 2 мужчин из 10. Вывод: не стесняйтесь консультироваться с врачами при первых признаках сексуальных проблем.
Виды импотенции и их причины
По этиологии различают 2 основных вида половых нарушений:
Встречаются случаи комбинированного заболевания, когда признаки органической и психологической импотенции накладываются друг на друга. Так, временная несостоятельность по причине болезни может стать причиной неуверенности мужчины в собственных силах, провоцируя тем самым страх перед половым актом.
Кроме этой базовой градации, врачи используют классификацию на основе указанных выше критериев (фаз) полового бессилия. В зависимости от того, на какой стадии сексуального контакта начинаются проблемы, различают 6 видов импотенции, характерными признаками каждой из них являются:
- нарушения процессов возбуждения (либидо);
- отсутствие эрекции или ее ослабление;
- сложности с проникающим половым актом;
- нестойкая эрекция и преждевременное семяизвержение;
- невозможность закончить половой акт семяизвержением;
- аноргазмия – при сохранении либидо и нормальной генитальной реакции мужчина не способен достичь оргазма.
Причины слабой эрекции
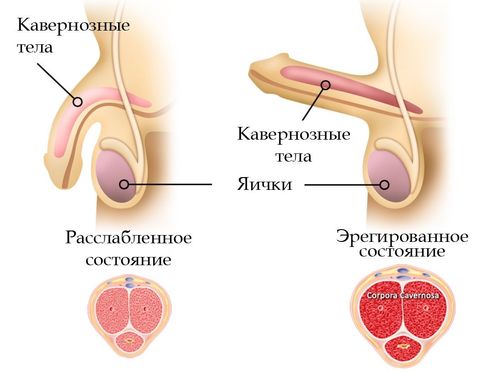
Процесс эрекции – самое слабое звено полового акта, способное оказать наибольшее влияние на уверенность и психологическое здоровье мужчины, поэтому так важно вовремя обратить внимание на ослабление этой функции и принять соответствующие меры. Все возможные причины неполной или ослабленной эрекции можно разделить на несколько групп.
Физиологические причины:
Отдельно стоит упомянуть травматические повреждения органов малого таза, механические повреждения пениса, последствия хирургических вмешательств с повреждением периферических нервов и кровеносных сосудов – все это способно спровоцировать полную утрату или ослабление естественной эрекции.
Психологические причины:
- сильные нервные потрясения – увольнение, смерть близкого человека, развод;
- хронические стрессы – неурядицы с работой, неуверенность в завтрашнем дне, конфликты с коллегами, друзьями, родными, постоянное ожидание неудачи;
- отсутствие полноценного отдыха и хроническая усталость организма;
- затяжные депрессии;
- детские и подростковые психологические травмы;
- иррациональный страх интимных отношений.
Ятрогенные причины вызывают нарушения генитальных реакций через отравление организма токсичными составами. Среди возможных патогенов можно выделить:
- алкоголь;
- наркотические вещества;
- никотин;
- антидепрессанты и транквилизаторы;
- противоэпилептические средства;
- некоторые виды диуретиков;
- антигистамины и НПВС;
- представители группы антиаритмических препаратов;
- миорелаксанты;
- анаболики;
- противораковые средства.
Причины ЭД у молодых людей
Данные статистики показывают, что уже в возрасте 20-30 лет 21% мужчин в России в той или иной мере сталкивается с проблемой импотенции. Кроме того, результаты медицинских исследований показывают, что снижение уровня тестостерона начинает проявляться уже в возрасте 27 лет. В этом возрасте основное повреждающее воздействие оказывают психологическая составляющая и ятрогенные факторы. В связи с активным потреблением пива, начиная с подросткового возраста многие молодые люди сталкиваются с ЭД уже к 30 годам.
Основные факторы риска
В группу повышенного риска развития ЭД попадают все мужчины, в анамнезе которых присутствует хотя бы один из нижеследующих пунктов:
- возраст старше 45 лет;
- сахарный диабет;
- избыточный вес, ожирение;
- гипертензия;
- длительный прием лекарственных препаратов;
- хронические заболевания предстательной железы;
- постоянные стрессы и депрессивные состояния;
- злоупотребление алкоголем и курением.
Какие анализы следует сдавать при подозрении на ЭД?
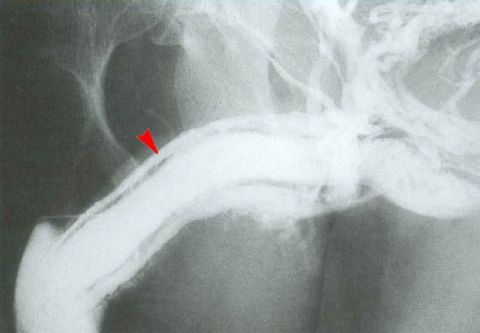
После изучения жалоб пациента и сбора анамнеза проводят осмотр с визуальным обследованием и пальпацией тканей. На основании предварительного диагноза назначают дальнейший список инструментальных и лабораторных исследований. Среди них:
- общий анализ крови;
- анализ на уровень гормонов с определением концентрации отдельных фракций тестостерона;
- анализ крови на холестерин – при необходимости, с подробной липидограммой;
- тест на глюкозу и глюкозотолерантный тест;
- тест на ПСА (простат-специфический антиген) – для выявления рака простаты;
- общий анализ мочи и по Нечипоренко;
- УЗИ органов малого таза;
- кавернозография и артериография сосудов члена с контрастом;
- электромиография полового члена – оценивает степень иннервации;
- тест на наличие и частоту ночных эрекций (Снэп-Гейдж тест, NEVA);
- проверка иннервации и работы периферической нервной системы в области органов малого таза – тест на бульбокавернозный рефлекс.
Методы лечения эректильной дисфункции
Стратегию лечения разрабатывают только после выявления основных причин. На это время могут назначить общее симптоматическое лечение с использованием дополнительных стимуляторов и вакуумных устройств. Основное лечение может потребовать хирургического вмешательства (в тяжелых случаях) или быть сугубо консервативным.
Медикаментозное лечение

Комплекс специально подобранных препаратов позволяет воздействовать на основную причину дисфункции. Направления лечения:
- коррекция гормонального фона с помощью препаратов на растительной основе (стимулируют работу собственной гормональной системы) или с использованием искусственных стероидов (в тяжелых случаях);
- противовоспалительные бактерицидные средства для устранения хронических инфекций и воспалений;
- препараты для восстановления нормального кровотока в области малого таза (в том числе ангиопротекторы, антигипоксанты, антиагреганты и т.п.);
- мягкие седатики и психотропные препараты – для коррекции психологических проблем и устранения излишнего напряжения;
- витаминные препараты;
- адаптогенные составы на основе растительных экстрактов карликовой пальмы сереноа, женьшеня, золотого корня и др.
Немедикаментозное лечение
Большое значение имеет физическая нагрузка. Для предотвращения застоя крови в органах малого таза и профилактики сосудистых проблем в целом рекомендуют практиковать регулярные физические тренировки с использованием кардиотренажеров, а также плавание, бег трусцой, йогу, командные игры.
Помимо этого, активно применяют физиотерапевтическое лечение:
- массаж органов малого таза и промежности;
- лечебную физкультуру;
- ударно-волновую терапию (при устранении сосудистых причин импотенции);
- пелоидотерапию – использование лечебных грязей;
- ультразвуковую терапию;
- интерференцтерапию;
- йодобромные и хвойные ванны для успокоения.
В тяжелых случаях сосудистых патологий, травм, врожденных аномалий для устранения проблемы прибегают к хирургическому вмешательству. Для особых ситуаций разработан радикальный способ лечения ЭД – операция фаллопротезирования.
Народные методы
В качестве мягкого лечебно-восстановительного и профилактического средства используют фитотерапию. Для лечения импотенции применяют сборы на основе мяты, зверобоя, сельдерея, петрушки, листьев гинкго, а также растения-адаптогены, обладающие высокой специфичностью к половой системе человека – левзею, женьшень, элеутерококк, заманиху, родиолу, некоторые сорта молочая и т.п.
Профилактика
Учитывая повышенную чувствительность половой системы мужчин к воздействию неблагоприятных факторов, профилактика никогда не будет лишней. Своевременно предупредив проблемы с сердечно-сосудистой, гормональной, нервной системами, можно значительно продлить радость молодости и уверенной сексуальной жизни до преклонных лет.
Основные профилактические меры:
- Откорректируйте свой рацион питания – исключите рафинированные и вредные продукты, включите в обязательное меню блюда, богатые белком, микроэлементами (особенно цинком, фосфором), витаминами.
- Ежедневно выпивайте не менее 2-х литров чистой негазированной воды.
- Практикуйте физические кардиотренировки – бег, плавание, спортивную ходьбу, гимнастику, теннис и т.п. Регулярные умеренные нагрузки помогут снять напряжение, усталость, восстановят кровообращение, обеспечат прилив новых сил.
- Соблюдайте режим работы и отдыха – не допускайте физических, умственных и психоэмоциональных перегрузок.
- Ежегодно проходите плановый врачебный осмотр.
И не стесняйтесь обращаться к профильным специалистам (урологу, андрологу, сексопатологу) при появлении первых признаков ослабления эрекции. Запущенная проблема не только ограничивает ваши физические возможности в сексуальной жизни, но и заметно влияет на психическое здоровье.
Читайте также:

