Как сделать чтобы не было видно костей
Добавил пользователь Skiper Обновлено: 04.10.2024
Вследствие нарушения репаративного остеогенеза происходит замедленное сращение костей, а в некоторых случаях это приводит к их несращению и образованию ложного сустава (псевдоартроз). Причиной этого могут быть общие и местные факторы.
Факторы нарушения заживления переломов
К общим факторам относятся: нарушение функции эндокринных желез, беременность, авитаминоз, острые и хронические инфекционные заболевания, расстройства трофики т.д.
Местные факторы являются ведущими среди причин нарушения репаративного остеогенеза. Их можно разделить на три группы (Д. В. Руда, 1976):
1. Ошибки при лечении: недостаточная репозиция отломков и неустраненных интерпозиций мягких тканей между ними, ненадежная иммобилизация после репозиции и частая замена гипсовых повязок, слишком обширное скелетирование кости во время операции (нарушается кровоснабжение), применение неадекватных фиксаторов для остеосинтеза (нестабильная фиксация) и др.
2. Факторы, связанные с тяжестью травмы и ее осложнениями: множественные и открытые переломы, массивное повреждение мягких тканей (мышц, сосудов, нервов), нагноение и остеомиелит.
3. Причины, которые зависят от анатомо-физиологических особенностей перелома: локализация, степень кровоснабжения (перелом головки или шейки бедренной кости, ладьевидной кости) и другие.
Нарушение репаративного остеогенеза при переломах костей ведет к замедленной консолидации (сращения) отломков, к несращению их или образованию ложного сустава (псевдоартроз), иногда — к неоартрозу (новому суставу). Под замедленной консолидацией перелома понимают такие случаи, когда не произошло костное сращение отломков в общепринятые нормальные сроки для конкретной локализации перелома.
Несросшийся перелом
Несросшимся переломом называют такой, при котором после двойного срока, необходимого для сращивания данной кости, клинически выявляют боль и патологическую подвижность в месте перелома, рентгенологически — щель между отломками при еще закрытых (костнонезарощених) костно-мозговых полостях отломков. Если есть костная заращение этих полостей замыкающими пластинками, это говорит о сложившемся ложном суставе (псевдоартроз).
Итак, дифференцировать несросшийся перелом от псевдоартроза можно клинически за болью в месте перелома, который возникает во время движений и нагрузки конечности, и рентгенологически — за отсутствием заращениея костно-мозговых полостей.
Все последствия нарушения репаративного остеогенеза патогенетически взаимосвязаны, зависят от причинных факторов и качества лечения. Во время движения отломков происходит постоянное травмирование свежих структур костной мозоли, включая новообразованные сосуды.
При сохранении способности человеческого организма к репаративному процессу в области перелома появляются компенсаторные изменения в виде краевых разрастаний, которые в той или иной степени постепенно уменьшают патологическую подвижность отломков. Образуется гипертрофический или гиперваскулярний мозоль, при которых преобладают процессы костеобразования над процессами рассасывания кости. Несмотря на образование значительного веретенообразного загрубения в области перелома, клинически определяют патологическую подвижность, болезненность, рентгенологически костного сращения между ними не видно. Щель между отломками заполнена грубоволокнистой соединительной тканью.
Далее регенеративный процесс при замедленном сращении может идти в двух направлениях, что зависит от ряда факторов. Если отломки сжимаются между собой, а при их нагрузке (физиологическое сокращение мышц, дозированная нагрузка в повязке) действующая сила совпадает с осью поврежденного сегмента и идет перпендикулярно к линии перелома, то волокнистая соединительная ткань превращается в хрящевую, а затем — в костную, т.е. наступает вторичное сращение костей, хотя происходит оно довольно долго.
Если сила будет действовать не по оси сегмента, совпадать или приближаться к линии перелома, то кости не срастутся, и постепенно сформируется гипертрофический ложный сустав. Характерными клиническими признаками ложного сустава является патологическая подвижность и отсутствие боли на месте перенесенного перелома, рентгенологическими — закрытие костно-мозговых полостей (наличие запирающих пластинок) и щель между отломками
Преобладают процессы рассасывания костной ткани над костеобразованием. Концы отломков становятся тоньше и заостренными, а щель между ними шире. Параосальные костные наслоения исчезают. Обломки между собой соединены соединительной тканью, которая наименее дифференцированная и не требует хорошего кровоснабжения. При значительной патологической подвижности между отломками формируются щель и типичный гиповаскулярний (атрофический) псевдоартроз.

Псевдоартроз
Зачастую бывает псевдоартроз большеберцовой кости, реже — костей предплечья, плеча и бедра.
При длительном псевдоартрозе щель на время заполняется слизеподобной жидкостью, а концы отломков от трения покрываются грубоволокнистым хрящом, шлифуются, участок охватывается фиброзной капсулой и таким образом возникает новый сустав (неоартроз).
Лечение по поводу переломов костей с нарушением репаративного остеогенеза включает общие и местные средства.
Общие средства лечения заключаются в повышении имуннореактивних сил организма, тонуса мышц, улучшении гемодинамики, обменных процессов и т.д. Для этого применяют полноценное, богатое белками и витаминами, питание, анаболические стероиды (нерабол, кортикотропин), мумие, экзогенную ДНК т.д. Назначают ЛФК, массаж, физиотерапевтические процедуры (общее кварцевание, теплые укутывания и т.п.).
Местное лечение заключается в создании оптимальных условий для сращения кости путем репозиции и обездвиживания отломков, нормализации местного крово- и лимфо обращения и трофики тканей, в профилактике и рациональном лечении гнойных осложнений.
При замедленной консолидации сращения костей достигают консервативными методами — надежной фиксацией и стимуляцией репаративных процессов.
Если перелом не срастается в нормальный для него срок и сопровождается гипертрофическим мозолью, то целесообразно продолжить фиксацию сегмента гипсовой повязкой, ортезом, а лучше — аппаратом Илизарова или другим аппаратом с функциональной нагрузкой конечности. Одновременно следует применять комплекс общих и местных средств лечения, которые бы стимулировали сращения кости.
В тех случаях, когда после травмы прошло два средние сроки, необходимые для сращения кости конкретного сегмента (локализации), а сращения нет, то рассчитывать на успех консервативного лечения нельзя.
Оперативное лечение больных с ложными суставами
Оперативное лечение больных с ложными суставами применяют давно, и методы его совершенствуются по мере развития науки. При псевдоартрозе, который образовался после закрытого перелома, в свое время методом выбора был металлоостеосинтез с костной пластикой.
После обнажения участка псевдоартроз освобождают от рубцов и освежают костные отломки, которые после репозиции прочно фиксируют металлическим стержнем, убитым интрамедуллярного. Затем участок псевдоартроза перекрывают костным аутотрансплантатом, который берут из проксимального метаэпифиза большеберцовой кости или крыла подвздошной кости, используют аллотрансплантаты (консервированные трупные) или ксенотрансплантаты (бычью кость). Трансплантат тесно подгоняют губчатой поверхностью к обнаженному слою участка псевдоартроза и прочно фиксируют проволокой или болтами. Операцию заканчивают наложением гипсовой повязки, которой иммобилизуют конечность до сращивания кости.
При тугом псевдоартрозе без смещения отломков хороших результатов достигают с помощью менее травматического операции — костной пластики с Хахутовым. После обнажения участка псевдоартроз со стороны раны поднадкостничной в обоих отломков вырезают одинаковой ширины трансплантаты. Их длина в одном из отломков должна составлять 2 / с, а во втором — 1 / с общей длины трансплантата. Трансплантаты перемещают так, чтобы более длинной частью перекрыть щель псевдоартроза, а меньшей заполнить образовавшийся дефект после перемещения. После операции конечность фиксируют гипсовой повязкой до сращения кости.
При гиповаскулярном псевдоартрозе оправдала себя операция декортикации, которая обновляет процессы регенерации. После вскрытия всех мягких тканей в области псевдоартроза поднадкостничной долотом сбивают тонкие пластинки коры так, чтобы они содержались на надкостнице с прилегающими к нему мягкими тканями. Выполнив круговую декортикацию, рану зашивают и накладывают гипсовую повязку.
Для возбуждения репаративного остеогенеза и улучшения кровоснабжения участка псевдоартроз некоторые хирурги долотом делают насечки мозоли и кости на глубину 2-3 мм в виде еловой шишки. Весьма проблематично было лечение больных с инфицированным псевдоартрозом, осложненным остеомиелитом, и после открытых переломов. Лечение затягивалось на многие месяцы и даже на годы, поскольку открытое оперативное лечение можно проводить не ранее 6 месяцев после заживления нагноившейся раны или закрытия свища.
Чтобы ускорить срастание инфицированного псевдоартроза, применялась операция Стюарда-Богданова, или внеочагового обходного полисиностоза, а при дефектах большеберцовой кости — операция Гана — перемещение малоберцовой кости под большеголенную.
Разработка и воплощение в травматологическую практику компрессионно-дистракционного аппарата Илизарова открыло новую эпоху, которая в корне изменила тактику лечения при псевдоартрозах, в том числе осложненных остеомиелитом и дефектами кости.
Применение аппаратного остеосинтеза позволяет устранить деформацию, создает стабильную фиксацию поврежденного сегмента, обеспечивает движения в прилегающих суставах, позволяет нагружать конечность. Однако при гиповаскулярном псевдоартрозе процесс срастания кости даже в аппарате остается замедленным, и поэтому нужно дополнительно применять костную пластику.
Больных с нагноительных процессами в области псевдоартроза лечат по общим правилам гнойной хирургии в условиях аппаратного остеосинтеза.
При псевдоартрозах, осложненных остеомиелитом, даже когда есть свищ, применение аппарата и создание стабильной фиксации приводит к усилению регенерации, затуханию воспалительного процесса, закрытию свища и сращению кости. Если есть сформированный секвестр, проводят секвестрэктомию в аппарате или перед его наложением. С помощью аппаратного остеосинтеза удается сократить срок лечения больных и добиться сращения кости.
При дефектах кости накладывают 4-кольцевой (или больше) компрессионно-дистракционный аппарат, проводят однополюсную, а при больших дефектах — двухполюсную остеотомию (компактотомию) в метафизарном (губчатом) участке кости. После образования первичного клеточного регенерата (7-10 дней) начинают опускать средний фрагмент кости в сторону дефекта. Опускания проводят очень медленно, по 1 мм в сутки (в один или два приема по 0,5 мм), сближением между собой средних колец аппарата. По мере расширения пространства в области остеотомии он заполняется новым регенератом, постепенно растет.
При достижении сближения концов костных отломков в месте бывшего дефекта, создают некоторую их компрессию, чтобы вызвать некробиоз и стимулировать местный репаративный процесс и сращение отломков. Для полного костного сращения аппарат следует содержать в нейтральной позиции в течение 2,5-4 мес. Этот способ лечения позволяет устранять дефекты костей на значительном протяжении (15 см и более).
Неправильное сращение кости
Неправильно сросшимся называют перелом, при котором кость срослась с отклонением от ее анатомической оси и нарушением статикодинамической функции.
У больных с переломами костей, которые не лечились или неправильно лечились, кости срастаются преимущественно со смещением отломков. При неправильно сросшихся внутрисуставных переломах является инконгруентность суставных поверхностей или нарушения угловых соотношений сустава, ведет к нарушению функций конечности, контрактуры, развития посттравматического деформирующего артроза и вторичных статических деформаций.
При диафизарных переломах кости неправильно срастаются, если есть полная репозиция отломков, наложена неполноценная гипсовая повязка или ее преждевременно снят, в результате чего обломки повторно смещаются.
Очень часто отломки не управляются скелетным извлечением, когда не соблюдаются правила репозиции и не используют корригирующих тяг, или обломки вторично смещаются вследствие преждевременного снятия извлечения. Бывают случаи неправильного сращения костей, если больной нарушает режим лечения.
Лечение больных с неправильным сращиванием костей проводят тогда, когда нарушается функция конечности или имеет место укорочение нижней конечности. Укорочена верхняя конечность с сохраненной осью и функцией лечению не подлежит. Следует устранить угловое смещение отломков у детей, поскольку с возрастом деформация будет увеличиваться.
В случае неполного сращения диафизов костей деформацию можно устранить закрытым способом под наркозом. Неправильно сросшиеся диафизы и эпифизы требуют оперативного лечения. Чаще всего проводят остеотомию на верхушке деформации диафиза с фиксацией отломков металлическим фиксатором и последующим лечением, как и при свежих переломах. Сросшиеся отломки, смещены в ширину, во время операции выделяют, освежают, открывают костно-мозговые полости, а после репозиции проводят металлоостеосинтез.
Околосуставной остеотомией ограничиваются при нарушении оси конечности после внутрисуставного перелома, который обязательно требует восстановления конгруэнтности суставных поверхностей. Смещенный отломок отделяют до мозоли, репонируют под визуальным контролем и фиксируют так, чтобы совпадали суставные хрящевые поверхности. Если такая операция невозможнп, то проводят артропластику (локтевого, тазобедренного, коленного), артродез (голеностопного, коленного) или эндопротезирование (тазобедренного, коленного, локтевого суставов) у пожилых людей.

Зубные корни неизбежно начинают оголяться в пожилом возрасте – такой процесс полностью естественен и является реакцией на старение организма. Но старость — это далеко не единственная причина такого явления, которое портит красивую улыбку и в будущем может привести к другим серьезным болезням. Оголение корня может произойти в любом возрасте из-за болезни или патологии.
В этой статье пойдет речь о том, что делать в ситуации, когда десна заметно поднялась над зубом, а также вы найдете ответы, почему это происходит и какие могут быть последствия отказа от лечения.
По каким причинам оголяются корни зубов
Явление оголения коней зубов в стоматологии имеет название – рецессия десны, но обычно рецессия является только симптомом, за которым скрывается другое стоматологическое заболевание. Чаще всего рецессией страдает именно нижний ряд зубов, поскольку принимает на себя основную нагрузку.
Распространенной болезнью, которая вызывает оголение десен, является пародонтит, во время которого в тканях пародонта начинают происходить воспалительные процессы, если запустить такую болезнь, она может принять хронический характер.
Обычно пародонтит является следствием несоблюдения правил гигиены ротовой полости. Налет и остатки пищи, которые скапливаются между зубами и на поверхности постепенно попадают в мягкие ткани и провоцируют воспалительные процессы.
Воспаление существенно ослабляет десна, и они становится слабыми и неспособными поддерживать свою форму. Затем они опускаются и оголяют шейку зубов, а это может привести к их расшатыванию и выпадению. Также пародонтит может быть вызван естественной патологией.
Вторая по распространенности причина оголения корней — это пародонтоз, в отличие от пародонтита не является воспалительным заболеванием. Во время такой болезни десна уменьшаются в размере по причине атрофии мягких тканей, или нарушению обменных процессов в них.

К другим причинам, которые вызывает оголение зубных коней можно отнести:
- Неправильная чистка зубов, а именно слишком сильное давление щетки на десну.
- Разращение зуба в близости от десны по причине кариеса.
- Неправильный прикус, короткая уздечка языка и иные патологии ротовой полости.
- Сбои в работе щитовидной железы и ЖКТ.
- Кариес, который проник глубоко в зубные ткани часто становиться причиной отслоения десны от зуба.
Для устранения дефекта необходимо выяснить причину его возникновения. Если запустить болезнь, десна в конечном итоге опустятся до такой степени, что зуб сможет выпасть. Учитывая, что большинство причин возникновения такого дефекта не локальны, а действуют на всю ротовую полость, отказ от лечения может привести к потере всех пораженных зубов.
Сопутствующие симптомы
Зуб состоит из трех частей:
В здоровом состоянии видимой должна быть только коронка, шейка должна быть прикрыта десной, а корень расположен в альвеоле (специальное углубление для корня). Когда начинается процесс рецессии, шейка зуба оголяется, но это еще не все, вместе с этой проблемой обычно проявляются и такие симптомы:
- Высокая чувствительность зуба при контакте с сильно холодной, горячей, сладкой, соленой и кислой пищей, т.к. зуб обнажил чувствительную часть шейки, на которой почти нет защитной эмали.
- Заметное потемнение эмали портит внешний вид, также ситуация усугубляется при оголении шейки зуба, которая имеет желтый цвет.
- Визуально зуб кажется длиннее.
- Чувство дискомфорта в десне. При попытке надавить на нее языком она не плотно прилегает к зубу, а отходит от него.
- Во время чистки зубов десна сильно опухают, болят и краснеют.
- Возникают широкие межзубные щели у основания зуба.
Следует заметить, что любой из вышеперечисленных симптомов более остро ощущается в юношеском и среднем возрасте, в то время как пожилые люди могут не замечать и не чувствовать, что что-то не так. В этом кроется большая опасность, ведь взрослые пациенты чаще всего обращаются, когда ситуация достигла критической отметки и спасти зуб практически невозможно.

Почему не стоит игнорировать проблему – к каким осложнениям это может привести
Первым делом оголяется шейка зуба, затем всегда спустя некоторое время открывается и корень, болезнь попросту не может остаться на одной стадии. Вследствие ослабления ткани, десна становиться меньше, и уже не справляются с задачей удержания зуба, из-за чего он расшатывается при малейшем давлении.
До момента, когда зуб выпадет, произойдет деформация всего зубного ряда и с высокой вероятностью может произойти перелом зуба в месте соприкосновения шейки и коронки, из-за низкой плотности эмали в данной области.
Еще одно почти неизбежное последствие отказа от лечения рецессии десны это клиновидный дефект, в результате которого край десны, который прилегает к зубу, принимает V-образную форму, что сразу бросается в глаза и портит эстетический вид. Чтобы не допустить осложнения, необходимо своевременно обратиться к стоматологу, выяснить причину, по которой происходит рецессия десны и как можно скорее устранить ее.
Варианты лечения рецессии десны
После выяснения основной причины, которая вызвала такое неприятное явление, можно начинать лечение. При лечении рецессии десны первостепенной задачей стоит сохранение зуба и предупреждение в будущем повторного ослабления тканей десны.
Опускание десны всегда является следствием какой-либо болезни или патологического процесса. Что касается лечения симптома рецессии, современная медицина может предложить несколько путей для устранения такого неприятного дефекта:

В случае, когда рецессия десны запущена слишком сильно, и зуб уже явно шатается, необходимо проходить процедуру шинирования (объединение подвижных частей ряда в новую группу и ее фиксация в нужном положении). Для фиксации обычно используется тонкая арамидная нить, которая крепится с тыльной стороны ряда или же устанавливается протез с когтевидными ответвлениями под каждый расшатанный зуб.
Стоит заметить, что иногда, когда десна уже почти оголила корень, зуб сильно шатается и находится в плохом состоянии, лучшим решением будет его удаление. В будущем на его место можно установить имплант, который не отличить от настоящего зуба. Такой имплант это единственный вариант сохранить красивую улыбку и функциональность челюсти.
Лечение с помощью народной медицины
Практическое использование советов народной медицины допускается только в качестве дополнительной терапии и только после консультации с врачом. Вот несколько проверенных и эффективных способов:
- Регулярные полоскания, они необходимы для очищения и укрепления зубов и десен. Лучшей настойкой для полоскания будет отвар из зверобоя. Для его приготовления необходимо измельчить сухое растение и добавить к нему воды в пропорции 1 к 4, затем довести до кипения и оставить настаиваться 1 час. Полоскать рот нужно 2 раза в день после основных гигиенических процедур.
- Компрессы. Использование компрессов поможет понизить болевые ощущения и запустить процессы восстановления ткани. Эффективный компресс можно сделать, смешав масло облепихи и оливковое масло в пропорции 1 к 1. Затем обмакнуть в получившийся раствор ватку и приложить в проблемное место на 5 минут. После чего рот нужно прополоскать водой. Такая процедура снимет болевые ощущения.
- Массаж. Хороший массаж налаживает обменные процессы в тканях десны, что способствует быстрому заживлению. Перед процедурой нужно вымыть руки, а затем легонько подушечками пальцев массировать десну в течение 1-2 минут.
Лечение без квалифицированной врачебной консультации может привести к ухудшению состояния. Поэтому при появлении первых признаков рецессии нужно сперва показаться стоматологу, а затем принимать меры по лечению.
Меры профилактики
Гарантировать полностью защиту от постепенного отделения десны от зуба невозможно, ведь это произойдет само собой с возрастом, но можно замедлить этот процесс. Эксперты в области пародонтологии и стоматологии выделили несколько основных рекомендаций, соблюдая которые можно свести к минимуму риск возникновения рецессии десны:
- Первое, что нужно делать – это систематически 2-3 раза в год посещать стоматолога в качестве профилактики.
- Нужно отказаться от вредных привычек или свести их к минимуму.
- Обогатить ежедневный рацион свежими фруктами и овощами.
- Совершать гигиенические процедуры минимум 2 раза в день, утром и перед сном. При желании можно дополнить чистку зубов с помощью зубной нити.
- При появлении подозрения или симптома любой болезни ротовой полости немедленно обратиться к врачу.
Регулярные профилактические осмотры у стоматолога — это то, чем пренебрегает большинство людей. Поэтому нужно выработать привычку, которая поможет сохранить зубы здоровыми.
Важно знать! Если десна является вашим слабым местом, зубы необходимо чистить крайне деликатно, с использованием мягкой зубной щетки и ополаскивателя. Жесткая щетка может нанести вред десне и со временем спровоцировать ее отделение.
Рецессии десны – это проблема не только лишь эстетического вида. Данное явление сигнализирует о наличии более серьезного заболевания или проходящих патологических процессов в мягких тканях десны. Любое отклонение от нормального состояние должно насторожить и стать поводом визита к стоматологу.

Остеосцинтиграфия представляет собой метод диагностики, изучающий метаболизм тканей костей при помощи препаратов радиофармацевтического вида. Такие препараты должны внутривенно вводиться и накапливаться в тканях костей. Потом при помощи гамма-камеры это излучение улавливается.
При помощи лучевой диагностики, которая происходит при этом обследовании, выявляются патологические процессы, которые сложно диагностировать другими методами. Также при помощи этой диагностики можно выявить заболевание на первых стадиях. Это могут быть:
- Рак;
- Не видный на рентгеновском изображении скрытый перелом;
- Остеомиелит;
- Метастазы в костях;
- Выявление динамики развития онкологического процесса.
Особой подготовки к остеосцинтиграфии не требуется. Хорошо опорожнить мочевой пузырь перед процедурой.
После введения препарата нужно выпить в течение часа литр воды, чтобы препарат лучше накапливался в костях, а лучевая нагрузка была снижена.
Показания для проведения остеосцинтиграфии следующие:
- Наличие в костных структурах метаболических болезней;
- Переломы различного характера;
- Костные и суставные воспаления;
- Возможные метастазы;
- Наблюдение за результатами различной терапии;
- Наличие воспалений при протезах.
Противопоказаниями при данном методе диагностики становятся:
- Период лактации;
- Период беременности.
Вслед за введением препарата должно пройти 3 часа. Далее делается процедура, которая продлится десять минут - полчаса. В тот же день выдается и заключение.
При проведении остеосцинтиграфии на руках должны быть различные выписки и заключения, а также результаты с прошлой подобной диагностики.
При процедуре используют такие радиофармацевтические препараты, как фосфатные комплексы, связывающиеся с гидроксиапатитом и коллагеном. Гамма-кванты при покидании организма считываются прибором, благодаря чему получается изображение.

Многие опухоли дают метастазы в кости. Это бывает при раке желез предстательной и молочной, почек, легких. Насторожить должно повышение онкомаркеров. После лечения нужно наблюдать состояние тканей костей в динамике. Исследование делают два раза в год, потом через год.
Патологию в тканях костей можно обнаружить на первых стадиях до развития симптоматики и проведения рентгена.
Если в тканях наблюдаются воспалительные процессы, то это повод произвести данное исследование. Благодаря остеосцинтиграфии определяются очаги воспаления на любой стадии болезни.
С помощью этой диагностики возможно обнаружить, есть ли перелом, и оценить, как идет процесс восстановления. При остеопорозе легко выявить незаметные переломы на первых стадиях, которые не будут видны на рентгене.
При установке металлических конструкций и протезов данная диагностика выявляет дефекты, воспалительные процессы, их интенсивность. Посрезовый анализ изображения с наибольшей точностью покажет места воспалений и их характер.
Процедура не имеет вредных последствий. Рекомендовано в первые сутки контролировать потребление жидкости, лучше для восстановления водно-солевого баланса пить ее больше. Хорошо соблюдать правила гигиены: купаться тщательно, стирать все вещи.
Доза облучения во время процедуры минимальна, поэтому делать ее можно довольно часто, исключение – беременность и период грудного вскармливания.
Высокие скулы, ямочки на щеках, мощный или наоборот невыраженный подбородок, разрез глаз – это то, что определяет характерные особенности внешности человека. Во многом черты лица зависят от наследственности. Но существует целый ряд характерных приобретенных изменений, связанных с неправильным развитием костей лицевого отдела черепа. Как правило, эти изменения не красят человека, не добавляют ему привлекательности, а наоборот способствуют формированию негативного общего впечатления.

Чаще всего причиной изменений является нарушение развития челюстей, которое проявляется формированием аномалий прикуса. Несоответствие длины и ширины верхней и нижней челюстей измеряется миллиметрами. Но эти несколько миллиметров могут значительно повлиять на состояние мягких тканей, для которых кости лица являются опорой. Каждая из разновидностей неправильного прикуса имеет свои характерные признаки помимо неправильного расположения верхнего и нижнего зубных рядов друг относительно друга.
Недоразвитие подбородка, опущение уголков рта
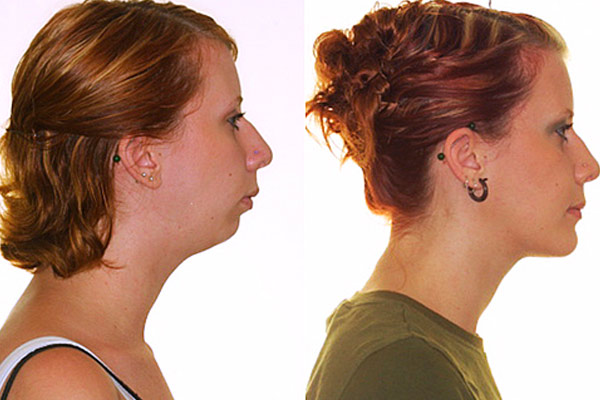
Отставание в развитии нижней челюсти, более быстрый рост верхней челюсти определяют характерные изменения в нижней трети лица. Рассмотрим деформации, которые развиваются при формировании дистального и глубоко прикусов.
Дистальный прикус (прогнатический) характеризуется тем, что верхний зубной ряд расположен кпереди по отношению к нижнему. Зубные ряды смыкаются только в области больших и малых коренных зубов, от чего зубы, расположенные в глубине ротовой полости подвержены ускоренному истиранию. Резцы и клыки верхней челюсти значительно выдвинуты вперед, выталкивая перед собой верхнюю губу. Нижняя при этом западает. Особенно заметно это на фоне уменьшенного в объеме подбородка.
От того, что рот пациента с дистальным прикусом постоянно приоткрыт, формируется определенное выражение лица, которое собеседники расценивают как удивление или нерешительность. При этом невербальные проявления никак не соответствуют реальным эмоциям, которые переживает в данный момент человек. Удивленное выражение лица у человека может быть и тогда, когда он злится, и тогда, когда радуется.

Визуальное уменьшение высоты лица
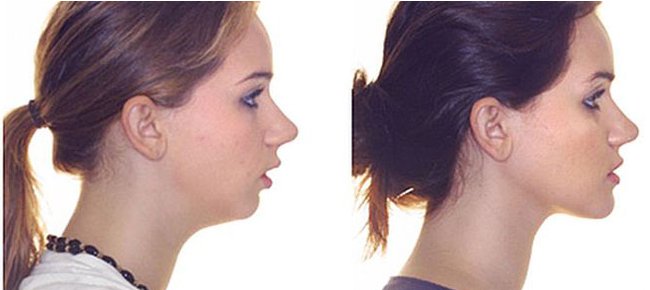
Высота нижней трети лица снижается у пациентов с глубоким прикусом, при котором зубы верхней челюсти перекрывают нижние более чем на половину длины коронки. В отличие от дистального прикуса, при глубокой окклюзии зубные ряды не соприкасаются ни в области передних, ни в области боковых зубов за счет того, что верхняя челюсть по размерам значительно больше нижней. Тяжелая степень нарушения окклюзии характеризуется тем, что зубы упираются в мягкие ткани десен и травмируют их.
Казалось бы, высота зубов не такая большая, уменьшение продольного размера лица составляет 5 мм и менее. Но этого бывает достаточно для формирования заметной диспропорции. Дополняет впечатление выдающаяся вперед нижняя губа, привычка поджимать губы, чтобы избежать выворачивания излишне длинной нижней губы наружу. Поджатые губы визуально становятся тонкими, рот всегда напряжен. У людей с высоким лбом может быть заметна диспропорция верхней и нижней третей лица. Если же лоб недостаточно высокий, то все черты лица визуально оцениваются как мелкие, а само лицо становится маленьким.
Массивный подбородок
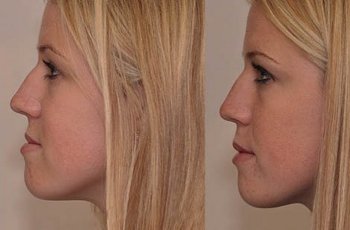
У людей с мезиальным прикусом нижняя челюсть по своим размерам превосходит верхнюю. Происходит это по двум причинам:
нижняя челюсть развивается слишком быстро;
рост костей, образующих верхнюю челюсть, запаздывает.
Запавшие щеки
Такое нарушение окклюзии как открытый прикус характеризуется нарушением смыкания зубов, формированием заметной щели между резцами и клыками верхней и нижней челюстей. Зазор может сформироваться и в боковых отделах. Дизокклюзия передних зубов приводит к тому, что рот постоянно приоткрыт, губы не смыкаются. Это делает выражение лица удивленным. Наличие щели в боковых отделах зубных рядов приводит к западению щек, похожему на то, которое наблюдается при утрате больших и малых коренных зубов.
Нарушение симметрии лица
Некоторая асимметрия лица является абсолютной нормой для большинства людей и до определенного предела не влияет на восприятие внешности человека. Неравномерное развитие верхней и нижней челюстей, как правило, приводит к формированию заметного изъяна. При этом в первую очередь нарушается правильное перекрывание нижнего зубного ряда верхним за счет бокового смещения челюстей друг относительно друга.
Люди с перекрестным прикусом вынуждены нагружать при жевании преимущественно какую-либо одну сторону, что приводит к более быстрому истиранию зубов в этой области. Снижение высоты зубных коронок вследствие истирания эмали постепенно усиливает имеющуюся асимметрию.
Стоит ли исправлять нарушения окклюзии?
К особенностям внешности можно привыкнуть. Благо, черты лица – это не единственный фактор, которые определяет общее представление о человеке. Но если уж стоматолог выявил нарушение окклюзии зубов, то лучше их скорректировать. Причин для этого сразу несколько:
неровные зубы, это то, о чем человек постоянно помнит, потому улыбка получается не такой искренней, как хотелось бы;
снижение высоты зубов вследствие истирания эмали визуально добавляет человеку возраста, делает его значительно старше, чем он есть на самом деле;
неправильное распределение нагрузки при жевании вызывает дегенеративно-дистрофические изменения в височно-нижнечелюстном суставе, который со временем начинает щелкать, болеть;
нарушение прикуса приводит к изменению тонуса мышц лица и шеи, что приводит к изменению осанки;
постоянно повышенный мышечный приводит к нарушению кровообращения и провоцирует упорные головные боли;
кривые зубы делают речь нечеткой.
Вы можете пройти бесплатную диагностику и получить бесплатную консультацию
Врач-ортодонт даст медицинское заключение: вам лучше подходят брекеты, виниры или элайнеры
Читайте также:

