Как сделать укол лошади внутривенно
Добавил пользователь Евгений Кузнецов Обновлено: 05.10.2024

Применение лекарственных препаратов – основа ветеринарной терапевтической техники. Правильное и своевременное введение их в организм больного животного является залогом успешного лечения. По способу введения различают следующие лекарственные средства:
Препараты для перорального применения (рer os – через рот): таблетки, суспензии, микстуры, сиропы, порошки, растворы, капсулы, пилюли, драже. Фармацевтические препараты, предназначенные для перорального применения, обычно имеют приятный вкус и запах, покрыты защитной оболочкой, препятствующей их растворению в ротовой полости и обеспечивающей начало действия в желудке или всасывание в кишечнике. Данные лекарственные средства не должны обладать раздражающим действием на желудочно-кишечный тракт, вызывать слюнотечение или рвоту. Препараты указанной группы широко распространены ввиду простоты их применения, однако, имеют некоторые особенности и противопоказания. Перорально нельзя применять лекарственные средства при рвоте и сильном воспалительном процессе в желудочно-кишечном тракте, поскольку поступление и всасывание их будет невозможно или затруднено; при острых состояниях из-за относительной длительности достижения терапевтического эффекта, ведь требуется время на дачу препарата, его прохождение по желудочно-кишечному тракту, всасывание в кровь и т. д.; при затруднении дыхания из-за опасности аспирации; при повреждении костей, мускулатуры и нарушении иннервации лицевого отдела черепа вследствие травм, некоторых инфекционных болезней, сильных интоксикаций, ведущих к параличам жевательных мышц и мышц шеи, ослаблению глотательных движений; при подозрении на инородное тело или отсутствие перистальтики в желудочно-кишечном тракте, т.к. будет затруднена его проходимость; при невозможности дачи препарата ввиду агрессивного поведения животного или болезненности в ротовой полости. Из особенностей перорального применения препаратов следует отметить возможность возникновения позывов на рвоту, слюнотечение и кашель. Также не рекомендуется применять животным спиртовые растворы, таблетки для рассасывания. Задавать таблетки, пилюли, капсулы можно с помощью болюсо- или таблеткодавателя (продается в ветеринарных аптеках и зоомагазинах) или, открыв животному пасть, положить препарат на корень языка, после чего сомкнуть челюсти и поглаживать животное по шее, стимулируя глотательные движения. Многие препараты можно давать с кормом, маскируя тем самым запах и вкус лекарства. Порошки и измельченные таблетки можно посыпать поверх влажного корма, что обеспечит прикрепление частиц лекарственного средства и сделает невозможным для животного отделение корма от препарата. Капсулы с густым содержимым можно надрезать ножом и выдавить замазку на корм, лапу, мордочку животного, дав ему себя облизать – такой способ очень хорошо подходит для дачи лекарств кошкам. Гели и пасты, микстуры удобнее задавать из шприца без иглы, иногда смешивая их с водой – таким образом, гарантирована точная дозировка и максимальное попадание препарата в рот животного.
Сублингвальное введение лекарственных средств. В ветеринарии используется редко и в основном в экстренных случаях. Подъязычно вводят глюкозу при гипогликемии, спрей нитроглицерина или таблетку валидола при сердечной патологии, спрей сальбутамол при затруднении дыхания и т.п. Сублингвальное введение обеспечивает быстрое действие лекарственных препаратов, однако, длительность такого эффекта, как правило, краткосрочная и призвана скорее купировать острое состояние, чем обеспечить длительное улучшение. Для введения лекарств сублингвально необходимо открыть пасть животному, слегка наклонив его голову назад, после чего впрыснуть препарат под приподнявшийся язык.
Внутримышечно. У животных, как и у человека, для инъекций используется заднебедренная и ягодичная группы мышц. При травмах в области таза можно использовать мышцы передних конечностей в области плеча (у птиц используют хорошо развитые грудные мышцы). После предварительной дезинфекции спиртовым раствором иглу вводят приблизительно на 5 мм. Угол наклона и глубина введения иглы варьируют от места инъекции и упитанности животного. Если объем препарата небольшой можно использовать инсулиновые шприцы с более тонкими иглами. Внутримышечно животным не рекомендуется вводить витамины ввиду их болезненности, растворы для инфузий и местно-раздражающие препараты ввиду опасности возникновения некроза. Объем вводимого внутримышечно препарата даже у крупных собак не должен превышать 5 мл. При необходимости введения большего объема лучше разделить лекарство на 2 дозы и ввести их в разные точки.
Интраназально. Интраназально вводятся спреи, растворы, капли при заболеваниях верхних дыхательных путей. Способ не получил широкого распространения в ветеринарии мелких животных ввиду узости у них носовых ходов и связанных с этим трудностях введения. Если же интраназальное введение все же необходимо, у крупных собак используют детские пипетки, у мелких собак и кошек – укороченные внутривенные катетеры без мандрена. Также в птицеводстве или при лечении астмы кошек используют ингаляторы. При этом маски либо конструируют самостоятельно, либо помещают животное в закрытый бокс.
Субконъюнктивально. Аппликация офтальмологических препаратов доступна в домашних условиях, если только речь не идет о субконъюнктивальных инъекциях. Для нанесения в конъюнктивальную полость глазных капель, мазей необходимо указательным пальцем приподнять верхнее веко животного, а большим пальцем одновременно оттянуть нижнее веко. При этом препарат наносится другой рукой, после чего веки смыкают и производят 2-3 возвратных движения в параллельной векам плоскости для равномерного распределения лекарственного средства.
Существуют также другие способы введения лекарственных препаратов: интратрахеально (в трахею), интраперитонеально (внутрибрюшинно) и т. д., но все они требуют специальной подготовки и проводятся ветеринарными специалистами в условиях клиники.
Существует несколько способов введения лекарственных препаратов. Способ введения препарата влияет на его фармакодинамику. Следует строго соблюдать дозировки и способ введения лекарственных средств.
В данной статье мы рассмотрим основные правила внутримышечных инъекций.

Фото 1. Схематическое изображение доступных групп мышц лошади для внутримышечных инъекций. 1 – мышцы области шеи; 2 – грудные мышцы; 3 – мышцы задней поверхности бедра; 4 – ягодичная группа мышц; 5 – мышцы плеча.
Основные правила выполнения внутримышечных инъекций лошадям.
1. Все манипуляции выполняются в перчатках.
2. Инъекция всегда выполняется c помощником, который удерживает голову лошади и находится на стороне выполняющего манипуляции.
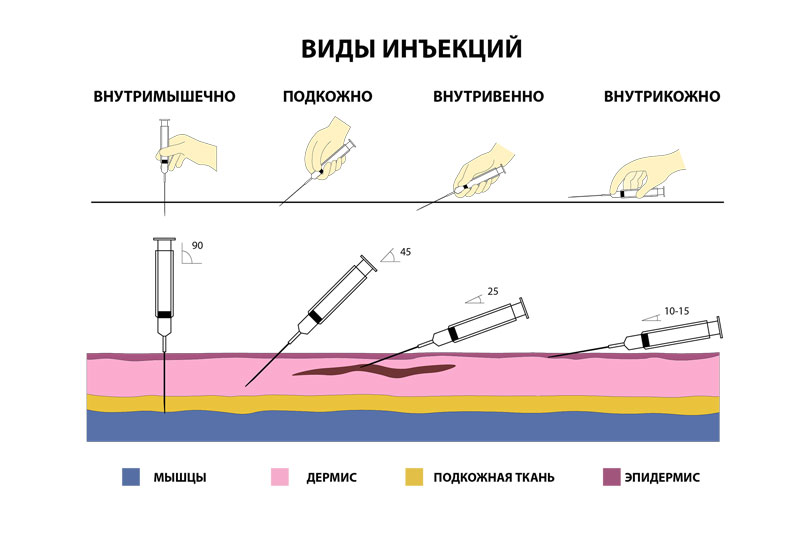
Внутривенная инъекция представляет собой введение лекарственного средства в кровяное русло пациента. При данной процедуре важно соблюдать все правила, уделяя особое внимание асептике, чтобы не нанести вреда здоровью больного.
Куда ставить внутривенный укол?
В большинстве случаев для постановки уколов используются вены, проходящие через область локтевой ямки (из-за своего близкого расположения к кожным покровам и большого диаметра), а также поверхностные венозные сосуды предплечья и кистей рук, реже — ног.
Какими бывают вены?
Прежде чем делать внутривенный укол, необходимо знать о том, какие типы вен существуют. В зависимости того, насколько вена смещается по плоскости, различают такие виды:
- Скользящая — обладает способностью к легкому перемещению в подкожной клетчатке, смещается на расстояние, превышающее ее диаметр, снизу не зафиксирована.
- Фиксированная — незначительно смещается, практически нельзя переместить на расстояние, соответствующее ширине самого сосуда.
Существует еще одна классификация, при которой учитывается видимость и пальпация вен:
- Слабо контурированная вена — не выступает над кожными покровами. Легко прощупывается и просматривается исключительно передняя венозная стенка.
- Хорошо контурированная вена — отличается объемностью, хорошо пальпируется, просматривается и выступает над кожными покровами.
- Не контурированная вена — не видна невооруженным глазом и не поддается пальпации. Прощупать ее может только опытный медицинский специалист.
Кроме того, их подразделяют на тонкостенные и толстостенные в зависимости от выраженности венозной стенки.
Какие вены подходят для постановки уколов?
Лучше всего для внутривенных инъекций подходят толстостенные хорошо контурированные скользящие или фиксированные вены. Значительно сложнее поставить укол в слабо контурированную вену, независимо от толщины ее стенок и уровня ее фиксации.
Видео, как правильно делать внутривенный укол
Осложнения и нежелательные последствия
При неправильной постановке укола или выборе вены существует вероятность развития определенных осложнений. Важно достаточно плотно фиксировать иглу в вене. В противном случае она будет вращаться, травмируя сосуд. Наиболее часто данная проблема наблюдается у людей преклонного возраста. В подобной ситуации необходимо прекратить введение раствора и сделать инъекцию в другую вену. На месте повреждения, как правило, образуются гематомы, подкожные кровоизлияния. На данную область рекомендуется наложить фиксирующую повязку.
Часто во время процедуры люди сталкиваются с проблемой ломкости вен. Сложность заключается в том, что визуально и на ощупь такие сосуды совершенно не отличаются от здоровых. Однако при введении лекарственного раствора образуется обширная, болезненная гематома.
Еще одно частое осложнение — это попадание препарата в область подкожной клетчатки. Основная причина — недостаточно прочная фиксация иглы. Если пациент во время процедуры пошевелит рукой, то инъекционный раствор попадет под кожные покровы. Во избежание подобного осложнения рекомендуется фиксировать вену в двух точках или же по всей верхней конечности. Также попадание лекарства под кожу может возникать из-за прокола сосуда тонкой иглой одноразовых шприцев.
Пошаговая инструкция постановки внутривенного укола
Для того чтобы правильно сделать внутривенный укол, необходимо действовать по следующей схеме:
- Вымыть руки, надеть перчатки.
- Набрать в шприц раствор.
- Усадить пациента в удобную позу.
- Придать руке, в которую будет вводиться раствор, правильное положение — разогнуть локоть и повернуть конечность ладонью вверх.
- Подложить под локоть специальную подушечку.
- Наложить жгут на область средней трети плеча.
- Найти наиболее подходящую для укола вену.
- Обработать место введения инъекции этиловым спиртом.
- Зафиксировать кожные покровы в месте укола (немного натянуть их в районе сгиба локтя и сместить к периферии).
- Поставить иглу параллельно вене, проколоть кожу и осторожно ввести иголку на одну треть.
- Фиксируя вену левой рукой, изменить направление иглы и пунктировать сосуд до ощущения попадания в пустое пространство.
- Потянуть поршень шприца на себя. Если игла попала в вену, шприц наполнится кровью.
- Снять жгут.
- Осторожно и медленно ввести лекарство, оставив в шприце около 0,5-2 мл.
- Приложить к месту инъекции ватный тампон, обработанный спиртом, и осторожно извлечь иглу из вены. Это поможет предупредить образование гематомы.
- Согнуть руку человека в локте с приложенным тампоном со спиртом и попросить его подержать ее в таком положении на протяжении 5 минут (с целью профилактики возможного кровотечения).
В завершении процедуры остается закрыть шприц колпачком, выбросить его и перчатки, после чего тщательно вымыть руки.
Хроническая обструктивная болезнь легких (ХОБЛ) — заболевание, характеризующееся прогрессирующей, частично обратимой бронхиальной обструкцией, которая связана с воспалением дыхательных путей, возникающим под влиянием неблагоприятных факторов внешней сред

В опубликованных недавно рекомендациях ведущих экспертов Американского и Европейского торакальных обществ подчеркивается, что развитие ХОБЛ у больных можно предупредить, а при ее лечении вполне реально добиться успехов [7].
Заболеваемость и смертность пациентов от ХОБЛ продолжают расти во всем мире, что в первую очередь обусловлено широкой распространенностью курения. Показано, что этим заболеванием страдают 4–6 % мужчин и 1–3 % женщин старше 40 лет [8, 10]. В европейских странах оно ежегодно является причиной смерти 200–300 тыс. человек [10]. Высокое медико-социальное значение ХОБЛ стало причиной издания по инициативе ВОЗ международного согласительного документа, посвященного ее диагностике, лечению, профилактике и основанного на принципах доказательной медицины [8]. Аналогичные рекомендации выпущены Американским и Европейским респираторными обществами [7]. В нашей стране недавно опубликовано 2-е издание Федеральной программы по ХОБЛ [1].
Задачами терапии ХОБЛ являются предупреждение прогрессирования болезни, уменьшение выраженности клинических симптомов, достижение лучшей переносимости физической нагрузки и повышение качества жизни больных, предупреждение осложнений и обострений, а также снижение смертности [8, 9].
Основными направлениями лечения ХОБЛ являются уменьшение воздействия неблагоприятных факторов внешней среды (в том числе отказ от курения), обучение больных, использование лекарственных средств и немедикаментозная терапия (оксигенотерапия, реабилитация и др.). Различные комбинации этих методов используются у пациентов с ХОБЛ в фазу ремиссии и обострения.
Уменьшение влияния на больных факторов риска является неотъемлемой частью лечения ХОБЛ, позволяющей предупредить развитие и прогрессирование этого заболевания. Установлено, что отказ от курения позволяет замедлить нарастание бронхиальной обструкции. Поэтому лечение табачной зависимости актуально для всех пациентов, страдающих ХОБЛ. Наиболее эффективны в этом случае беседы медицинского персонала (индивидуальные и групповые) и фармакотерапия. Существуют три программы лечения табачной зависимости: короткая (1–3 мес), длительная (6–12 мес) и программа снижения интенсивности курения [2].
Назначать лекарственные препараты рекомендуется в отношении больных, с которыми беседы врача оказались недостаточно эффективны. Следует взвешенно подходить к их применению у людей, выкуривающих менее 10 сигарет в день, подростков и беременных. Противопоказанием к назначению никотинзамещающей терапии являются нестабильная стенокардия, нелеченая пептическая язва двенадцатиперстной кишки, недавно перенесенные острый инфаркт миокарда и нарушение мозгового кровообращения.
Повышение информированности пациентов позволяет повысить их работоспособность, улучшить состояние здоровья, формирует умение справляться с болезнью, повышает эффективность лечения обострений [8]. Формы обучения больных различны — от распространения печатных материалов до проведения семинаров и конференций. Наиболее эффективно интерактивное обучение, которое проводится в рамках небольшого семинара.
Принципы лечения ХОБЛ стабильного течения [6, 8] следующие.
Хирургическое лечение
Роль хирургического лечения у больных ХОБЛ в настоящее время является предметом исследований. Сейчас обсуждаются возможности использования буллэктомии, операции по уменьшению легочного объема и трансплантации легких.
Показанием для буллэктомии при ХОБЛ является наличие у пациентов буллезной эмфиземы легких с буллами большого размера, вызывающими развитие одышки, кровохарканья, легочных инфекций и боли в грудной клетке. Эта операция приводит к уменьшению одышки и улучшению функции легких.
Значение операции по уменьшению легочного объема при лечении ХОБЛ изучено пока недостаточно. Результаты завершившегося недавно исследования (National Emphysema Therapy Trial) свидетельствуют о положительном влиянии этого хирургического вмешательства по сравнению с медикаментозной терапией на способность выполнять физическую нагрузку, качество жизни и летальность больных ХОБЛ, имеющих преимущественно тяжелую верхнедолевую эмфизему легких и исходно низкий уровень работоспособности [12]. Тем не менее эта операция остается пока экспериментальной паллиативной процедурой, не рекомендуемой для широкого применения [9].
Трансплантация легких улучшает качество жизни, функцию легких и физическую работоспособность больных. Показаниями для ее выполнения являются ОФВ1 ё25% от должного, РаСО2>55 мм рт. ст. и прогрессирующая легочная гипертензия. К числу факторов, лимитирующих выполнение этой операции, относятся проблема подбора донорского легкого, послеоперационные осложнения и высокая стоимость (110–200 тыс. долларов США). Операционная летальность в зарубежных клиниках составляет 10–15%, 1-3-летняя выживаемость, соответственно, 70–75 и 60%.
Ступенчатая терапия ХОБЛ стабильного течения представлена на рисунке.
Лечение легочного сердца
Легочная гипертензия и хроническое легочное сердце являются осложнениями ХОБЛ тяжелого и крайне тяжелого течения. Их лечение предусматривает оптимальную терапию ХОБЛ, длительную (>15 ч) оксигенотерапию, использование диуретиков (при наличии отеков), дигоксина (только при мерцательной терапии и сопутствующей левожелудочковой сердечной недостаточности, так как сердечные гликозиды не оказывают влияния на сократимость и фракцию выброса правого желудочка). Спорным представляяется назначение вазодилятаторов (нитратов, антагонистов кальция и ингибиторов ангиотензинпревращающего фермента). Их прием в ряде случаев приводит к ухудшению оксигенации крови и артериальной гипотензии. Тем не менее антагонисты кальция (нифедипин SR 30–240 мг/сут и дилтиазем SR 120–720 мг/cут), вероятно, могут применяться у больных с тяжелой легочной гипертензией при недостаточной эффективности бронхолитиков и оксигенотерапии [16].
Лечение обострений ХОБЛ
Обострение ХОБЛ характеризуется нарастанием у больного одышки, кашля, изменением объема и характера мокроты и требует изменений лечебной тактики. [7]. Различают легкие, средней тяжести и тяжелые обострения болезни (см. табл. 3).
Лечение обострений предусматривает использование лекарственных препаратов (бронхолитиков, системных глюкокортикоидов, по показаниям–антибиотиков), оксигенотерапии, респираторной поддержки.
Использование бронхолитиков предполагает увеличение их доз и кратности назначения. Режимы дозирования этих препаратов приведены в таблицах 4 и 5. Введение $beta;2-адреномиметиков и холинолитиков короткого действия осуществляется с помощью компрессорных небулайзеров и дозированных ингаляторов со спейсером большого объема. В некоторых исследованиях показана эквивалентная эффективность этих систем доставки. Однако при средней тяжести и тяжелых обострениях ХОБЛ, особенно у больных пожилого возраста, вероятно, следует отдавать предпочтение небулайзерной терапии.
Инвазивная ИВЛ предусматривает интубацию дыхательных путей или наложение трахеостомы. Соответственно связь больного и респиратора осуществляется через интубационные или трахеостомические трубки. Это создает риск развития механических повреждений и инфекционных осложнений. Поэтому инвазивная ИВЛ должна использоваться при тяжелом состоянии больного и только при неэффективности других методов лечения.
Показания для инвазивной ИВЛ [8, 9]:
- тяжелая одышка с участием вспомогательных мышц и парадоксальными движениями передней брюшной стенки;
- частота дыхания > 35 в 1 мин;
- тяжелая гипоксемия (рО2 60 мм рт. ст.);
- остановка дыхания, нарушение сознания;
- гипотония, нарушения сердечного ритма;
- наличие осложнений (пневмония, пневмоторакс, тромбоэмболия легочной артерии и др.).
Больные с легкими обострениями могут лечиться амбулаторно.
Амбулаторное лечение легких обострений ХОБЛ [7–9] включает следующие этапы.
Пациенты с обострениями средней тяжести, как правило, должны госпитализироваться. Их лечение осуществляется по следующей схеме [7–9].
А. В. Емельянов, доктор медицинских наук, профессор
СПБ ГМУ, Санкт-Петербург
Читайте также:

