Как сделать так чтобы не текли сопли когда плачешь
Обновлено: 04.07.2024
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе.
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе. Отсутствие носового дыхания может даже привести к повышению внутричерепного давления и расстройству функции центральной нервной системы. При этом ребенок становится беспокойным. У некоторых детей отмечается нарушение сна. Выраженное и длительное затруднение носового дыхания приводит к гипоксии, что способствует замедлению развития. Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Таким образом, за состоянием дыхания через нос нужно следить начиная с рождения ребенка. Необходимо ежедневно ухаживать за полостью носа младенца — аккуратно при помощи специальных ватных палочек или турундочек вращательными движениями удалять корочки и густую слизь, предварительно закапав 1–2 капли стерильного вазелинового или растительного масла или изотонические растворы, способствующие разжижению слизи и облегчающие ее удаление из носа, усиливающие резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам, например, Отривин Бэби капли для орошения — стерильный изотонический раствор натрия хлорида 0,74%, уровень pН которого близок естественной секреторной жидкости слизистой носа. Отривин Бэби применяют интраназально по несколько капель из флакона-капельницы по 2–4 раза в каждый носовой ход ежедневно.
Если у ребенка в носу скопилось большое количество слизи, что бывает после обильного срыгивания, при насморке, можно воспользоваться специальным слизеотсосом или маленьким клизменным баллончиком и аккуратно отсосать содержимое полости носа. Удобным представляется использование Отривин Бэби аспиратора, специально сконструированного так, чтобы воздух не мог проникнуть внутрь носовых ходов и слизь не попадала обратно в нос. Сменные одноразовые насадки аспиратора позволят избежать повторного инфицирования. Кроме того, необходимо помнить о необходимости регулярного осмотра не только педиатром, но и детским оториноларингологом. Именно детским, поскольку верхние дыхательные пути детей, впрочем, как и детский организм в целом, имеют ряд анатомо-физиологических особенностей, и даже незначительное воспаление слизистой оболочки носа вызывает у детей грудного возраста отек и, как следствие, затруднение дыхания через нос.
Полость носа (cavum nasii) (рис. 1) располагается между ротовой полостью и передней черепной ямкой, парными верхнечелюстными и парными решетчатыми костями. Носовая перегородка разделяет ее сагиттально на две половины, открывающиеся кпереди ноздрями и кзади, в носоглотку, хоанами. Обе половины полости носа окружены околоносовыми пазухами: верхнечелюстной, решетчатым лабиринтом, лобной и клиновидной, каждая из которых сообщается соустьем с полостью носа. Носовая полость имеет четыре стенки: нижнюю, верхнюю, медиальную и латеральную.
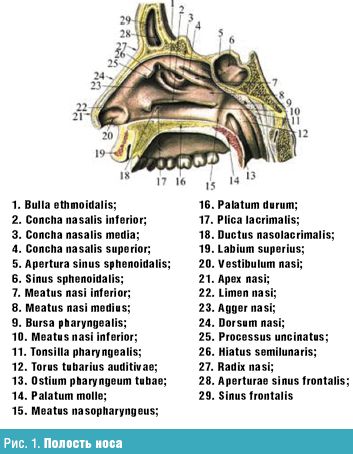
Верхняя стенка (крыша) полости носа спереди образована носовыми костями, в средних отделах — решетчатой пластинкой (lamina cribrosa) и клетками решетчатой кости (наибольшая часть крыши), задние отделы образованы передней стенкой клиновидной пазухи. Через отверстия решетчатой пластинки проходят нити обонятельного нерва. Следует помнить, что у новорожденного lamina cribrosa представляет собой фиброзное образование, которое окостеневает лишь к трем годам.
Медиальная стенка, или носовая перегородка (septum nasi), состоит из одного переднего хрящевого и заднего костного отделов. Костный отдел образован перпендикулярной пластинкой (lamina perpendicularis) решетчатой кости и сошником (vomer), хрящевой — четырехугольным хрящом, верхний край которого образует переднюю часть спинки носа. В преддверии носа кпереди и книзу от переднего края четырехугольного хряща имеется видимая снаружи кожно-перепончатая подвижная часть перегородки носа (septum mobile). У новорожденного перпендикулярная пластинка решетчатой кости представлена перепончатым образованием, окостенение которого заканчивается лишь к шести годам. У новорожденного высота сошника меньше ширины хоаны, поэтому она представляется в виде поперечной щели, и лишь к 14 годам высота сошника становится больше ширины хоаны, и она принимает вид овала, вытянутого кверху.
В формировании латеральной (наружной) стенки полости носа принимают участие в передней и средней частях медиальная стенка и лобный отросток верхней челюсти, слезная и носовая кости, медиальная поверхность решетчатой кости, в задней части, образуя края хоаны, — перпендикулярный отросток небной кости и крылонебные отростки клиновидной кости. На наружной (латеральной) стенке располагаются три носовые раковины (conchae nasales): нижняя (concha inferior), средняя (concha media) и верхняя (concha superior). У новорожденного нижняя раковина спускается до дна носа, отмечается относительная узость всех носовых ходов.
На боковой стенке нижнего носового хода на расстоянии 1 см у детей и 1,5 см у взрослых от переднего конца раковины находится выводное отверстие носослезного канала. Это отверстие образуется после рождения; в случае задержки его открытия нарушается отток слезной жидкости, что приводит к кистозному расширению канала и сужению носовых ходов. Задние концы нижних раковин близко подходят к глоточным устьям слуховых (евстахиевых) труб на боковых стенках глотки, вследствие чего при гипертрофии раковин может нарушаться функция слуховых труб и развиваться их заболевание.
Слизистая оболочка полости носа (рис. 2) покрывает все ее стенки непрерывным слоем и продолжается в околоносовые пазухи, глотку и среднее ухо. Выделяют передний отдел полости носа — преддверие (vestibulum nasi) и собственно полость носа (cavum nasi), которая в свою очередь делится на дыхательную и обонятельную. Дыхательная область полости носа (regio respiratoria) занимает пространство от дна носа кверху до уровня нижнего края средней раковины. В этой области слизистая оболочка покрыта многорядным цилиндрическим мерцательным эпителием.
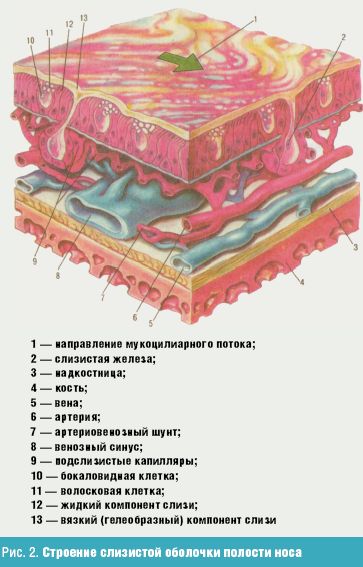
Под эпителием находится собственно ткань слизистой оболочки (tunica propria), состоящая из соединительнотканных коллагеновых и эластических волокон. Здесь имеется большое количество бокаловидных клеток, выделяющих слизь, и трубчато-альвеолярных разветвленных желез, продуцирующих серозный или серозно-слизистый секрет, который через выводные протоки выходит на поверхность слизистой оболочки. Несколько ниже этих клеток на базальной мембране расположены базальные клетки, которые являются основой регенерации эпителия после его физиологической и патологической десквамации.
Слизистая оболочка на всем протяжении плотно спаяна с надхрящницей или надкостницей, которая составляет с ней единое целое. В области преимущественно медиального и нижнего отделов нижней раковины, свободного края средней раковины и их задних концов слизистая оболочка утолщена вследствие наличия кавернозной ткани, состоящей из расширенных венозных сосудов, стенки которых богато снабжены гладкой мускулатурой и соединительнотканными волокнами.
Атмосферный воздух, проходя через нос, согревается и увлажняется. Кроме того, нос является своего рода фильтром, очищающим вдыхаемый воздух. В полость носа выделяется 0,5–1 л слизи в сутки, которая движется в задних двух третях носовой полости со скоростью 8–10 мм/мин, а в передней трети — 1–2 мм/мин. Каждые 10 мин проходит новый слой слизи, которая содержит бактерицидные вещества, секреторный IgА.
У детей с отягощенным аллергическим анамнезом, страдающих ринитом, сопровождающимся заложенностью носа, зудом, чиханием, ринореей обосновано применение комбинированного препарата Виброцил, обладающего не только сосудосуживающим и антигистаминным, но и дополнительным увлажняющим эффектом. Препарат не нарушает работу реснитчатого эпителия, не вызывает ишемии слизистой оболочки носоглотки, имеет естественный уровень pH, что соответствует основным требованиям физиологичного лечения слизистой оболочки носа и позволяет длительно (до двух недель) использовать препарат. Виброцил капли назальные назначают детям в возрасте до 1 года по 1 капле в каждую половину носа 3–4 раза в день [2].
Во второй и третьей стадии заболевания применяют 2–3% растворы Протаргола или Колларгола (в зависимости от возраста), обладающие вяжущими и дезинфицирующими свойствами. В детском возрасте воспалительный процесс в слизистой оболочке полости носа чаше, чем у взрослых, распространяется на носоглотку (аденоидит), слуховую трубу (у детей она короткая и широкая), гортань, трахею, бронхи, легкие.
Воспалительные заболевания околоносовых пазух также не редкость у детей до года. В этом возрасте уже развиты клетки решетчатого (этмоидального) лабиринта, которые имеются даже у недоношенных детей. Гнойный этмоидит у грудного ребенка может возникнуть в результате инфекционных заболеваний матери, а также после ОРВИ. Этмоидит нередко приводит к остеомиелиту верхней челюсти, сепсису, флегмоне глазницы. Отек слизистой оболочки полости носа приводит к нарушению дренажа придаточных пазух носа и среднего уха, что создает благоприятные условия для активизации условно-патогенной флоры и способствует развитию бактериальных осложнений. В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
Редкая патология периода новорожденности, приводящая в том числе и к нарушению носового дыхания, — мозговая грыжа, выходящая из полости черепа в полость носа и носоглотку. Известны случаи, когда мозговую грыжу принимали за аденоиды или полипы носа и при попытке их удаления больной погибал [2]. Аденоидные вегетации (увеличенная в размерах носоглоточная миндалина) нарушают нормальное носовое дыхание, а также, являясь рецепторным полем, могут вызывать аллергизацию организма. Кроме того, аденоиды способствуют формированию неправильного прикуса.
Атрезия хоан также приводит к нарушению, а иногда и к полной невозможности носового дыхания. В случае двустороннего полного заращения хоан диагноз устанавливается в первый день жизни ребенка — младенец находится в тяжелом состоянии, совершенно не дышит носом, не может питаться, так как во время кормления наступает асфиксия. Это состояние требует срочного хирургического вмешательства. Односторонняя атрезия протекает более стерто: ребенка беспокоит затруднение носового дыхания через одну или обе половины носа, утомляемость при кормлении, появление отделяемого из носа, храп. Иногда таким детям диагноз устанавливается лишь при поступлении в школу. Для диагностики используется зондирование, контрастная рентгенография, в обязательном порядке такому пациенту должно быть проведено эндоскопическое исследование полости носа и носоглотки.
Таким образом, казалось бы банальное затруднение носового дыхания у детей грудного возраста должно быть предметом повышенного внимания родителей и патронирующих врачей, а также поводом обращения к оториноларингологам и аллергологам.
Литература
Самсыгина Г. А., Богомильский М. Р. Инфекции респираторного тракта у детей раннего возраста. М.: Миклош. 268 с.
Hochban W., Althoff H., Ziegler A. Nasal decongestion with imidazoline derivatives: acoustic rhinomanometry measurements // Eur. Journal of clinical pharmacology, 1999; 55: 7–12.
О. В. Зайцева, кандидат медицинских наук
ФГУ НКЦ оториноларингологии ФМБА России, ГУ МОНИКИ им. М. Ф. Владимирского, Москва
Потому что жидкости в носовых пазухах становится много и она не успевает выводиться. Наш организм устроен так, что нос и глаза тесно связанный и когда человек плачет, то каналы которые выводят жидкость перегружаются и не справляются с этим, отсюда и появляются сопли.
Видимо, природа решила, что, раз есть необходимость в увлажнении глаз, то и близлежащем носу повышенная влага не помешает. И потому расположила часть протоков слезной железы (канальцы) в носоглотке. Канальцы эти соединены со слезным мешком, который, в свою очередь, переходит в носослезный канал. Открывается он в полости носа. Слеза, поступая туда, "вымывает" содержимое носа.

Боль в горле может вызывать ощущение разбитости, лихорадку, недомогание и часто является первым признаком простуды. Вот несколько наших лучших советов, которые помогут вам быстро избавиться от боли, включая зефир и куриный суп.
Нет ничего хуже ангины, ну кроме разве что сильного отрывистого кашля. Большинство случаев боли в горле, также известных как фарингит, вызваны простудными заболеваниями, такими как ОРВИ или грипп, и со временем пройдут, но есть несколько вещей, за счет которых вы можете попытаться ускорить выздоровление или облегчить боль.
Что вызывает боль в горле?
Боль в горле означает неприятные ощущения при глотании, зуд или раздражение горла. Иногда даже трудно говорить, потому что ваши миндалины отекают и воспаляются. У вас могут возникнуть трудности с глотанием пищи и жидкости, а при попытке глотать боль может усилиться. Это может быть вирусная или бактериальная инфекция. Как избавиться от боли в горле или облегчить ее?
Сможете ли вы избавиться от боли быстро или нет, полностью зависит от причины, по которой у вас болит горло. Иногда ангина не может полностью исчезнуть за день; это может занять несколько дней. При ангине, вызванной такими возбудителями, как стрептококк, могут потребоваться антибиотики. И, конечно же, если боль в горле не проходит в течение нескольких дней, вам следует проконсультироваться с врачом.
Заблаговременно действуйте при появлении симптомов
Не притворяйтесь, что все в порядке, пока не станет совсем плохо. Эксперты рекомендуют обращать внимание на следующие признаки появления ангины или простуды: царапание или боль в горле при глотании, разговоре, опухшие или болезненные железы на шее, белые пятна на миндалинах или приглушенный / изменившийся голос. Когда вы замечаете симптомы, как можно скорее начните следовать этим советам. Раннее лечение может означать скорейшее выздоровление без осложнений.
Отдых
Сон - лучшее лекарство. Если вы можете остаться в постели, отдохните. Большинство болей в горле вызваны кашлем или простудой, поэтому их можно вылечить в домашних условиях. Отдых - одна из лучших вещей, которые вы можете сделать для себя, когда чувствуете себя плохо. Так что откажитесь от своих планов и выспитесь. Это сэкономит энергию и позволит вашей иммунной системе бороться с любыми вирусами и бактериями. Это также позволит вашему голосу отдохнуть, чтобы вы не раздражали его.
Сон с увлажнителем
Используйте увлажнитель воздуха на ночь или практикуйте паровые ингаляции, чтобы успокоить воспаление и бороться с сухостью воздуха. Это увлажняет горло и снижает раздражение. Если вы спите с увлажнителем воздуха, вы можете проснуться, чувствуя себя заметно лучше.
Пейте больше жидкости
Пейте много прохладной или теплой жидкости, чтобы избежать обезвоживания. Избегайте очень горячих напитков. Если вы устали от всей этой воды, вы также можете выпить чай. Травяной чай может принести облегчение, но листья черного, зеленого или белого чая содержат антиоксиданты, которые, как считается, укрепляют иммунитет и предотвращают инфекции. Вы также можете добавить немного меда.
Попробуйте пить много теплых жидкостей, кроме кофеина. Можно обратить внимание на такие напитки, как бульон, чай без кофеина и теплая вода с медом, чтобы успокоить горло. Жидкость позволяет вам поддерживать горло влажным.
Полощите горло соленой водой
Полоскание горла соленой водой несколько раз в день помогает уменьшить отек в горле и избавляет от слизи, помогая вывести бактерии. Растворите половину чайной ложки соли в стакане воды. Если соли слишком много, добавьте немного меда. Выплевывайте воду после полоскания горла и не глотайте ее.
Держитесь подальше от раздражителей
Если у вас болит горло, обратите внимание на свое окружение. Избегайте воздействия дыма, чистящих средств и других раздражителей. Вы не хотите, чтобы воздух вокруг вас усугублял боль в горле.
Лекарства
Пастилки и спреи. Это может сработать, поскольку леденцы стимулируют выработку слюны, помогая поддерживать влажность горла. Для дополнительного облегчения выберите те, которые содержат охлаждающие ингредиенты. Они доступны без рецепта в любой аптеке и обычно содержат успокаивающие ингредиенты, такие как цинк или мед, чтобы временно уменьшить дискомфорт, вызванный болью в горле, и подавить кашель. Но будьте осторожны, если сильно кашляете или ложитесь. Врачи советуют избегать леденцов, если есть риск вдохнуть их при кашле.
Работает ли куриный суп?
Каждому так или иначе говорила мама или бабушка, попробовать куриный суп. Но действительно ли это помогает? Бульон может помочь облегчить боль в горле, так как врачи считают, что натрий обладает противовоспалительными свойствами, он также улучшает самочувствие и облегчает горло. Есть также дополнительное преимущество в том, что он питает вас, когда вы, вероятно, не хотите много есть.
Промывание носа
Промывание носа соленой водой звучит не очень хорошо, но может помочь. Это подтверждают исследования. В 2008 году дети, которые полоскали нос водой шесть раз в день, почувствовали некоторое облегчение от симптомов простуды. Помните, что полоскание также может смыть скопившуюся защитную слизь.
Сделайте ледяной леденец
Если тебе слишком больно, можно сделать ледяные леденцы. Облизывание леденцов облегчит боль в горле и обезболит пораженную область.
Избегайте триггерных продуктов
Если боль в горле вызвана кислотным рефлюксом, старайтесь избегать продуктов, вызывающих раздражение. Наиболее известные продукты, которые могут усугубить последствия кислотного рефлюкса, включают кофе, острую пищу, цитрусовые и все с высоким содержанием жира.
Знайте, когда следует обратиться к врачу
Как уже отмечалось ранее, не все боли в горле можно вылечить самостоятельно. Менее тяжелые, вызванные факторами окружающей среды, аллергией или простудой должны пройти сами по себе, и можно помочь себе с помощью этих безрецептурных и домашних средств. Но если симптомы не исчезнут, возможно это болезнь, что требует антибиотиков или другой формы лечения под контролем врача.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Повышенное слюноотделение: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пищеварение - сложный, многоэтапный процесс, требующий участия большого количества структур и органов, объединенных в пищеварительную систему.
Слюна – это один из видов пищеварительных соков, который продуцируется слюнными железами, расположенными в ротовой полости.
Выделяют 3 пары крупных слюнных желез (околоушные, подчелюстные, подъязычные) и множество мелких, расположенных в слизистой оболочке ротовой полости.
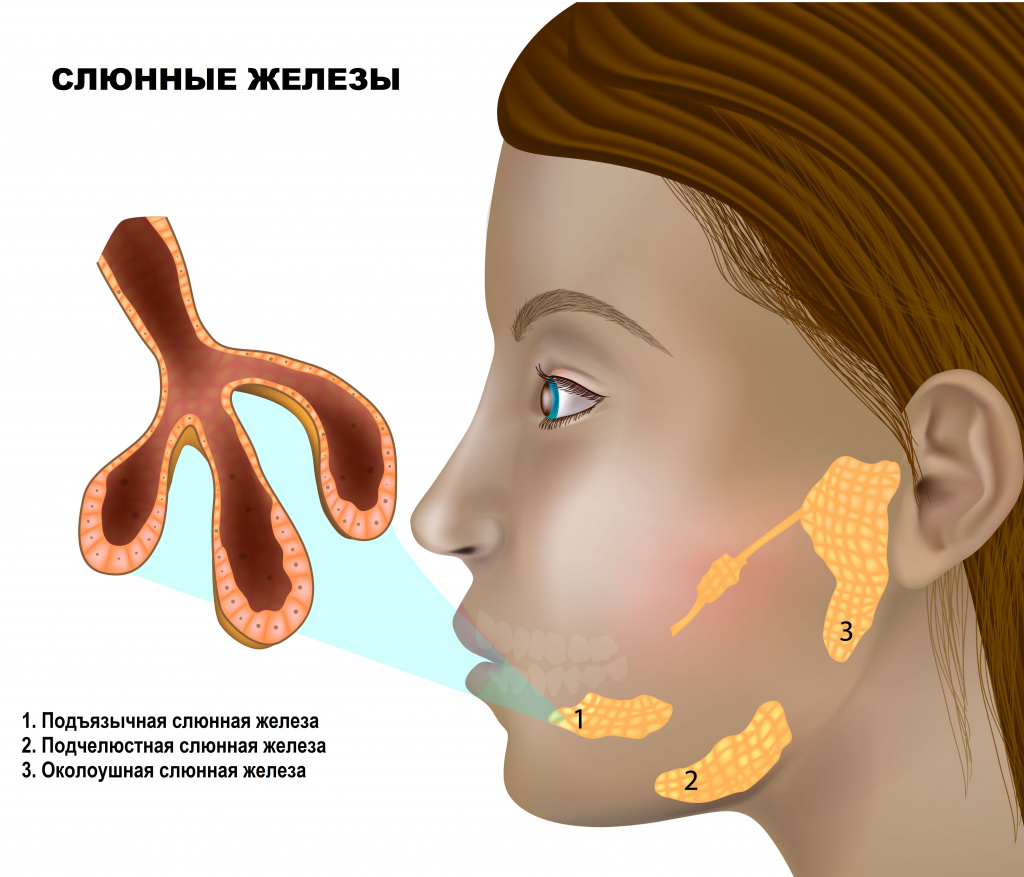
Слюна выполняет разнообразные функции. Во-первых, она увлажняет пищу и вкупе с механическим измельчением зубами способствует формированию пищевого комка, соответственно, облегчает глотание. Во-вторых, в состав слюны входит большое количество биологически активных веществ, среди которых стоит упомянуть лизоцим, обладающий бактерицидными свойствами в отношении микроорганизмов, и амилазу, которая расщепляет крахмал.
Процесс слюнотечения регулируется преимущественно рефлекторно, то есть опосредованно через нервную систему. В различных физиологических (нормальных) и патологических ситуациях возможно изменение обьема вырабатываемой слюны в сторону повышения или понижения.
Повышенное слюноотделение (гиперсаливация) – это состояние, характеризующееся образованием избыточного количества слюны, которое может сопровождаться потребностью делать больше глотательных движений или приводить к истечению слюны изо рта.
Разновидности повышенного слюноотделения (гиперсаливации)
В зависимости от действительного объема вырабатываемой слюны выделяют истинную и ложную гиперсаливацию. Истинная гиперсаливация заключается в выработке большего объема слюны, чем обычно. Ложная гиперсаливация характеризуется выработкой прежнего объема слюны, однако из-за нарушения акта глотания происходит накопление слюны в ротовой полости и возможно ее истечение из ротового отверстия - в результате создается впечатление, что выработка слюны действительно повышена.
Возможные причины повышенного слюноотделения
В здоровом организме выработка слюны увеличивается в процессе пищеварения. Слюна начинает выделяться при виде пищи или при ощущении ее запаха. После попадания пищи в ротовую полость происходит непосредственное раздражение нервных окончаний, расположенных в слизистой оболочке ротовой полости. Это стимулирует соответствующий центр нервной системы и рефлекторно приводит к усилению выработки слюны.
Таким образом, изменение объема слюноотделения происходит преимущественно за счет повышенного раздражения нервных окончаний, расположенных в ротовой полости, или за счет возбуждения центра слюноотделения головного мозга.
Поражение центра слюноотделения может стать причиной гиперсаливации. Кроме того, избыточное слюноотделение отмечается при поражении отдельных периферических нервов, иннервирующих слюнные железы, – тройничного, лицевого, языкоглоточного и их ветвей.
Среди заболеваний, вызывающих усиленное слюноотделение, стоит отметить патологии полости рта, заболевания собственно нервной системы, а также вторичные поражения нервных структур в результате изменения обмена веществ как следствие патологических процессов в других органах.
Гиперсаливация часто встречается при глистных инвазиях (при аскаридозе, энтеробиозе, стронгилоидозе, трихоцефалезе, фасциолезе, описторхозе и ряде других гельминтозов).
Необходимо отличать истинное повышение объема секретированной слюны от нарушения глотания слюны, вырабатывающейся в обычном объеме (ложная гиперсаливация). Последняя связана с нарушением иннервации мышц, участвующих в акте глотания, и с первичным поражением этих мышц.
Стоит сказать, что избыточное выделение слюны наблюдается у грудных детей с 3 месяцев жизни, что связано с особенностью функционирования нервной системы в данный период жизни ребенка и не является отклонением.
Заболевания, вызывающие повышенное слюноотделение
Среди заболеваний, вызывающих избыточное слюноотделение, можно выделить несколько групп.
- Патологические процессы, локализованные в ротовой полости: воспалительные заболевания, чаще инфекционного происхождения: ангина (воспаление миндалин), эпиглоттит (воспаление надгортанника), а также воспаление слюнных желез (паротит, субмаксиллит, сублингвит).
- Заболевания других отделов пищеварительного тракта, рефлекторно приводящие к слюнотечению: гастрит (воспаление слизистой оболочки желудка), заболевания поджелудочной железы (панкреатит) и др.
- Заболевания нервной системы, при которых наиболее часто отмечается ложная гиперсаливация, связанная с нарушением акта глотания, однако возможна и инстиная гиперсаливация: состояния после перенесенного инсульта, детский церебральный паралич, эпилепсия (во время припадка), паркинсонизм и т.д.
- Другие патологические состояния, такие как отравления инсектицидами и другими химикатами, особенно группы фосфорно-органических соединений, а также некоторыми грибами (например, мухоморами). Помимо этого некоторые заболевания эндокринных желез могут приводить к повышению аппетита и, как следствие, к избыточному слюноотделению в состоянии голода. К таковым относятся, например, гипертиреоз (избыточная секреция гормонов щитовидной железы).
Заболевания, способные вызвать гиперсаливацию, относятся к разным клиническим дисциплинам. Чтобы не ошибиться с выбором узкого специалиста, у которого пациент будет проходить лечение, сначала стоит обратиться к врачу общего профиля: терапевту или педиатру . После клинического и минимального лабораторно-инструментального обследования врач определит причину гиперсаливации и при необходимости направит пациента к специалисту: стоматологу, оториноларингологу, гастроэнтерологу , неврологу и др.
Диагностика и обследования при повышенном слюноотделении
Спектр дополнительных диагностических мероприятий определяется предполагаемой причиной, вызвавшей избыточное отделение слюны. Практически всегда врач направит пациента на проведение клинического анализа крови с развернутой лейкоцитарной формулой для оценки общего состояния организма и, в частности, для исключения воспалительных процессов.
Клинический анализ крови – одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом процентного содержания разновидностей лейкоцитов (определение общего количества лейкоцитов и процентного соотношения основных субпопуляций лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов) и определение скорости оседания эритроцитов.

А в чем заключается это симптоматическое лечение? Что делать, если появился острый насморк?
При остром насморке, связанном с ОРВИ, наша задача облегчить симптомы, беспокоящие ребенка, пока организм сам прекрасно справляется с вирусной инфекцией. Для этого начинаем с самых простых мер — достаточное питье, увлажнение воздуха в помещении и регулярное проветривание. Можно использовать обычные (изотонические) солевые растворы для разжижения вязкого отделяемого, увлажнения и улучшения работы раздраженной слизистой оболочки носа. После орошения или промывания полости носа солевыми растворами нужно провести эвакуацию содержимого — старшие дети могут высморкаться сами, а младшим для этого понадобится назальный аспиратор или резиновая груша.
При выраженном отеке могут помочь сосудосуживающие капли в нос, но использовать их следует не дольше трех (максимум пяти) дней, только при необходимости и строго соблюдая возрастную дозировку. Согласно данным Управления по контролю за качеством пищевых продуктов и лекарственных препаратов (FDA) США, детям до шести лет вообще не рекомендовано использовать такие капли, и лучше их избегать до 12 лет. Связано это с тем, что они дают только временное облегчение, не влияют на исход заболевания и могут вызывать неприятные побочные эффекты (медикаметнозный ринит, тахикардию, повышение артериального давления и другие), но иногда без них ребенок не может ни спать, ни есть — в таком случае их применение обоснованно.
Часто для борьбы с отеком в носу хватает и гипертонического солевого раствора, где концентрация соли чуть выше, чем в изотоническом, — он действует не так мощно, как сосудосуживающие капли, но безопасен и не приводит к развитию побочных эффектов. Использовать такой раствор можно с года.
Хорошо, с носом понятно, а что делать с кашлем? Педиатр говорит, что в легких все чисто и кашель этот из-за соплей. Ребенок из-за него плохо спит ночью.
Кроме того, деткам до года можно немного приподнять головной конец матраса, подложив под него что-то, а детям более старшего возраста — положить под голову подушку. В облегчении ночного кашля, вызванного постназальным затеком, доказал свою эффективность мед — если ребенок старше года и у него нет аллергии, можно дать ему перед сном чайную ложку меда с чаем или молоком.
Тут нужно понимать, что насморк никуда не опускается. Разовьется бронхит (трахеит, пневмония и т.д.) или нет, не зависит от того, сколько разных капель вы будете заливать в нос и антибиотиков принимать внутрь — раннее или чрезмерное назначение ненужных средств не защитит ребенка от вероятности развития осложнений и не уменьшит эту вероятность. Определяющим фактором здесь является так называемая тропность вируса, то есть то, какие клетки и ткани нашего организма данный конкретный вирус предпочитает.
Играют роль и особенности анатомии и физиологии конкретного ребенка — например, кто-то переносит ОРВИ легко, отделавшись только насморком, а у кого-то есть склонность к отитам, бронхообструкциям или ложному крупу. При этом любой ребенок не застрахован от развития этих осложнений вне зависимости от интенсивности лечения ОРВИ — мы не можем на это повлиять, но мы можем вовремя обратиться к специалисту, если у нас возникли сомнения или подозрения о развитии осложнений.
Как можно понять, что это уже не просто вирусный насморк, а бактериальное осложнение?
Самое важное, на что мы обращаем внимание, — клинические проявления. Вот какие признаки должны насторожить в плане бактериальной инфекции и заставить показаться специалисту:
- к десятому дню сохраняются стойкие проявления насморка с желтым/зеленым отделяемым без улучшения,
- после временного улучшения вновь наступает ухудшение (усиление отделяемого, повышение температуры тела, появление боли в лице),
- в самом начале заболевания сразу появляется выраженная симптоматика: температура тела 39С и более, обильное гнойное отделяемое из носа, боли в лице, — и эти симптомы длятся три-четыре дня подряд.
Хорошо, с бактериальной инфекцией лучше идти к врачу, но если насморк — часть ОРВИ, нужно ли ребенку сидеть дома, или он может посещать детский сад? А бассейн?
Если ребенок, несмотря на насморк, хорошо себя чувствует, прыгает и скачет по дому, то для него самого при этом посещение детского сада не представляет никакой опасности. Однако нужно понимать, что в начале ОРВИ он может быть заразен для окружающих — этот период составляет обычно около недели. С другой стороны, заразным ребенок становится еще за день-два до появления первых симптомов и успевает передать вирус другим детям еще до возникновения насморка. Через неделю от начала ОРВИ при хорошем самочувствии ребенка его появление в детском саду не доставит неприятностей ни ему самому, ни другим детям.
Что же касается бассейна, тут дела обстоят немного по-другому. Кроме риска заразить окружающих, нужно учитывать тот фактор, что при занятиях плаванием в нос обычно попадает хлорированная вода из бассейна. При насморке слизистая оболочка полости носа и так раздражена, воспалена и отечна, а попадание в нос воды может усугубить ее состояние. Усиление отека может способствовать появлению синусита, нарушению работы слуховой трубы (которое нередко заканчивается отитом). По этой причине в период ярких проявлений насморка с занятиями в бассейне лучше повременить.
Теперь понятно, что обычный насморк неопасен, не мешает развитию ребенка и не требует сложного лечения, но все же не хочется все время сидеть дома из-за частых ОРВИ. Можно ли как-то предотвратить развитие насморка?
Самая лучшая и единственно действенная профилактика — это гигиена. Чтобы минимизировать риск контакта с вирусом, необходимо регулярно мыть руки с мылом или использовать спиртосодержащие антисептики для рук — ведь возбудитель может оставаться на коже, ручках дверей, поручнях, телефонах до двух часов. Особенно это актуально в детских коллективах. Важно регулярное проветривание помещения и увлажнение воздуха.
Самая подходящая среда для заражения ОРВИ — это жаркий, пересушенный воздух, ведь при этом вирус чувствует себя прекрасно, а слизистая оболочка в носу становится сухой и беззащитной. По возможности следует избегать контакта с заболевшими. Если в группе болеет много детей, то после возвращения домой стоит промыть нос солевым раствором.
И еще один немаловажный фактор — достаточный сон. Исследования показали, что при сне менее пяти-шести часов риск заразиться ОРВИ повышается, даже если самочувствие при этом не страдает.
Читайте также:

