Как сделать пальпацию кошке
Обновлено: 07.07.2024

Вы здесь: Home Лечение животных Уретростомия у кота при МКБ (сделать из мальчика девочку)
Главное меню
Уретростомия у кота при МКБ (сделать из мальчика девочку)
Уретростомия у кота
(пластическая операция уретростомии у котов,
"сделать из мальчика девочку")
Статья не закончена и всё еще находится в разработке.
В ветеринарной клинике Котофей проводится уретростомия у котов.
Когда кот болеет мочекаменной болезнью (МКБ), и уретра забивается конкрементами (мочевым песком или другими), животное не может пописать. Вследствие этого мочевой пузырь переполняется, что уже течении суток дает осложнение на работу почек. Характерным признаком может быть интоксикация, а так же большой и напряженный мочевой пузырь, что предварительно определяется при помощи пальпации живота пациента. В таких случаях назначается ультразвуковое обследование (УЗИ) для подтверждения диагноза и определения наличия и количества в мочевом пузыре посторонних включений (мочевого песка, камней, слизи, сгустков крови, отслоившейся слизистой оболочки и т.д.). При искусственном отведении мочи, когда она долго не выводилась естественным путем, видно что моча приобретает цвет мясных помоев в связи с тем что в мочевой пузырь попадает кровь.
К сожалению, бывают случаи когда хозяева замечают проблемы с мочеиспусканием и беспокойное поведение питомца только спустя некоторое время. Животное мучается от боли и сопутствующих заболеванию процессов. При определенной стадии переполнения возможен разрыв мочевого пузыря, и тогда моча с кровью и продуктами жизнедеятельности организма попадает в брюшную полость животного, что в течение нескольких часов может вызывать гибель питомца. В случае разрыва мочевого пузыря показана срочная хирургическая операция в условиях ветеринарной клиники. Это ургентный случай.
К счастью, в большинстве случаев владельцы вовремя замечают проблемы с мочевыделением у питомцев. В этом случае необходимо обратиться к врачу, проводится обследование и искусственное отведение мочи, ставится уретральный катетер, назначается дополнительное обследование и лечение.
Уретростомия давно (примерно с 2012 года) и успешно проводится в ветеринарной клинике Котофей, благодаря успешной практике у нас много счастливых пациентов.
Если у Вашего питомца проблемы с мочеиспусканием — мы всегда рады будем Вас проконсультировать, провести диагностическое обследование и помочь Вашему домашнему любимцу!
Ишурия - задержка мочеиспускания в связи с не возможностью опорожнения мочевого пузыря, несмотря на наличие в нем мочи. Причиной ишурии являются механические препятствия (гиперплазия, опухоль или абсцесс предстательной железы, камни и опухоль мочевого пузыря, сужение уретры в результате воспалительного процесса или травмы и т.д.).

Уретра – это нижний отдел мочевыделительной системы, через которую моча выводится во внешнюю среду во время мочеиспускания. Острая задержка мочи, возникающая по причине закупорки уретры, требует постановки мочевого катетера
Обструкция уретры – проявление урологического синдрома, угрожающее жизни животному.

Симптомы урологического синдрома:
- частое мочеиспускание маленькими порциями;
- болезненность и затруднения при мочеиспускании;
- появление в моче примесей из соли, слизи или крови.
Причины урологического синдрома:
- воспалительные заболевания органов мочевыделительной системы
а) цистит – воспаление мочевого пузыря
б) уретрит – воспаление уретры
Для питомца, страдающего частичной или полной закупоркой уретры за период более 12 часов характерна напряженная, неестественная поза, частые позывы в туалет сопровождающиеся острой болью. Пальпация почек и мочевого пузыря болезненна. В случае всегда количество образующейся мочи меньше количества выделяемого в окружающую среду, опасность заключается в развитии острой почечной недостаточности, болевом шоке, а также остром воспалении канала уретры. Даже после КАТЕТЕРИЗАЦИИ и восстановлении проходимости уретрального канала затрудненное мочеиспускание наблюдается несколько дней.
Диагностика
Для диагностики острой задержки мочи необходимо пропальпировать мочевой пузырь животного. Мочевой пузырь расположен внизу живота между задними лапами и несколько впереди их. В результате обструкции он переполняется мочой и становится твердым, большого размера, величиной с тенисный мячик, при этом пациент будет беспокоиться и сопротивляться.
Нормальный мочевой пузырь, частично заполненный мочой, при пальпации похож на мягкий сдувшийся воздушный шарик, а при минимальном количестве в нем мочи его вообще сложно найти.
При задержке мочи в происходит накопление токсинов в крови, что может приведет к гибели ВАШЕГО ЛЮБИМЦА.
Самое главное при задержке мочи – как можно быстрее поставить мочевой катетер, чтобы восстановить нормальный отток мочи.
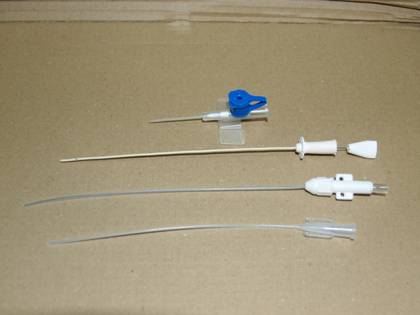
Процедура установки мочевого катетера часто болезненная, и ветеринарные врачи иногда используют предварительную седацию. Катетеризация у многих котов проходит успешно.
КАТЕТЕРИЗАЦИЯ КОТА
Смазанный катетер вводят в уретру и продвигают как можно дальше в ее его просвет. При наличии конкрементов в уретре при продвижении катетера может появиться ощущение соприкосновения его с покрытой песком поверхностью. При невозможности дальнейшего продвижения катетера ассистент присоединяет к катетеру шприц, заполненный стерильным гелем-лубрикантом или физиологическим раствором, и осторожно вводит их в уретру по мере того, как лицо, выполняющее катетеризацию, совершает катетером, расположенным в дистальной части уретры, осторожные возвратно-поступательные движения с целью смещения структуры, вызывавшей обструкцию. Во время продвижения катетера следует подтягивать препуций и половой член на себя (в каудальном направлении). Это позволяет в какой-то степени выпрямить уретру и облегчить введение катетера в мочевой пузырь.
После введения катетера в мочевой пузырь проводят лаваж последнего до тех пор, пока промывные воды не станут прозрачными.
Уход после катетеризации
Большинство котов после длительной задержки мочеиспускания по возможности лучше оставить на несколько дней в стационаре нашей клиники
с установленным катетером для инфузионной и антибактериальной терапии, с целью контроля общего состояния и образования мочи.
НОРМАЛЬНЫЕ ЗНАЧЕНИЯ ОБРАЗУЕМОЙ МОЧИ –
2 – 4 МЛ/КГ/ЧАС.
Животному после катетеризации подкожно или внутривенно вводят растворы с целью восстановления водноэлектролитного баланса и снятия интоксикации, спазмолитики – для расслабления воспаленной уретры, антибактериальные – для предотвращения развития бактерий на поврежденной слизистой оболочке уретры и мочевого пузыря и обезболивающие препараты.
Для лечения болезней, вызывающих симптомы УСК, применяют длительные курсы антибиотиков для устранения воспаления, специальная диета, предотвращающая образование камней и песка, снижающая плотность и увеличивающая объем мочи. Спазмолитики, такие как но-шпа, используют для расслабления мышц уретры и облегчения выведения мочи. Кроме того, врач может посоветовать сдавать анализ мочи с определенной периодичностью.


клинические случаи из нашей практики
Инородное тело тонкого кишечника у кошки
КЛИНИЧЕСКИЙ СЛУЧАЙ –
ИНОРОДНОЕ ТЕЛО ТОНКОГО КИШЕЧНИКА У КОШКИ
Перепечаев К.А. к.б.н., Меньшенина Е.С.
2012
История болезни:
На прием поступила кошка, беспородная, 1,5 года, стерилизованая.
Содержание: домашнее, квартирное.
Вакцинация: комплексная + бешенство.
Кормление: готовые корма (Pro Plan).
Жалобы:
По словам владельцев, 7-10 дней назад кошка разгрызла мягкую резиновую игрушку. В течение суток после этого кошка была вялой, от еды отказывалась. На следующий день было 2-3 приступа рвоты. С рвотными массами вышли небольшие кусочки резины. Состояние кошки после этого нормализовалось, аппетит и физическая активность восстановились. 36 часов назад у кошки началась частая рвота слюной и желчью (5-6 раз в сутки). Животное отказалось от еды. Владельцы в ближайшей к месту жительства ветеринарной клинике сделали рентгеновский снимок и привезли кошку в наш центр 24 часа назад.
Диагностика:
Общее состояние: удовлетворительное, признаков обезвоживания или интоксикации нет, вялость, сонливость, температура (рект) 38,9о С.
По результатам рентгенографии: явных признаков инородного тела нет, имеются участки уплотнения в области желудка и тонкого кишечника, в кишечнике – скопление газов.
При пальпации: живот мягкий, кишечник спавшийся. При надавливании в области желудка и тонкого кишечника, со стороны животного отмечается определенный дискомфорт.
По результатам анализов крови: Общеклинический анализ крови – в норме; Биохимический анализ – повышение концентрации печеночных ферментов (АЛТ, АСТ).
Дифференциальный диагноз: постравматический гастроэнтерит или инородное тело желудка или тонкого кишечника.
Лечебные процедуры:
После постановки внутривенного катетера в течение 1,5 часов была проведена интенсивная инфузионная терапия (введение плазмозамещающих растворов, антибиотиков, анальгетиков и т.д.). Назначена голодная диета. Прием воды разрешен (дробно). Несмотря на проведенную терапию и улучшение общего состояния, у кошки сохранилась рвота, даже на прием жидкости. Рвота продолжилась ночью и утром. С согласия владельцев, было принято решение о проведении лечебно-диагностического оперативного вмешательства под общей анестезией.
В результате диагностической лапаротомии, у кошки было обнаружено инородное тело в 12-перстной кишке. Стенка 12-перстной кишки отечна, гиперемирована, без признаков некроза или перфорации (Рис 1).

Рисунок 1. Участок 12-перстной кишки с инородным телом.
Был выполнен небольшой разрез кишечника и инородное тело извлечено. По внешнему виду – кусок мягкой тонкой резины, частично переваренный, полый внутри, в форме колпачка, размером (приблизительно) 3,0 х 1,5 см (Рис 2).
 |  |
Рисунок 2. Внешний вид удаленного инородного тела.
Операция завершена без осложнений (Рис 3).

Рисунок 3. Операция закончена. Внешний вид послеоперационного шва.
Послеоперационный период (14 дней) прошел без осложнений. Нормальный самостоятельный прием воды на 2-е сутки, прием пищи на 3-и сутки после операции. Швы с кожи живота сняты на 14 день, констатировано полное клиническое выздоровление кошки (Рис 4).

Рисунок 4. Довольная кошка через 1 месяц после операции.
Комментарии лечащего врача:
К сожалению, случаи разгрызания и проглатывания кошками мелких резиновых изделий (игрушки, пробки от флакончиков, присоски и т.д.) – не редкость. Сразу после проглатывания, инородные тела раздражают слизистую желудка и провоцируют рвоту, с которой, иногда, частично выходят. НО, более крупные куски резины, часто остаются в желудке и какое-то время (иногда до нескольких дней) не беспокоят животное. Через определенное время, частично переваренный и размягченный под действием желудочного сока кусок резины начинает движение в тонкий кишечник, и поскольку, тонкий кишечник значительно меньшего диаметра, чем желудок – сразу закупоривают его. Я думаю, что с нашей кошкой все было именно так.
В нашем случае, как только стало понятно, что интенсивная терапия не дает результатов – СРАЗУ было принято решение о проведении диагностического вмешательства, что дало незамедлительный результат. Высокий профессиональный уровень наших хирургов, грамотный подход к проведению анестезии, интенсивной терапии и реабилитации, наличие собственной лаборатории и возможность незамедлительного и точного проведения любых необходимых анализов, сводит риск плановых оперативных вмешательств к минимуму и обеспечивает качественное, быстрое и безопасное проведение сложных полостных операций.
Удачи Вам и вашим четвероногим питомцам! Не болейте!
Авторство данной статьи охраняется Законом о защите авторских прав. Любое копирование материалов без указания автора и ссылки на первоисточник "Международный ветеринарный центр репродукции и искусственного осеменения мелких животных" запрещено

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
Причины панкреатита
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование панкреатита
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жидкость в брюшной полости: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Состояние, при котором накапливается жидкость в брюшной полости, называется асцитом. Очень небольшое количество жидкости присутствует в полости брюшины всегда. Эта жидкость – следствие естественного процесса фильтрации крови через кровеносные сосуды.
Однако при некоторых заболеваниях жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается в брюшине и давит на внутренние органы, серьезно нарушая их работу.
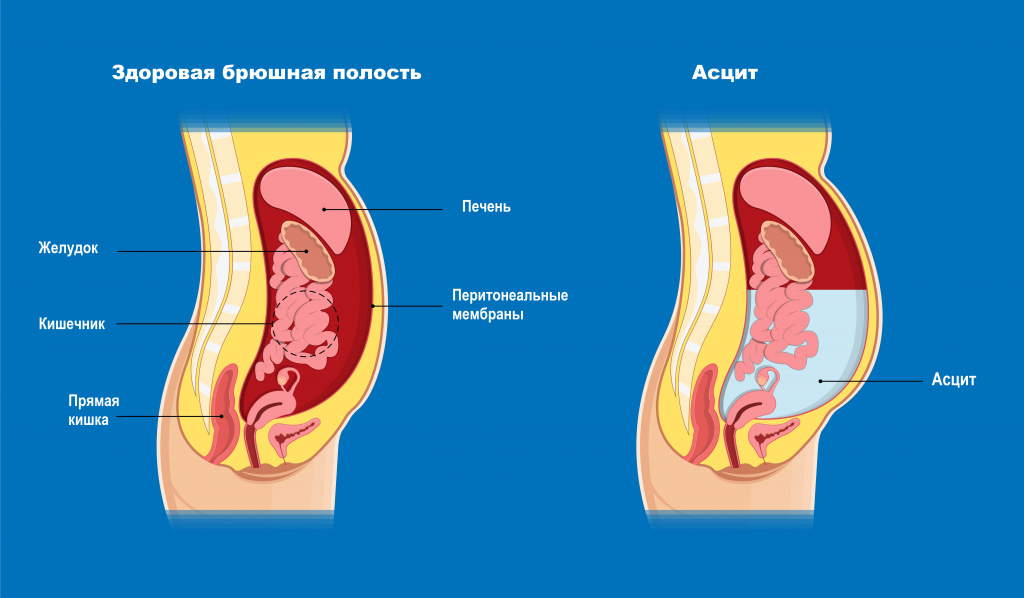
Разновидности асцита
По объему жидкости:
- небольшое количество;
- умеренное количество;
- значительное количество.
- стерильное содержимое (отсутствие бактериальной составляющей);
- инфицированное содержимое (может быть связано с прободением кишечника или желудка, а также с травмой живота и проникающим ранением);
- спонтанный бактериальный перитонит.
- асцит, поддающийся медикаментозной терапии;
- рефрактерный асцит – то есть не поддающийся лекарственной терапии или возвращающийся вновь спустя короткое время после лечения.
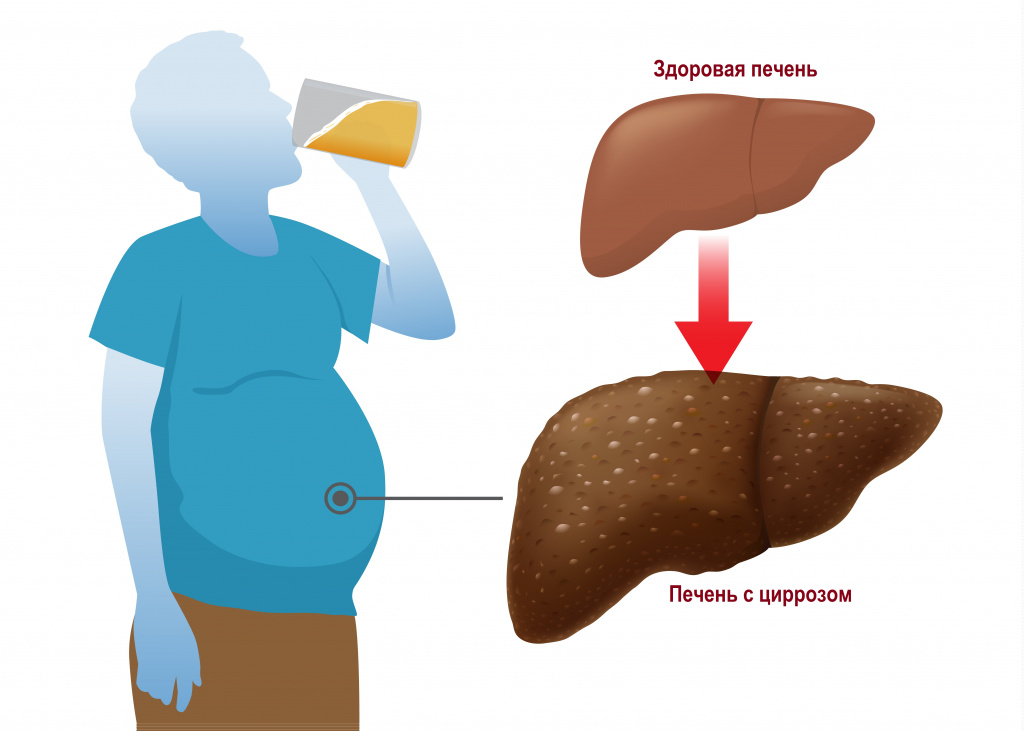
Онкологические процессы в организме также способны стать причиной асцита. Однако, как и в случае с заболеваниями печени, жидкость в брюшной полости появляется лишь по мере прогрессирования болезни. В первую очередь, следует обращать внимание на такие симптомы, как снижение массы тела, аппетита, повышенную утомляемость, болевой синдром, нарушение работы кишечника.
Хронические заболевания сердечно-сосудистой системы приводят к застою крови в левом круге кровообращения, вследствие чего внутрибрюшная жидкость начинает вырабатываться интенсивнее. Появлению асцита всегда предшествует длительная история сердечно-сосудистого заболевания.
Ухудшение состояния происходит постепенно и не очень заметно для больного, поэтому важно не нарушать врачебные предписания и обращаться за врачебной помощью своевременно.
Больного должна насторожить нарастающая слабость, появление или усиление одышки, ночного кашля, изменение привычных цифр артериального давления, появление или увеличение отеков на ногах, которые сначала становятся более выраженными к вечеру, а затем не проходят совсем.
Механизм данного процесса объясняется массивной потерей белка из-за неправильной работы почек и, соответственно, ухудшением всасывания жидкости. Кроме того, отечность присутствует на лице, шее, нижних конечностях, жидкость может скапливаться в грудной полости и полости сердца.
Асцит сопровождает ряд инфекционно-воспалительных заболеваний. По-прежнему довольно часто во врачебной практике встречается туберкулез, течение которого связано с поражением лимфатических узлов брюшной полости, что приводит к сдавливанию внутренних органов, в результате чего наблюдается скопление внутрибрюшной жидкости. Туберкулез обычно начинается с жалоб пациента на повышенную утомляемость, чрезмерную потливость, особенно в ночное время, снижение аппетита и похудение, длительное повышение температуры тела в пределах 37,3–38,3°С. У части больных наблюдаются несильные боли в животе без четкой локализации. Появление таких симптомов требует скорейшего обращения к врачу.
Хронический панкреатит иногда сопровождается асцитом. Такое состояние особенно характерно для людей, злоупотребляющих алкоголем. Накоплению жидкости в брюшной полости предшествуют интенсивные боли в животе.
Длительное голодание может приводить к появлению жидкости в брюшной полости за счет снижения уровня белка и нарушения процесса всасывания жидкости.
В этом случае объем жидкости будет небольшим, однако появление подобного симптома говорит о серьезных нарушениях в работе всего организма. Данное состояние потребует в дальнейшем проведения серьезного и длительного лечения под тщательным контролем множества лабораторных показателей.
Заболевания, приводящие к асциту
Некоторые онкологические заболевания.
Болезни поджелудочной железы.
Недоедание и истощение.
Заболевания эндокринной системы.
Гинекологические заболевания (эндометриоз, кисты и опухоли яичников).
К каким врачам обращаться при асците
Появление жидкости в брюшной полости является симптомом заболеваний, как правило, требующих госпитализации и длительного лечения. Постановкой диагноза и назначением терапии занимаются следующие специалисты: врач-гастроэнтеролог , онколог, кардиолог, эндокринолог, нефролог, пульмонолог, хирург, гинеколог.
Диагностика и обследования при асците
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогают установить правильный и своевременный диагноз.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (для выявления воспалительных изменений при различных инфекционно-воспалительных заболеваниях.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Читайте также:

