Как сделать операцию дома
Обновлено: 01.07.2024
Такое лечение разделяется на три основных этапа: предоперационный, операция, послеоперационный.
Принципы подготовки пациента к операции
Основное требование к проведению плановой операции – выявить общее состояние здоровья и возможные противопоказания. Для этого пациенты сдают анализы и проходят обследования:
- общий анализ мочи;
- клинический анализ крови;
- биохимический анализ крови – электролиты, общий белок, АЛТ, АСТ, общий билирубин, креатинин, мочевина, глюкоза;
- коагулограмма (время свертывания крови);
- анализ на группу крови и резус-фактор;
- HBsAg, HCV (анализы на гепатиты В и С);
- ЭКГ;
- флюорография.
Перечень анализов и обследований может варьироваться в зависимости от вида операции.
Заключение о готовности пациента к операции дает терапевт. Для подготовки к общему наркозу нужно посетить анестезиолога.
Если есть сопутствующие заболевания, потребуется консультация с профильным специалистом.
Абсолютные и относительные противопоказания к хирургическому вмешательству
Абсолютные противопоказания – те, которые делают невозможным вмешательство даже при показаниях. К ним относится состояние шока (за исключением геморрагического на фоне кровотечения), острый инфаркт миокарда и инсульт. Однако принципы хирургической помощи при наличии жизненных показаний к вмешательству позволяют делать операции на фоне инсульта и инфаркта. При шоке манипуляция тоже возможна – после того, как пациента стабилизируют.
Относительные противопоказания – это любые сопутствующие болезни. Они оказывают разное влияние на переносимость хирургии. Самые опасные состояния:
- Со стороны дыхательной системы – бронхиальная астма, заядлое курение, дыхательная недостаточность, эмфизема легких, хронический бронхит;
- Со стороны сердечно-сосудистой системы – аритмия, гипертония, ишемия сердца, варикоз, тромбоз;
- Со стороны печени – цирроз, хронический и острый гепатит, печеночная недостаточность;
- Со стороны почек – почечная недостаточность, гломерулонефрит, пиелонефрит;
- Со стороны крови: лейкоз, анемия, нарушение свертываемости;
- Диабет;
- Ожирение.
Предоперационные стандарты
Предоперационным называется период с того момента, как пациент поступил в хирургическое отделение стационара, и до момента выполнения операции. Этот период делится на 2 этапа: предварительной подготовки (диагностический) и непосредственной подготовки.
Принципы работы хирургического отделения заключаются в том, чтобы профилактировать осложнения. Они могут быть во время манипуляции и после. Предварительная подготовка – это уточнение диагноза, обследование систем жизнеобеспечения, выявление состояния гомеостаза. Санируются очаги инфекции, протекающей в хронической форме, определяются нарушения в работе органов и систем. Период подготовки различается, в зависимости от типа операции. При экстренном вмешательстве – это от нескольких минут до 2 часов. При плановом – от 1 до 8 дней.
Непосредственная подготовка – это время с назначения даты операции до ее начала. Адекватная подготовка снижает количество осложнений, трудопотери, ускоряет выздоровление пациента. На этом этапе все усилия направлены на профилактику рисков, связанных с операционной травмой. Цели непосредственной подготовки:
- снизить риск операционных и послеоперационных осложнений;
- обеспечить пациенту переносимость вмешательства;
- повысить иммунобиологический статус.
Если анестезиолог и хирург не уверены, что больной перенесет манипуляцию, от нее нужно отказаться. Исключение – острые жизненные показания.
- психологическая подготовка;
- коррекция гомеостаза;
- инфузионная терапия (введение необходимых медикаментов);
- повышение сопротивляемости организма – антистрессорная защита.
Непосредственная подготовка к вмешательству включает следующие компоненты:
- стабилизация систем жизнеобеспечения;
- психологическая подготовка;
- подготовка дыхательных путей, в некоторых случаях – санация;
- опорожнение кишечника;
- обработка операционной зоны (удаление волос, нанесение антисептика);
- постановка катетера мочевого пузыря (если манипуляция длительная и нужно измерять диурез каждый час и посуточно);
- премедикация – введение антигистамина, наркотического анальгетика, атропина (за полчаса до манипуляции).
Оперативный доступ
Оперативный доступ – этап операции, на котором хирург обнажает оперируемый орган. Основные требования к нему:
- предельная близость к очагу заболевания;
- достаточное обнажение органа для удобства манипуляций хирурга;
- минимальное повреждение тканей;
- удаленность от очагов инфекции;
- хорошее кровоснабжение краев раны;
- косметичность;
- наименьшая глубина раны.
Оперативному доступу придается нужная форма с помощью ранорасширителей, зеркал, крючков. Он может иметь вид пирамиды, конуса и др.
Доступы могут иметь названия – торакотомия, лапаротомия, трепанация и др.
Хирурги все чаще проводят вмешательства посредствам мини-доступов. Это разрезы длиной до 4 см. Такая техника подразумевает использование специального инструмента и осветительной системы.
Самые малые разрезы – при лапароскопических операциях. Обычно это 3-4 разреза по 1 см, необходимые для введения инструмента – троакаров. Это широкие трубки, через которые в оперируемую область под давлением нагнетают газ. Через разрезы вводят микроинструменты для манипуляций и оптику. Изображение действий хирурга выводится на монитор. После такого вмешательства пациенты уже на 2 день встают с постели и через 7-14 дней возвращаются к работе.
Послеоперационные требования
Послеоперационный период – это время с конца операции до полного восстановления пациента. Обычно через сутки убирают дренаж из операционной раны, а на 7-14-й день снимают швы. Самый ответственный этап – это первые 2-3 суток после манипуляции. В этот период ярче всего проявляются реакции организма на наркоз и операционную травму. Функции жизненно-важных систем и гомеостаз могут нарушаться по ряду причин:
- болевой синдром;
- расстройство внешнего дыхания и кровообращения;
- расстройство ЖКТ;
- нарушение мочеиспускания и работы почек;
- повышение температуры тела;
- нарушение водно-электролитного баланса.
Для профилактики осложнений больному обеспечиваются:
- адекватное обезболивание;
- коррекция водно-электролитного баланса;
- ранняя активация;
- дыхательная гимнастика;
- массаж;
- ингаляции;
- физиотерапия;
- эпидуральная блокада;
- стабилизация гемодинамики;
- профилактика антибиотиками.
При варикозе стенки сосудов нижних конечностей расширяются, деформируются, снижается их функция. Чаще всего заболевание .
Невринома (шваннома) – доброкачественная опухоль, которая развивается из шванновских клеток. Отличается медленным ростом, в .
Пластика нервов и сухожилий – самые сложные хирургические манипуляции. Хирург должен быть опытным, хорошо знакомым с .

Переломы – распространенная травма в любом возрасте. В зависимости от сложности, может потребоваться длительное лечение и реабилитация, но всем пациентам рекомендовано придерживаться диеты, которая обеспечит организм необходимыми веществами для скорейшего восстановления и регенерации кости.
Диета после травм: принципы
Для скорейшей регенерации костей в рацион рекомендовано включать как можно больше белков и витаминов и только сбалансированное питание обеспечит эти процессы. Особенно важно придерживаться таких принципов питания в пожилом возрасте, когда естественные возможности для восстановления организма снижены.
- блюда должны легко усваиваться;
- необходимо ограничить употребление пряностей, и острых специй;
- в рацион нужно включать как можно больше овощей и фруктов, как основных источников витаминов, но подавать их желательно в сыром виде или же после незначительной термической обработки;
- при сложных переломах, когда требуется ношение корсетов, ортезов, необходимо ограничить потребление соли с целью профилактики отеков. Врачи рекомендуют 5-6 приемов пищи в день небольшими порциями;
- при переломах челюстно-лицевой области, все блюда должны быть жидкими, ведь единственный вариант питания – через трубочку.
Конкретные рекомендации по питанию и образу жизни зависят от вида перелома и состояния пациента. Главная задача питания – обеспечить организм строительным материалом для формирования костной мозоли и восстановления хрящевой ткани. Кстати, для поддержания здоровья хрящей в рацион нужно включать холодец, заливное и др.
Особенности питания после травм в пожилом возрасте
В пожилом возрасте повышается вероятность перелома шейки бедра, а причина – остеопороз. В группе риска женщины. И как раз в лечении и реабилитации этой патологии большую роль играют продукты-источники кальция.
Поэтому в рацион рекомендовано включать крупы, йогурты, кефир и др. Для лежачих пациентов, например, в послеоперационном периоде, в рационе должны быть слизистые супы, кисломолочные продукты, как источник пробиотиков.
Для скорейшего восстановления рекомендовано потреблять больше белка, а также морепродуктов, которые являются источником Омега-жирных кислот.
Необходимые белки
Источником ценного белка могут быть орехи, фасоль, авокадо, различные виды капусты, соевые продукты, злаки. Животные белки, которых должно быть больше в рационе, найдутся в мясе, рыбе, молочных продуктах и др.
Кальций
Это основной элемент, из которого состоят зубы, кости, также он участвует в обменных процессах. Только при достаточном поступлении кальция и при условии его полноценного усвоения, можно говорить о крепких костях и зубах.
Поэтому пациентам после переломов и других травм рекомендовано включать в рацион продукты с его содержанием, но есть масса нюансов, ведь любой избыток вреден. Кальций, который не может усваиваться, нагружает почки и становиться причиной серьезных осложнений.
Определены суточные потребности кальция. Для взрослых – 800 мкг в день. Но для его усвоения необходим фосфор, а также витамин D. Лучшими источниками кальция будут молочные продукты, брокколи, соя, бобовые, зелень и некоторые виды орехов.
Витамин D
ВОЗ отмечает, что около 60% людей во всем мире живут в условиях дефицита витамина D, но при переломах костей без этого витамина особенно сложно, ведь он контролируют кальциево-фосфорный обмен и помогает накапливать минералы в костях.
Это единственный витамин, который способен синтезироваться в организме под действием солнечных лучей. Однако для этого должны быть его предшественники. Поэтому в рацион нужно включать следующие продукты: яйца, жирные сорта рыбы, обогащенные блюда. Стоит помнить, что потребность в витамине меняется с возрастом.
Такие продукты, как морская рыба, печень трески, бобовые, красная икра, молоко и качественные сыры нужно включать в рацион детям, людям в возрасте (особенно женщинам) и тем, кто живет в северных условиях, когда отмечается дефицит солнечного света.
Множество исследований, посвященных этому витамину, доказали его беспрецедентную роль в работе иммунитета, поддержании женского здоровья и профилактике онкопатологий.
Витамин С
Коллаген – один из главных строительных белков, который используется для поддержания здоровья кожи, костей и мышц. И как раз витамин С помогает организму вырабатывать этот белок, который поможет быстрее восстановиться и регенерировать новые ткани для восстановления целостности кости.
Источником витамина С являются многочисленны фрукты, овощи, ягоды. Но стоит помнить, что этот витамин водорастворимый, то есть организм не может создавать его запасы и каждый день необходимо восполнять потребности организма.
Витамин В9 или фолиевая кислота
Этот витамин важен для стимуляции процессов регенерации, он участвует в формировании коллагенового каркаса, улучшает эластичность тканей и препятствует формированию осложнений травм.
Найти этот витамин можно в субпродуктах, дрожжах, бобовых, цитрусовых, листовых и других овощах.
Железо
Это важный элемент, который поможет организму быстрее восстановиться. Дело в том, что железо участвует в формировании коллагена, а также обеспечивает перенос кислорода к каждой клеточке. Получение питательных веществ и кислорода способствует скорейшему выздоровлению, стимулирует процессы регенерации.
Источником железа будет красное мясо, жирные сорта рыбы, яйца, некоторые сухофрукты, а также листовые овощи и обогащенные злаки.
Запрещенные напитки и продукты при переломах
Кроме рекомендованных продуктов, есть и те, что нужно избегать, а то и вовсе исключать. Нужно ограничить потребление соли, особенно если травма не дает возможности вставать с постели и вести привычный, активный образ жизни.
Под категорическим запретом алкоголь, ведь он замедляет процессы заживления, и предрасполагает к развитию осложнений. Ограничить необходимо и кофе. Злоупотребление этими напитками не только замедляет заживление, но и способствует вымыванию кальция из костей.
В заключение
Питание – основной источник ценных витаминов и минералов, которые нужны для восстановления организма. Однако в некоторых случаях не всегда можно быть уверенными в полноценном поступлении необходимых веществ. Поэтому на этапах выздоровления врачи часто рекомендуют прием поливитаминов, а также пищевых добавок, которые содержат Омега-жирные кислоты, коллаген и другие ценные белки.
В большинстве случаев швы после хирургической операции необходимо снимать. Когда и как это делается, знает медицинский персонал. Пациент, в свою очередь, должен следовать всем указаниям врача, что застрахует от непредвиденных неприятностей и осложнений.
Что такое послеоперационный шов?
Любое хирургическое вмешательство сопровождается рассечением кожных покровов тела человека или слизистых оболочек, для создания доступа к органу или полости с целью диагностики или лечения. Заключительным этапом операции является соединение разрезанных тканей с помощью шовного материала — это и есть послеоперационный шов.
Для каждой операции хирург подбирает оптимальный шов и материалы, из которого его делает, что позволяет надёжно и аккуратно зашить разрез. На выбор врача влияет глубина и протяжённость раны, а также степень расхождения краёв. Хирургические швы отличаются друг от друга сроками наложения, использованием различных материалов, а также методиками нанесения стежков. Основная классификация и характеристики представлены в таблице.
Выезд оплачивается отдельно - от 550 рублей
Также швы могут быть однорядные или двухрядные, вворачивающиеся и выворачивающиеся, с разными узлами. Разобраться во всех тонкостях человеку без специальных знаний довольно непросто, поэтому снятие послеоперационных швов на дому возможно только с привлечением медицинских работников.
Когда необходимо снимать швы
В последнее время используются специальные рассасывающиеся нити, которые со временем самостоятельно выводятся из организма человека. На выбор шовного материала влияет время, в течение которого должен оставаться соединительный эффект. Если невозможно использовать рассасывающиеся нити, то применяются обычные, которые врач удаляет после заживления раны. Как правило, в медицине существуют определённые промежутки времени между наложением и снятием швов:
Точно заранее определить, когда и как проводить процедуру, невозможно, ведь способность тканей к регенерации — процесс индивидуальный, от которого во многом зависят сроки снятия швов. На длительность ношение швов также могут повлиять пожилой возраст, ослабленный организм, сопутствующие заболевания у пациента, нагноение или инфицирование раны.
В стоимость входит:
- Обработка антисептиком
- Удаление шовного материала (снятие швов)
- Вторичная обработка антисептиком
- Нанесение заживляющей мази
- Наложение повязки
- Необходимые материалы и препараты
Главный показатель того, что пора снимать швы — заживление раны. Определить это можно по нескольким признакам:
- плотно сросшиеся края раны;
- отсутствие воспаления, покраснения и боли в области шва.

Стоит иметь в виду, что слишком рано проведённая процедура приводит к расхождению швов, а если затянуть со снятием, есть риск нагноения раны и вросших в кожу ниток. В любом случае, проводит ли пациент снятие швов на дому или в больнице, необходима консультация хирурга. Только опытный специалист способен оценить заживление раны, тем самым свести к минимуму вероятные осложнения.
Можно ли снимать швы самостоятельно?
На первый взгляд может показаться, что ничего сложного в процедуре снятия швов нет. Но даже незначительная ошибка грозит серьёзными проблемами. Всеми необходимыми навыками и инструментом обладает только медицинский персонал, и самостоятельно заниматься снятием швов не рекомендуется.

В случае, когда обратиться за помощью невозможно, в крайней мере допускается самостоятельное снятие швов, но только на небольших ранах и при уверенности в полном заживлении. Важнейшим правилом является стерильность инструментов. Также стоит учитывать, что категорически запрещается трогать швы:
- после сложных полосных операций;
- после косметических операций;
- в случае, когда используются скобы или металлическая нить;
- при наличии воспаления или нагноения.
Если пациент желает провести снятие швов после операции на дому, целесообразней будет пригласить обученного специалиста, чем самостоятельно пытаться это сделать, и провести процедуру без риска для здоровья.
Как снимают швы врачи?
Снять швы после операции может врач или медицинская сестра. Предварительно проводится осмотр, и при некоторых обстоятельствах может продлиться срок ношения швов. Также бывают случаи, например, при большой протяжённости надреза, когда стежки на первом этапе снимаются не все, а через один. Так делают, чтобы снизить риск расхождения раны. Оставшиеся швы снимают через несколько дней.
Процедура проводится с использованием стерильных инструментов, во избежание воспаления и инфицирования раны. Предварительно шов обрабатывается антисептиками.
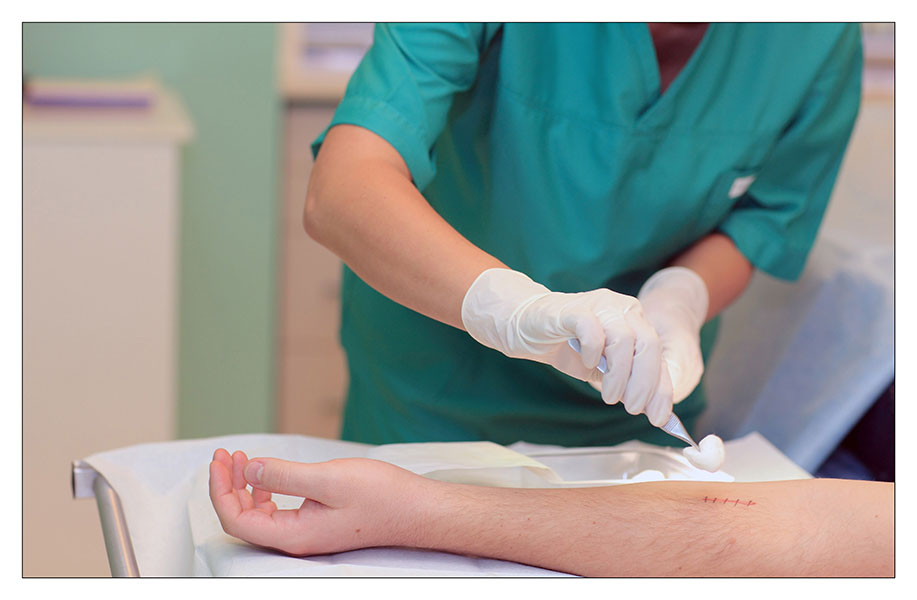
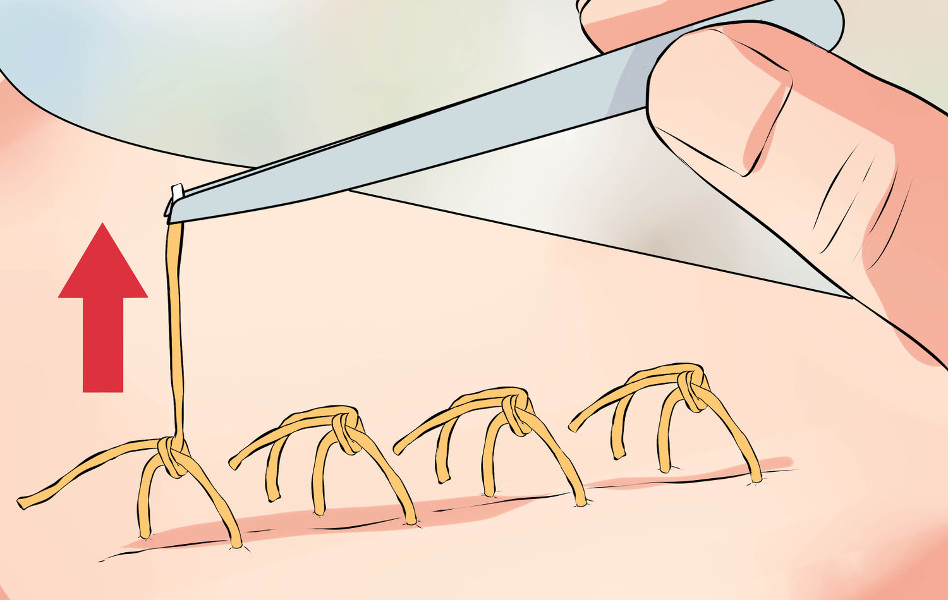
Снятие швов включает следующие этапы:
1. Врач или медицинская сестра с помощью анатомического пинцета захватывает и приподнимает узелок шва, и осторожно перерезает нить.
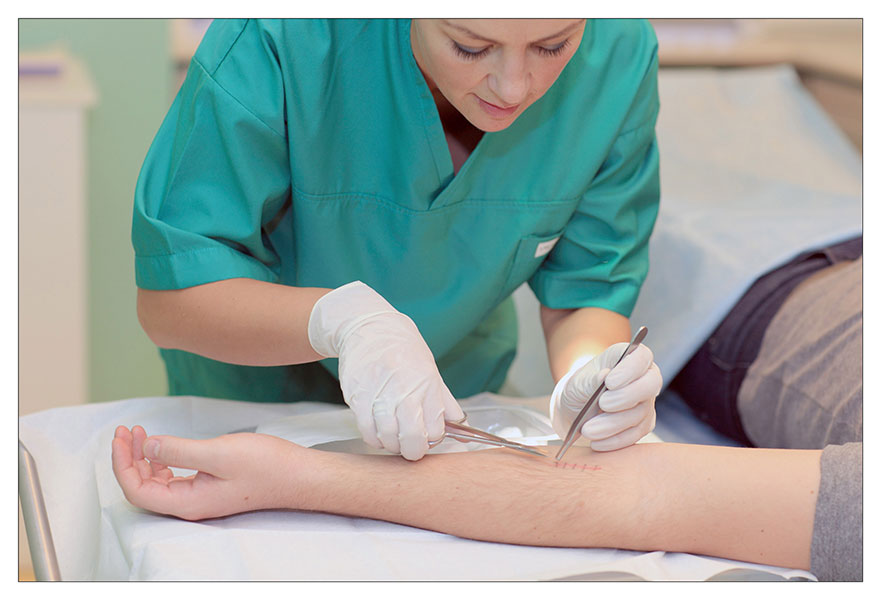
2. Далее аккуратно, не прилагая чрезмерного усилия, специалист вытягивает нить. На этом моменте есть несколько важных правил: нельзя протягивать узелок через кожу, и нить, находящаяся на поверхности, не должна при извлечении попасть под кожу.
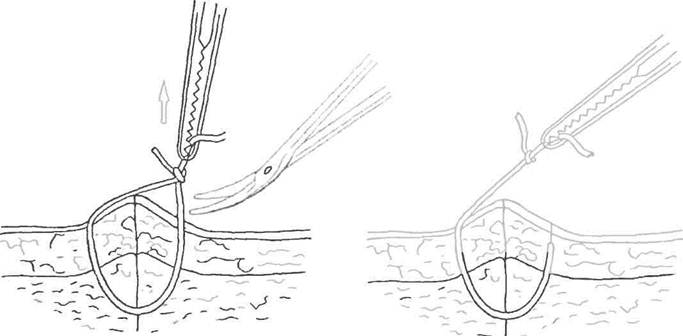
3. Врач выполняет вышеописанные действия по всем оставшимся узлам.
4. Если швы наложены в несколько рядов, снимают их поочерёдно.
5. В конце процедуры врач внимательно осматривает кожу на остаток шовного материала, потом повторно дезинфицирует место рассечения и накладывает повязку с антибактериальной мазью.

Кривой нос после ринопластики
Кривой нос у парня после ринопластики - это нормально. Тот вид, который запланировал хирург, он примет лишь через 6 месяцев после операции. Поэтому пациентов предупреждают, что сразу нос будет выглядеть отечным, с синяками и кровоподтеками.
Дополнительные материалы:
Кривой нос после удара

Кривой нос после септопластики
Читайте также:



