Как сделать лучевую диагностику
Добавил пользователь Валентин П. Обновлено: 20.09.2024
Адрес для переписки: Валентин Евгеньевич Синицын, e-mail:
В настоящее время в медицине происходит глобальная переоценка роли методов лечения и диагностики социально-значимых заболеваний. Метод диагностической медицинской визуализации применяется в 80-90% случаев. Современная медицина располагает большим набором диагностических методов и методик, основанных на различных физических принципах и технологиях [1, 2]. По этой причине становится актуальным вопрос – как будет развиваться радиология в ближайшие годы? Несмотря на различия в основах методов лучевой диагностики, можно отметить следующие общие тенденции в их развитии.
Технический прогресс позволил внести огромные изменения в технологии получения изображений. Это связано с совершенствованием детекторов — пъезокристаллов в датчиках ультразвуковых приборов (УЗ), детекторных систем рентгеновских аппаратов и компьютерных томографов (КТ), радиочастотных каналов и катушек в магнитно-резонансной томографии (МРТ) и повсеместным использованием компьютеров и микропроцессоров. Благодаря этим инновациям значительно возросли диагностические возможности современных приборов. В области диагностической радиологии на первое место выходят неинвазивные технологии [3, 4, 8]. Это УЗ исследования (УЗИ), КТ и МРТ, радионуклидные методы – позитронно-эмиссионная томография. Самое большое число исследований выполняется с помощью УЗИ, второе и третье места занимают КТ и МРТ. Для ядерных методов исследований отмечаются самые быстрые темпы роста объема исследований по сравнению с ангиографией и рентгенографией (Рис.1).
Широкое внедрение цифровых технологий в методы лучевой диагностики качественно и информационно изменили изображения исследуемых органов. Таким образом, получили широкое распространение методы трехмерного (объемного) получения и отображения данных медицинской визуализации. КТ стала первым методом, с помощью которого удалось создавать трехмерные реконструкции внутренних органов. Но теперь трехмерная визуализация возможна с помощью УЗИ, МРТ, рентгенографии, ангиографии и радионуклидных методов — т.е. всего спектра современных методов диагностики (Рис.2, Рис.3, Рис.4) [7, 10, 11]. В ближайшем будущем все исследования будут визуализироваться в виде трехмерного изображения, что является крайне важным для врачей.
С развитием цифровых технологий получили развитие системы для организации, распределения и хранения (архивирования) цифровых изображений (так называемые Picture Archiving and Communication Systems — PACS) [6]. Был создан единый международный стандарт цифровых медицинских изображений — DICOM. Передача медицинских изображений по локальным и всемирным сетям (Интернету) позволяет эффективно проводить телемедицинские (телерадиологические) консультации. Завершается переход к беспленочным технологиям получения, хранения и распространения медицинских диагностических изображений. Активное внедрение компьютеров в лучевую диагностику привело к росту программ для автоматического и полуавтоматического распознавания патологии на лучевых изображениях. Применяются программы для анализа маммограмм, рентгенограмм и компьютерных томограмм легких, разрабатывается целых ряд других программ для визуализации изображений [9]. Создаются компьютерные экспертные системы, облегчающие диагностический поиск и дифференциальную диагностику.
Вышеперечисленные инновационные внедрения существенно повысили скорость и объем получения диагностической информации. Это привело не только увеличению пропускной способности диагностического медицинского оборудования, но и повышению оперативности диагностических исследований при неотложных состояниях, тяжелых пациентов и детей.
Использование современных технологий в лучевой диагностике расширили возможности их применения для раннего выявления заболеваний на доклиническом этапе (скрининговых исследованиях). Традиционно для этих целей применялась рентгенография и флюорография (диагностика заболеваний легких, молочных желез). С появлением УЗИ и КТ эффективность скрининга качественно возросла. Эти технологии позволяют осуществлять выявление практических всех групп наиболее распространенных и социально значимых заболеваний, доля которых в смертности и потере работоспособности населения наиболее высока. К ним относятся заболевания сердечно-сосудистой системы (ИБС, мозговой инсульт) и онкологические заболевания (рак легкого, молочной железы, предстательной железы, толстой кишки, предстательной железы).
Отмечается тенденция к уменьшению использования ангиографических исследований с диагностической целью. Так, в диагностике заболеваний аорты и ее ветвей, легочной артерии, центральных вен неинвазивные методы практически полностью заменили катетеризацию. Практически единственным исключением остается коронарная ангиография, однако и в этой области развитие КТ и МРТ позволяют надеяться, что в ближайшие годы этот метод диагностики будет неинвазивным. С другой стороны, именно ангиография дала рождение такой важнейшей и высокоэффективной области медицины, как интервенционная радиология (эндоваскулярная хирургия). Развитие этой дисциплины и ее возможности превзошло самые смелые ожидания.
Таким образом, вышеперечисленные достижения обуславливают стратегический путь развития лучевой диагностики.
В медицинской литературе имеется множество публикаций, описывающих диагностические возможности новых клинических методов исследования. К ним относятся оптическая томография, электрическая импедансная томография, магнитокардиография и магнитоэнцефалография, методики получения изображений с использованием излучений в терагерцовой и микроволновой частях электромагнитного спектра. Например, получены многообещающие результаты в диагностике рака молочной железы [6] и изучении структуры атеросклеротических бляшек с помощью лазерной оптической томографии.
Важную роль стали играть комбинированные систем. Так, ПЭТ системы постепенно вытесняются комбинацией ПЭТ/КТ (Рис.6). Разрабатываются модели ОФЭКТ/КТ, ПЭТ/МРТ. Подобные устройства сочетают в себе все достоинства современных томографических методов.

Мифы и правда о лучевой диагностике
1. По сути, все радиологические обследования одинаковые.
В арсенале современного врача-рентгенолога пять основных методов исследований: рентгенодиагностика, компьютерная томография (КТ), ультразвуковая диагностика (УЗИ), магнитно-резонансная томография (МРТ) и радионуклидная диагностика. А также методы, направленные на один конкретный тип исследования – маммография и флюорография, совмещенные гибридные методы и десятки методик исследования. Все они были разработаны не случайно и имеют ряд особенностей. Самый старый из известных науке методов исследования человеческого тела — рентгенография, позволяющий с помощью облучения увидеть кости и органы на двумерном изображении. Первый рентгеновский аппарат в России разработан в 1896 году профессором А.С. Поповым. Еще тогда, в конце позапрошлого века, начали проводиться первые рентгенодиагностические исследования.
Также на вооружении у современной медицины есть два метода, использующих не радиационные методы. Ультразвуковое исследование (УЗИ) – дает хорошее изображение поверхностных структур, мышц и лимфатических узлов. Чаще всего пациенты сталкиваются с УЗИ, когда нуждаются в исследовании органов живота и малого таза. Магнитно-резонансная томография, как и УЗИ, не использует рентгеновские лучи, но позволяет сделать очень четкие изображения. На МРТ хорошо видны мягкие ткани, мозг и хрящи.
Так, дозовая нагрузка при рентгеновском исследовании одного зуба в стоматологическом кабинете в среднем составляет не более 0,005 мЗв. Столько же радиации человек получит за 1 час полета на самолете или просто прожив 24 часа. Поэтому стоматологи могут безбоязненно и безопасно сделать за прием столько снимков, сколько нужно, чтобы оценить фронт работ и качественно их выполнить. А вот такие серьезные исследования, как, например, КТ с контрастным веществом, имеют уже более значимую лучевую нагрузку. Они не проводятся без направления врача. Все специалисты отделений лучевой диагностики городских поликлиник и больниц знают нормы дозирования лучевой нагрузки, поэтому важно рассказывать врачу обо всех пройденных за год исследованиях.
3. КТ и МРТ выявляют любое заболевание и ими можно заменить другие анализы.
Невозможно, да и не нужно с помощью лучевой диагностики проверять сразу все тело — это поиск иголки в стоге сена. Сначала необходимо обратиться для консультации к терапевту или врачу узкой специализации, который подберет именно те диагностические методы, которые оптимально подходят в вашем случае. Описанием же снимков займутся уже другие специалисты – врачи-рентгенологи, которым в сложных диагностических случаях помогут эксперты референс-центра лучевой диагностики.
4. Даже в Москве сложно сделать МРТ или КТ бесплатно.
Этот миф остается стойким из-за того, что многие частные клиники имеют аппараты КТ и МРТ и активно рекламируют свои услуги. В действительности исследования на этих аппаратах давно доступны по полису ОМС, если у пациента есть направление лечащего врача.
На сегодняшний день в поликлиниках Москвы бесплатно проводят самые разные исследования. Недавно в городе появилась возможность пройти бесплатно по ОМС даже ПЭТ/КТ, которое делается по направлению из онкодиспансера по месту жительства или от врача-онколога государственной больницы.
5. Врач, который помогает правильно расположиться на аппарате, и врач, который смотрит снимки – один и тот же человек. Он же может поставить диагноз.
6. В лучевой диагностике ничего не изменилось с момента изобретения МРТ.
Лучевая диагностика, пожалуй, самое молодое и самое активно развивающееся направление медицины, несмотря на то, что скоро она отпразднует свое столетие. Врачи и ученые стремятся к тому, чтобы максимально сократить дозовую нагрузку на пациента и получить максимум информации из одного исследования. Около трех лет назад была разработана и внедрена технология низкодозной компьютерной томографии (НДКТ), позволяющая проводить исследования с гораздо меньшей лучевой нагрузкой. Для получения максимально четких изображений используют методы гибридной визуализации — позитронно-эмиссионную томографию (ПЭТ) объединяют с КТ или МРТ.
Компьютерная томография основана на ионизирующем рентгеновском излучении. Сканирование на томографе с возможностью построения 3D-реконструкций внутренних органов, сосудов и костей — высокоточный метод обследования, предпочтительный в ряде сложных ситуаций: после инсультов, при пневмониях, подозрении на онкологию. Однако такое обследование нельзя проходить часто.
В этой статье мы разберем, в чем заключается вред рентгеновского излучения и как уменьшить его влияние, если норма допустимого была превышена.
Чем вредно ионизирующее (рентгеновское) облучение?
По данным актуальных исследований библиотек РИНЦ и PubMed, а также в соответствии с действующими нормами радиационной безопасности населения РФ (НРБ), не рекомендуется облучается более чем на 15-20 мЗв в год. На новых КТ-аппаратах (МСКТ), в зависимости от исследуемых зон, это около 5-8 сканирований. На аппаратах старого образца из-за меньшего количества чувствительных датчиков, срезов и большего времени сканирования лучевая нагрузка выше.
После КТ радиоактивные элементы не сохраняются и не накапливаются в организме человека. X-ray лучи сканируют только зону интереса, и это длится 30-45 секунд.
Организм человека содержит необходимые ему химические элементы — водород, железо, калий и др. Распад этих элементов — тоже в своем роде является радиоактивным процессом, который происходит ежесекундно, на протяжении всей жизни человека. Некоторое количество радиации человек получает из атмосферы, воды, от природных радионуклидов. Это называется естественным радиационным фоном.
Доза радиации, полученная пациентом в рамках медицинских обследований не велика — это справедливо как для рентгена, так и для КТ. Однако организм каждого человека по-разному реагирует на воздействие x-ray излучения: если одни пациенты сравнительно легко переносят лучевую нагрузку, равную 50 мЗв, то для других аналогичной по воздействию будет нагрузка 15 мЗв.
Поскольку норма относительна, а порог, при котором негативного воздействия гарантированно не произойдет, отсутствует, принято считать, все виды исследований с применением ионизирующего излучения потенциально вредны. Организм взрослого человека более резистентен к радиации, а дети более чувствительны. Однако у некоторых пациентов имеются отягчающие факторы в анамнезе или индивидуальные особенности организма.
Например, по одним данным считается, что у годовалого ребенка, которому проводится КТ брюшной полости, пожизненный риск онкологии возрастает на 0,18%. Однако если ту же процедуру проходит взрослый или пожилой человек, то этот риск будет существенно ниже. Считается, что регулярное дозированное рентгеновское облучение даже полезно, поскольку организм адаптируется к лучевой нагрузке, и его защитные силы возрастают.
*“The use of computed tomography in pediatrics and the associated radiation exposure and estimated cancer risk”, 2013 (Diana L Miglioretti , Eric Johnson, Andrew Williams, Robert T Greenlee)
Избыток радиации может стать спусковым механизмом для онкологии, дегенеративных нейрозаболеваний (болезнь Альцгеймера, болезнь Паркинсона). Беременным женщинам (даже если факт беременности еще не подтвержден, но существует вероятность вынашивания плода на данный момент) противопоказано дополнительное радиационное воздействие, то есть делать КТ в этот период можно только по жизненным показаниям, из-за риска тератогенного воздействия ионизирующего излучения на формирующийся плод.
Большинство медиков сегодня склоняются к мнению, что польза целесообразной компьютерной томографии несомненно превышает вред, однако уровень лучевого воздействия на организм, даже с целью медицинской диагностики, следует сводить к минимуму. Например, для наблюдения изменений легочных лимфоузлов или камней в почках диагностические изображения могут быть получены при дозе на 50-75 % ниже, чем при использовании стандартных протоколов. То есть в некоторых случаях могут быть применены низкодозные КТ-протоколы.
Таблица приблизительных значений лучевой нагрузки при КТ (МСКТ)*

*В таблице приведены усредненные и ориентировочные значения, которые могут варьировать в большую или меньшую сторону в зависимости от:
- Протокола исследования;
- Числа зон сканирования;
- КТ-сканера;
- Веса пациента;
- Роста пациента;
- Соотношения мышечной и жировой ткани у пациента;
- Целей и задач диагностики.
Томограф оснащен дозиметром, который позволяет определить уровень эффективной лучевой нагрузки в каждом конкретном исследовании. Это значение указывают в заключении и в специальном файле отчета на DVD-диске или флешке, выдаваемой пациенту по итогам исследования.
Как радиоактивное ионизирующее излучение воздействует на организм человека?
Радиоактивное излучение запускает механизм выработки свободных радикалов. Их избыток при низком антиоксидантом (защитном) статусе организма приводит к разрушению клеточных компонентов, в том числе к деструкции и сокращению теломеров — концевых участков молекул ДНК. Также процессу окисления подвержены липиды и белки мембран.
В норме организм человека легко переносит диагностические мероприятия и самостоятельно восстанавливается — дополнительно ничего предпринимать не нужно. Вслед за окислительными процессами, вызванными свободными радикалами, начинается восстановление, и ресурсов организма для этого достаточно.
В целом, среднестатистический здоровый организм взрослого человека в состоянии восстановиться после облучения, равного 50-100 мЗв в год. При большем систематическом воздействии радиации развивается лучевая болезнь.
Как уменьшить вред воздействия ионизирующего облучения?
Если пациенту показана КТ, и никакое другое обследование (МРТ, УЗИ) не может заменить этот метод, то:
Перед процедурой и во время нее:
1.Уточните, на каком КТ аппарате проводится обследование. Предпочтение следует отдать мультиспиральным томографам нового образца (32 среза и более).
2.Уточните, сколько будет длиться сканирование. Чем меньше оно длится, тем лучше. Современным КТ-аппаратам достаточно менее 1 минуты, чтобы сделать серию сканов.
3.Заранее уточните, какая лучевая нагрузка в мЗв будет получена при вашем исследовании (в среднем).
4.Не нарушайте технику проведения процедуры и внимательно слушайте рентген-лаборанта. В противном случае исследование нужно будет повторить.
После КТ
Если лучевая нагрузка была высокой, уменьшить вред можно следующими способами:
1.Усильте естественную защиту организма. Это можно сделать, добавив в рацион продукты, обогащенные антиоксидантами: свеклу, чернику, виноград, брокколи, гречку, чернослив, красный перец. Витамины А, Е, С препятствуют клеточным повреждениям.
2.Не пренебрегайте физическими нагрузками. Полезна даже ежедневная ходьба (3-5 км).
3.Не подвергайте свой организм психологическому стрессу и высыпайтесь.
Исследования пациентов в реабилитационных группах после перенесенных онкологических заболеваний показывают, что для удлинения теломеров необходимы две простые вещи (они же и препятствуют радиационному старению) — это здоровый образ жизни (в том числе регулярная физическая активность, качественный сон и питание) и социальная поддержка или доброжелательное общение.
Текст подготовил
- Campbell B., De Silva D., Macleod M., Coutts S., Schwamm L., Davis S., Donnan G. Ischaemic stroke, 2019.
- Bouchez L., Sztajzel R., Vargas M. CT imaging selection in acute stroke, 2016.
- Kamalian S., Lev M., Stroke Imaging, 2019.
- Котов М.А. Возможности компьютерной томографии в прогнозировании летального исхода инсульта / Дневник казанской медицинской школы. — 2017. — №. 2. — С. 76-80.
- Котов М.А. Показатели и значение интракраниального анатомического резерва, у пациентов с острым нарушением мозгового кровообращения / Журнал научных статей Здоровье и образование в XXI веке.Т. 18, № 2., 2016. — С. 229-233.
- Котов М.А. Лучевые предикторы исходов ишемического инсульта / Дневник казанской медицинской школы. – 2018. – №. 2. – С. 86-89.
- Котов М.А. Предикторы раннего летального исхода острого нарушения мозгового кровообращения, выявляемые при компьютерной томографии / Материалы VIII Научно-практической конференции Поленовские чтения, Российский нейрохирургический журнал им. проф. А.Л. Поленова, специальный выпуск. — 2018, -Т.Х, С. 129.
- Котов М.А. Возможности компьютерной томографии в оценке риска развития острого нарушения мозгового кровообращения / Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. 2017. Т. 9. № 4. — С. 35-38.
- Kotov M.A. Brain dislocation morphometry at neurology and neurosurgery from the standpoint of evidence-based medicine / Global Science and Innovation // Materials of the V international scientific conference. - Chicago, 2015. – Р. 207-212.
Мы перезвоним, подберём удобное для записи время и ответим на вопросы.
Оператор обрабатывает входящие заявки с 8:00 до 22:00
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.

Сегодня компьютерная томография считается сравнительно простым, доступным и повсеместно используемым диагностическим методом.
Принцип получения изображений
Компьютерная томография базируется на рентгеновском излучении и его детектировании. Это особый вид электромагнитного излучения, которое способно проходить через непрозрачные для обычного света среды. Нужно помнить, что это излучение:
- ослабляется в среде (тканях) тем больше, чем плотнее среда, сквозь которую они прошли;
- имеет непрямой ионизирующий эффект, то есть отрыв электронов от атомов вещества, через которое проходит рентген-излучение, что и обуславливает лучевую нагрузку на пациента при исследовании;
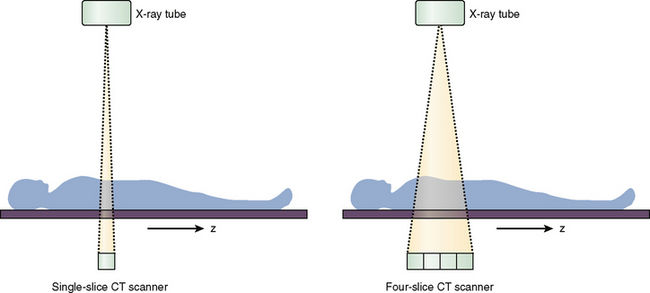
Рисунок 1 | Направление рентгеновского луча в компьютерном томографе.
В современном компьютерном томографе рентгеновская трубка совершает спиральное вращение вокруг тела пациента в аксиальной плоскости, постоянно генерируя излучение. Если точнее, трубка вращается по кругу, и одновременно с этим непрерывно смещается вперед или назад стол с пациентом.
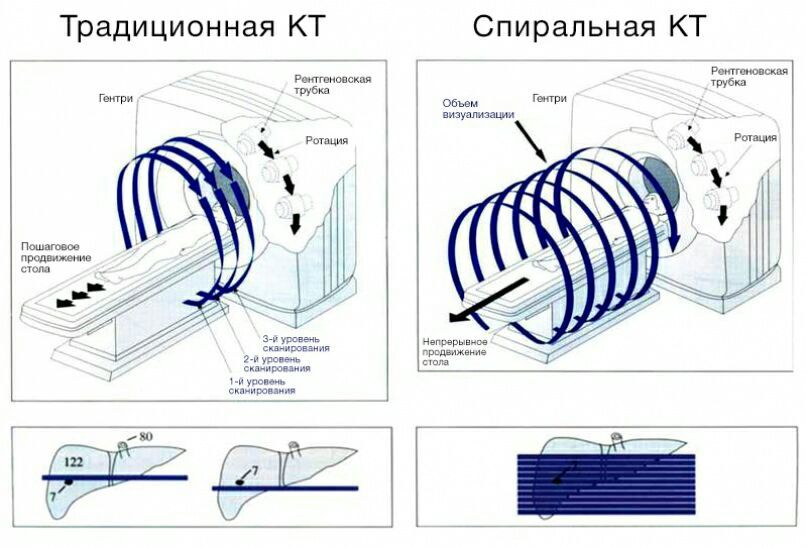
При этом пучок излучения сформирован в виде тонкого веера — широкий по оси у, узкий по оси z. Проходя сквозь тело пациента, рентгеновское излучение ослабляется соответственно плотности ткани, через которую оно прошло, затем попадает на детекторы и регистрируется.
А дальше начинается именно то, за что Аллан Кормак и Годфри Хаунсфилд получили Нобелевскую премию в 1979 году: на основе имеющихся данных о том:
- какое количество излучения покинуло рентгеновскую трубку;
- какое количество излучения зарегистрировалось детекторами;
- и где находилась трубка и детекторы в каждый момент времени происходит реконструкция и построение изображений с помощью итеративных алгоритмов.
Шкала Хаунсфилда
Во время реконструкции изображения каждому пикселю приписывается числовое значение, выраженное в единицах ослабления, или единицах Хаунсфилда, которое определяется тем, насколько ослабляется луч, проходя через данный воксель (единицу объема) — проще говоря, эта шкала показывает примерную плотность вещества.

Рисунок 3 | Шкала Хаунсфилд.
Для визуальной оценки КТ-изображений важны настройки окна. Дело в том, что человеческий глаз не способен различить несколько тысяч оттенков серого, и, чтобы различить близкие по значению плотности, но все же разные структуры, изображение рассматривают в определенном окне. Например, ширина костного окна — 2000 HU, уровень — 500 HU. Это значит, что структуры плотностью 500 HU отобразятся на экране в виде средне-серого цвета, значениям 500 HU до –500 HU будут присвоены оттенки от средне- до очень темно-серого, а структуры плотностью ниже –500 будут отображены слишком темными, чтобы четко их дифференцировать. Структуры плотность выше 1500 HU будут, соответственно, слишком светлыми.

Обработка данных

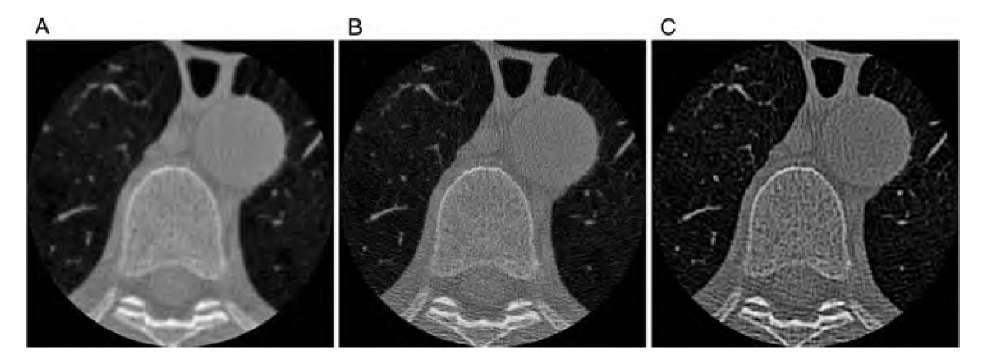
Еще один важный параметр реконструкции изображения — толщина среза. Его минимальное значение определено параметрами сканирования (проще говоря, толщиной луча). Тонкие срезы используются там, где нужно визуализировать множество мелких контрастных структур — например, при томографии височной кости. Однако чем тоньше срезы, тем больше время сканирования и лучевая нагрузка на пациента.
Для дальнейшей удобной работы с полученными после первичной обработки исходными данными в КТ применяют инструменты постпроцессинга. Наиболее частые — это мультипланарная реконструкция (MPR), позволяющая из аксиальных сканов построить коронарные и саггитальные изображения.
Проекция максимальной интенсивности (MIP) строится таким образом: для каждой координаты XY представлен только пиксель с наивысшим номером Хаунсфилда вдоль оси z, так что в одном двумерном изображении наблюдаются все самые плотные структуры в данном объеме. MIP используют для визуализации костных структур или контрастированных сосудов.

Рисунок 8 | Аксиальный КТ-скан (слева), корональная (вверху) и саггитальная (внизу) мультипланарные реконструкции.
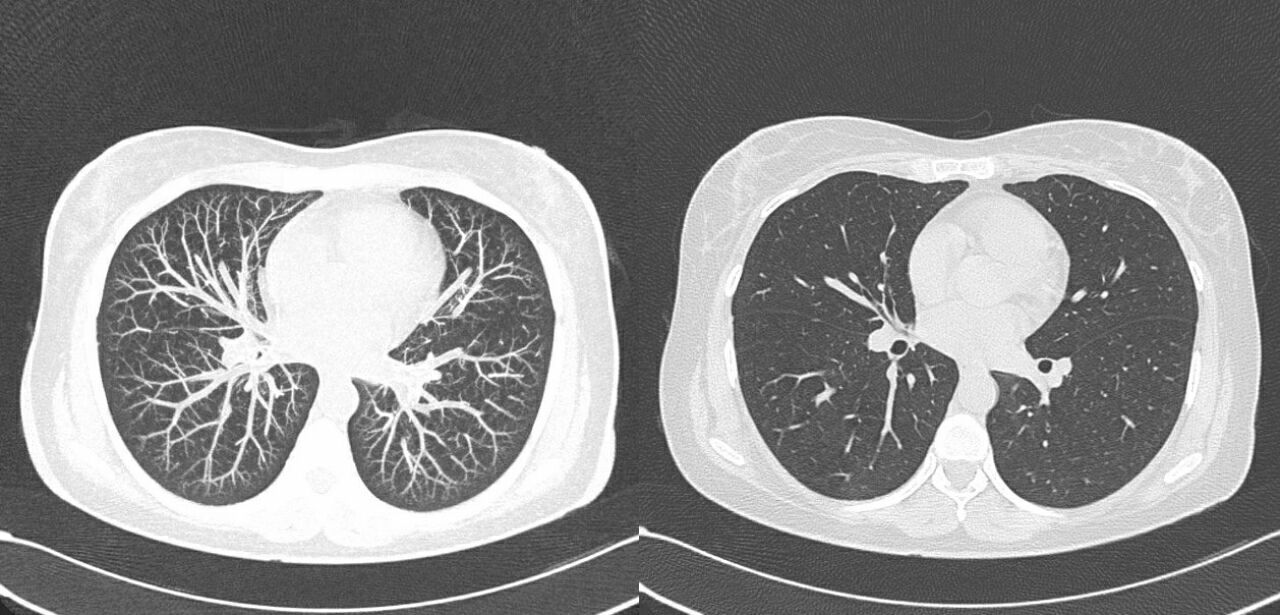
Рисунок 9 | Использование MIP для просмотра ангиографии сосудов легких.
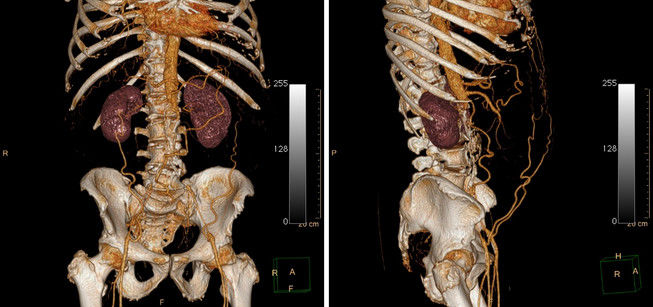
Рисунок 10 | 3D-реконструкция КТ органов брюшной полости и малого таза.
Использование контрастных веществ
Для большинства исследований в КТ используют контрастные вещества (КВ) — вещества, содержащие йод и повышающие значения плотности среды, в которой находятся. В настоящее время выделяют ионные и неионные, мономерные и димерные йодсодержащие рентгеноконтрастные средства. Ионные КВ имеют повышенную осмолярность и в настоящее время не рекомендованы для парентерального контрастирования из-за высокой частоты побочных эффектов. Ионные КС могут быть использованы для перорального контрастирования, сиалографии (контрастирования слюнных желез) и т.д.

Рисунок 11 | КТ-сканы органов брюшной полости с пероральным контрастированием кишечника (стрелкой показан дивертикул стенки кишечника).
Существуют различные методики КТ-исследования с помощью контрастного препарата.
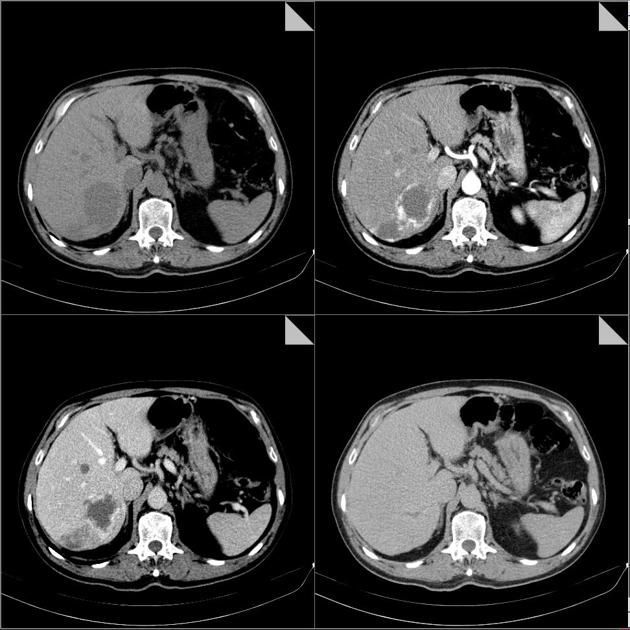
Рисунок 12 | Трехфазная контрастная КТ пациента с гигантской гемангиомой печени: нативная (бесконтрастная) фаза вверху слева; вверху справа — артериальная фаза; внизу слева — портовенозная фаза; внизу справа — отсроченная (5 мин).
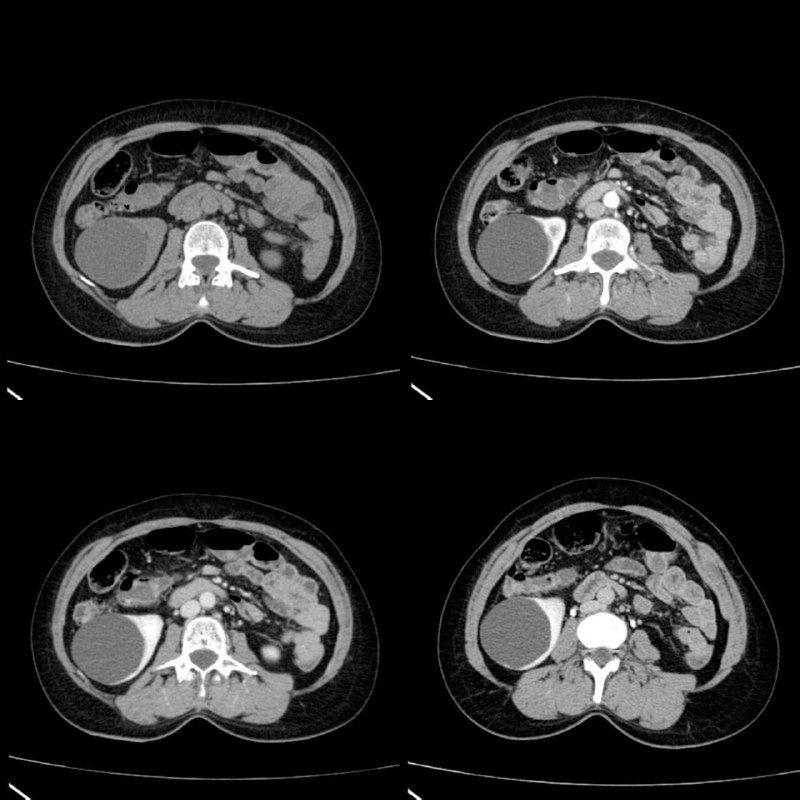
Рисунок 13 | Трехфазная контрастная КТ пациента с простой кистой почки: нативная фаза — вверху слева; вверху справа — кортикальная почечная фаза; внизу слева — паренхиматозная фаза; внизу справа — экскреторная.
Учитывая накопление КВ в определенных фазах, характер этого накопления, а также размеры, расположение и структуру образования, рентгенолог делает предположение о характере образования. Внутривенное контрастирование используется также для проведения КТ-ангиографии.
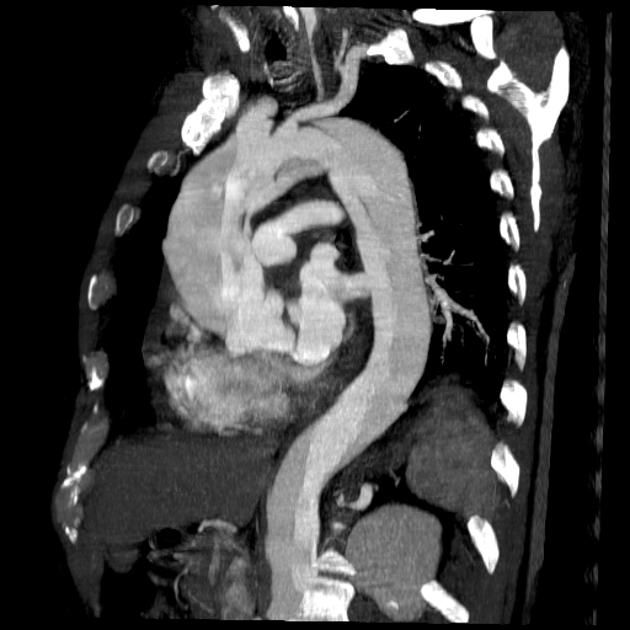
Рисунок 14 | КТ-аортография у пациента с диссекцией аорты.
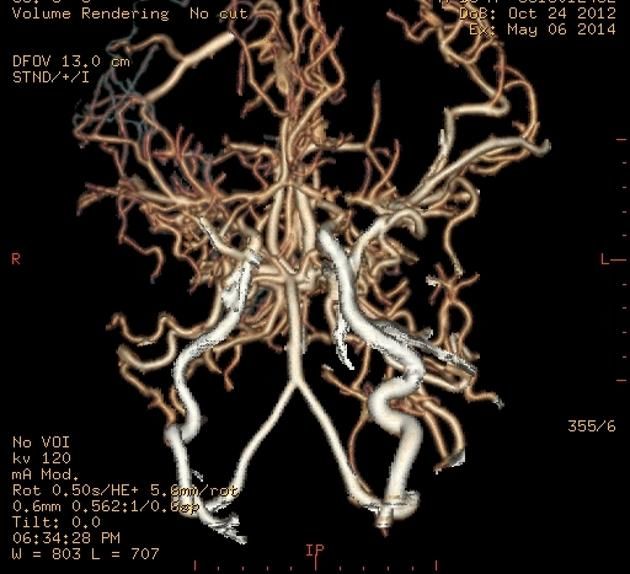
Рисунок 15 | КТ-ангиография артерий головного мозга у пациента с болезнью МояМоя (3D-реконструкция).
Перфузионная КТ используется чаще всего для диагностики нарушений мозгового кровообращения и нарушений перфузии миокарда, а также для оценки раннего ответа на химиотерапию. Эта методика позволяет отграничить зону некроза от пенумбры — зоны обратимой ишемии. Перфузионная КТ может быть выполнена на любом мультиспиральном компьютерном томографе, однако, чем больше он имеет детекторов, тем большую зону можно охватить при сканировании. Начальным этапом выполнения перфузионной КТ является нативное сканирование для исключения геморрагии, а также для выявления иной патологии головного мозга. Перфузионная КТ выполняется после внутривенного болюсного введения 40–50 мл контрастного препарата и 2030 мл физиологического раствора со скоростью 5 мл/с. После внутривенного болюсного введения контрастного препарата выполняются многократные сканирования на одном или нескольких уровнях, следующие друг за другом с минимальными промежутками времени или при непрерывной работе рентгеновской трубки. Общая длительность перфузионного исследования составляет около 1 минуты. Для получения графика контрастного усиления (зависимость плотности в единицах Хаунсфилда от времени) для каждого воксела в зоне интереса необходимо зарегистрировать множественные фазы и находить зоны, где скорость кровотока и времени транзита контрастного препарата не соответствуют объему кровотока, что и будет показателем обратимой ишемии.
Правила чтения томограмм
Можно выделить несколько основных факторов, затрудняющих чтение томограммы:
О последних поговорим подробнее.
Один срез на экране представляет собой плоскостное изображение, построенное из пикселей. Однако нужно помнить, что одному пикселю на экране соответствует трехмерный воксель в реальной жизни и толщина этого вокселя соответствует толщине среза.
Допустим, в срез попала структура, которая на всей толщине среза имеет приблизительно одинаковую ширину, например, сосуд. В данном случае проблем не возникает, и структура будет иметь на сканах четкие контуры.
Но что, если срез пришелся на край позвонка? В воксель попала часть позвонка и часть межпозвоночного диска. Они имеют разную плотность и немного разные размеры. Полученные от вокселей данные суммировались, и в результате на скане появляется структура с нечеткими контурами, плотность которой представляется средней между плотностью позвонка и диска.
Еще один пример: округлой формы образование или лимфоузел. При сканировании в срез попадает часть лимфоузла, остальное — окружающая жировая клетчатка. На скане мы увидим нечеткую округлую структуру, а если захотим измерить ее плотность, значения будут средними между реальной плотностью узла и плотностью жира.
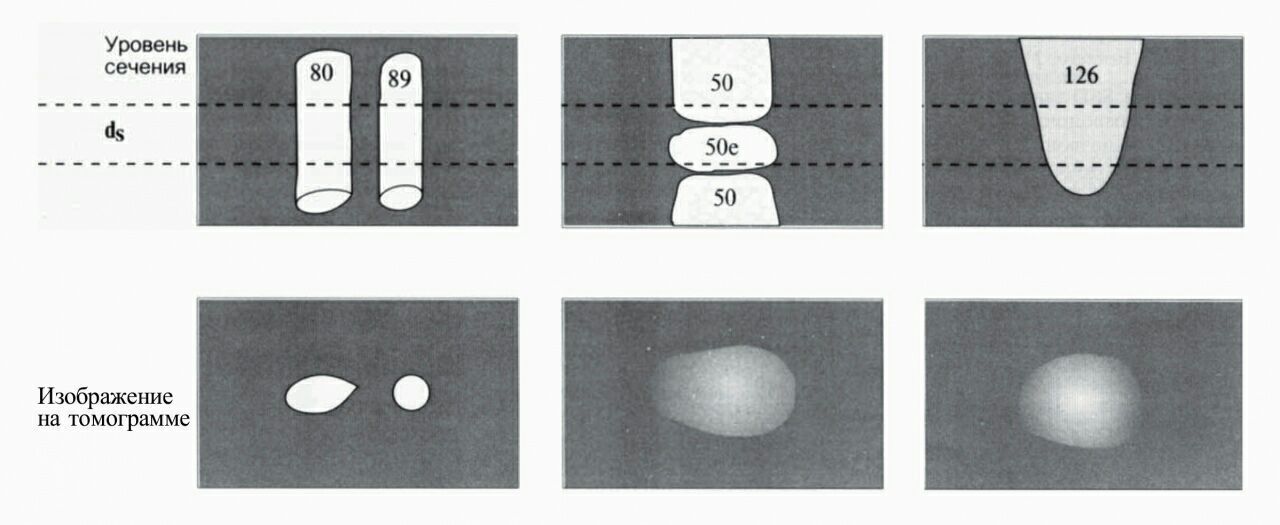
Рисунок 16 | Эффеты частного объема.
Исходя из сказанного, можно дать несколько советов врачу или студенту, который осмелился открыть диск с КТ-исследованием пациента (или сесть за рабочую станцию радиолога) и проанализировать его самостоятельно:
А потому — главное правило: оценивайте изменения комплексно. Отмечайте не только изменение плотности, но и форму, объем, структуру органа; положение, форму, распространенность, контуры и структуру найденного образования и паттерн контрастного накопления. Сопоставляйте обнаруженные изменения с данными анамнеза и лабораторных исследований пациента. И помните, что любой метод имеет ограничения.
Одного рентгеновского обследования бывает недостаточно для контроля хода лечения и врач может назначить дополнительные процедуры. Многие пациенты при этом начинают беспокоиться за состояние своего здоровья, ведь давно известно, что чрезмерное облучение способно нанести серьезный вред организму. Мы расскажем сколько раз на самом деле можно проходить обследование без вреда и развеем некоторые мифы о рентгеновском обследовании.
Дозы облучения при обследовании
Излучение, использующееся при обследовании, измеряют в Рентгенах, а вот облучение, которое получает пациент, в Зивертах или в миллиЗивертах, сокращенно мЗв. Дозы облучения зависят от конкретного типа обследования.

Чем может быть опасен рентген?

Рентгеновское излучение — это электромагнитные волны, находящиеся в диапазоне между ультрафиолетовым и гамма-излучением. Соответственно, рентгеновский аппарат является источником ионизирующего излучения, серьезная передозировка которого ведет к разрушению целостности ДНК и РНК цепочек. Они не всегда восстанавливаются, ведь способность молекулы ДНК противостоять негативным последствиям от ионизирующего излучения ограничены. Поэтому годовая эффективная доза, утвержденная СанПин, определена из расчета быстрого восстановления молекул ДНК и РНК, а также количества излучения, при котором повреждения будут незначительные.
Возможные последствия от злоупотреблением процедурой:
- рак любой системы или органа;
- лучевая болезнь;
- мутации;
- генетические изменения и т.п.
Последствия могут быть неприятными и даже страшными, но все это становится возможным только при огромных передозировках ионизирующего излучения, которое просто невозможно получить в современных цифровых рентгеновских аппаратах. Тем более, если вы проходите обследование по рекомендации врача.
Среднегодовая доза природного облучения составляет 2,4 мЗв на человека, а 1 час в самолете обходится в 0,003 мЗв.
А теперь для большего понимания приведем дозы облучения, которые получает пациент при рентгенографии:
- рентген грудной клетки — 0,03 мЗв;
- маммография — 0,05 мЗв;
- внутриротовая рентгенография — 0,02 мЗв;
- шейный отдел позвоночника — 0,03 мЗв;
- флюорография — 0,03 мЗв;
- рентгенограмма черепа — 0,04 мЗв;
- рентгенограмма кишечника — 0,02 мЗв.
Очевидно, что рентгеновские исследования на современных цифровых аппаратах совершенно безопасны и не дают существенной лучевой нагрузки на организм человека. При этом увеличивают шансы обнаружить серьезное заболевание на ранней стадии и назначить максимально эффективное лечение.
Сколько раз можно делать рентген?
Если речь идет об аналоговых аппаратах, то специалисты рекомендуют перерыв между облучениями в 3 недели и за посещение делать один снимок. Однако случается, что необходимо увеличить количество исследований, тогда их проводят с периодичностью в пару дней, максимально сокращая негативное воздействие. Несколько рентгенограмм на аналоговом аппарате в один день могут плохо сказаться на здоровье.
Изобретение цифрового оборудования позволило сильно снизить риски и проводить более частые рентгеновские обследования. Больше не нужно искать компромиссов между вредом и пользой для здоровья, врачи назначают столько процедур, сколько необходимо для эффективного отслеживания хода лечения.
Как снижается нагрузка во время рентгена?

В медицинскую карту вносится вся информация о проведенных лучевых обследованиях, их количестве и дозе излучения. Если суммарно за год набирается критическая доза, то назначение еще одного рентгена крайне нежелательно.
Для контроля нагрузки рентгенолаборант должен обладать максимальной информацией, поэтому важно сообщать обо всех предыдущих обследованиях и возможных противопоказаниях.
Для защиты организма применяются три основных способа защиты:
- Защита расстоянием. Рентгеновская трубка помещена в специальный защитный кожух. Он не пропускает рентгеновские лучи, которые направляются на пациента через специальное "окно". Кроме того, на выходе лучей из трубки устанавливается диафрагма рентгеновского аппарата, с помощью которой увеличивается или уменьшается поле облучения.
- Защита временем. Пациент должен облучаться как можно меньшее время (маленькие выдержки при снимках), но не в ущерб диагностике. В этом смысле снимки дают меньшую лучевую нагрузку, чем просвечивание.
- Защита экранированием. Части тела, которые не подлежат съемке, закрываются листами, фартуками-юбками из просвинцованной резины. Особое внимание уделяется защите половых органов и щитовидной железы, как наиболее чувствительным к рентгеновскому излучению.
Как восстановить организм после процедуры рентгена?
После проведения лучевой диагностики организм восстанавливается сам, т.к. дозы облучения, полученные при медицинских исследованиях, незначительны. Помочь ему можно правильным режимом питания: рекомендуется увеличить количество продуктов, содержащих витамины А, С и Е.
Также необходимо добавить в рацион:
- молочные продукты — творог, сметану;
- цельнозерновой хлеб;
- красное вино;
- овощи — чеснок, свеклу, морковь, помидоры;
- оливки, чернослив, грецкие орехи;
- бананы;
- овсяную кашу;
- зеленый чай.
Для ускорения восстановления организма важно соблюдать и питьевой режим: 1,5 - 2 литра чистой фильтрованной воды в день, помимо чая, кофе и других жидкостей.
Помните, не замеченная вовремя болезнь может привести к серьезным последствиям! Давайте заботиться о вашем здоровье вместе!
Читайте также:

