Как сделать лекарство для басика
Обновлено: 07.07.2024
Артроз – дегенеративно-дистрофическое заболевание суставов, при котором возникают изменения в суставном хряще. Позднее присоединяются и костные деформации. Основные проявления артроза – боль, ограничение движений в пораженных суставах.
О причинах, симптомах и диагностике артроза можно посмотреть здесь или здесь.
В терапии при артроза коленных суставов лекарственные препараты занимают ведущее место.
Исходя из тактических принципов, все лекарства, применяемые при артрозе коленных суставов можно разделить на несколько групп:
Лекарственные препараты, применяемые при обострении артроза
НПВП (нестероидные противовоспалительные препараты)
Механизм их действия связан с угнетением циклоксигеназы (ЦОГ), которая является ферментом, отвечающим за выработку медиаторов воспаления. ЦОГ бывает двух типов ЦОГ-1 и ЦОГ-2. Подавление ЦОГ-1 вызывает большинство побочных эффектов НПВП – например, поражение слизистой желудка. Подавление ЦОГ-2 в большей степени влияет на воспаление.
НПВП первого поколения являются неселективными, т.е. подавляют как ЦОГ-1, так и ЦОГ-2. За счет этого у них несколько больше выражен противовоспалительный и обезболивающий эффекты, но и выше риск развития побочных эффектов, например, желудочно-кишечного кровотечения.
К наиболее распространенным неселективным ингибиторам ЦОГ относятся
Кетопрофен (кетонал, артрозилен)


НПВП второго поколения селективно подавляют ЦОГ-2, за счет чего вероятность развития побочных эффектов уменьшается, но и немного меньше выражено противовоспалительное и обезболивающее действие. К ним относят:
Нимесулид (нимесил, найз)

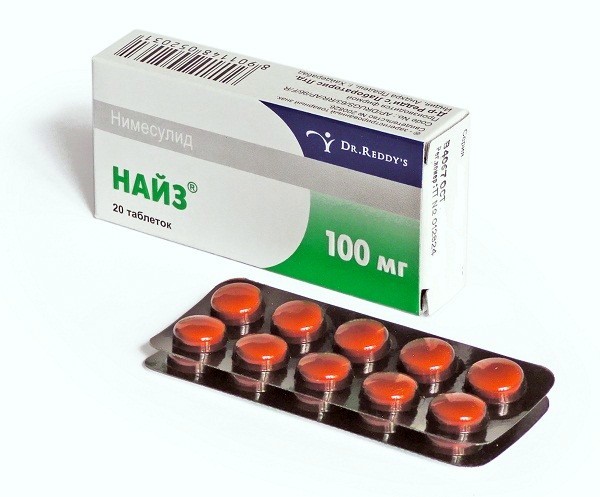
Мелксикам (мовалис, артрозан)
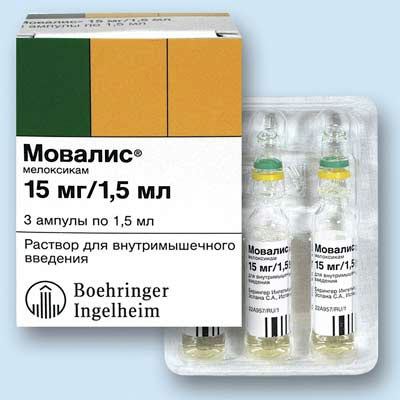
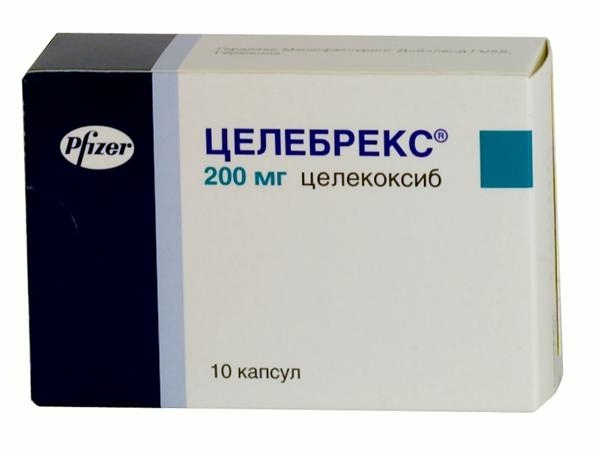
НПВП применяют как внутримышечно (при выраженных болях и воспалении), так и в таблетках и в виде мазей.
Глюкокортикостероиды
При недостаточной эффективности НПВП, а также при синовите, рекомендуют внутрисуставное введение кортикостероидных препаратов –
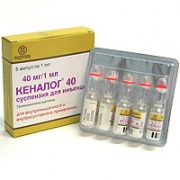
Их введение быстро снимает боли и воспалительные явления, но с учетом того, что данные лекарства являются гормонами, их применение ограничено. Считается, что допустимо не более 5 внутрисуставных инъекций с интервалом между ними не менее 5 дней, после чего необходимо воздержание от их введения несколько месяцев во избежание развития побочных гормональных эффектов и недостаточности коры надпочечников.
Лекарственные препараты, применяемые в период ремиссии
Хондропротекторы
Их действие в основном направлено на предотвращение дальнейшего разрушения суставного хряща (хондроитин), нормализацию свойств суставной жидкости (глюкозамин). Наиболее часто применяют


Протезы суставной жидкости
Сравнительно недавно начали применять т.н. протезы суставной жидкости – препараты гиалуроната натрия, которые вводят внутрисуставно. Эти лекарства обладают свойствами суставной жидкости и при введении в сустав уменьшают трение суставных поверхностей и оказывают благотворное влияние на суставной хрящ. Эти препараты хорошо зарекомендовали себя и набирают все большую популярность. Наиболее часто применяют:



Подробнее о протезах синовиальной жидкости в лечении артроза коленных суставов можно посмотреть здесь.
Другие препараты, применяемые для лечения артроза коленных суставов –
пиаскледин, траумель, артродарин широко не применяются в связи с малой или не доказанной эффективностью.
Лечение артроза коленных суставов должно быть комплексным, и включать в себя как прием лекарственных средств, так и другие методы – ортопедический режим, ЛФК, физиотерапия, массаж, коррекция веса и др.
Минздрав разработал памятку для людей с бессимптомной и легкой формой COVID-19. Подробности - в материале "Российской газеты".
I. Если Вы вакцинированы/ревакцинированы против новой коронавирусной инфекции COVID-19 менее 6 месяцев назад или переболели новой коронавирусной инфекцией COVID-19 менее 6 месяцев назад, при этом:
- у Вас положительный мазок на SARS-CoV-2 (новая коронавирусная инфекция COVID-19) и при этом нет никаких симптомов заболевания.
В данной ситуации не требуется лечение и может быть получен листок нетрудоспособности и необходима самоизоляция. Рекомендуется контролировать температуру тела не реже 1 раза в сутки.
- у Вас есть симптомы ОРВИ (кашель, насморк, першение или боль в горле, однократное повышение температуры не выше 37,50 С), но нет результата ПЦР-диагностики на SARS-CoV-2 (новая коронавирусная инфекция COVID-19);
- Вы НЕ относитесь к группе риска:
*Вам меньше 60 лет;
*у Вас отсутствуют сопутствующие хронические заболевания (сахарный диабет, сердечно-сосудистые заболевания, онкологические заболевания, хронические заболевания почек и печени, иммунодефицитные состояния);
*у Вас нет избыточного веса.
• При необходимости открытия листка нетрудоспособности или справки учащегося позвоните в единую службу "122" или в call-центр Вашей поликлиники. Листок нетрудоспособности и справка будут оформлены.
• Если Вы проживаете не один в квартире/доме, по возможности изолируйтесь в отдельной комнате, избегайте тесных контактов с домочадцами, носите маску при выходе из комнаты. Маски или респираторы должны носить все домочадцы.
• Проветривайте помещения (регулярно, 1 раз в 3 часа).
• Соблюдайте питьевой режим (не менее 2 литров в сутки при повышенной температуре тела).
• Измеряйте температуру тела не реже 3 раз в сутки.
• При возможности измеряйте уровень сатурации пульсоксиметром (насыщение крови кислородом) 2 раза в день (нормальные значения - не ниже 95- 96%).
• Возможно использование противовирусных препаратов, капли или спрей в нос (например, содержащие интерферон-альфа), беременным только по назначению врача.
• При насморке и заложенности носа можно использовать солевые растворы, в том числе на основе морской воды.
• При боли в горле можно применять местные средства в виде растворов для полоскания горла, таблеток для рассасывания, спреев. Данные препараты отпускаются без рецептов врача.
• При повышении температуры до 38,00 С и выше Вы можете принять жаропонижающие препараты.
• Вы можете также принимать препараты витамина С и витамина D в соответствии с инструкциями по применению.
*Лекарственные препараты применяются в соответствии с инструкцией, при отсутствии противопоказаний к их применению.
При ухудшении состояния:
• Если у Вас повысилась температура выше 38,00 С и сохраняется более 2-х суток, несмотря на прием жаропонижающих средств, Вам необходимо позвонить в call-центр Вашей поликлиники, или в единую службу "122" для дистанционной консультации с медицинским работником;
• Если появилась одышка, чувство нехватки воздуха, боли за грудиной Вам трудно дышать и/или уровень сатурации менее 94-95%, и/или учащение дыхания, то необходимо позвонить в единую службу "103" для вызова скорой помощи.
ВАЖНО: Не стоит самостоятельно принимать антибиотики. Антибиотики назначаются только медицинскими работниками и только в случае наличия показаний.
II. Если Вы вакцинированы/ревакцинированы против новой коронавирусной инфекции COVID-19 менее 6 месяцев назад или переболели новой коронавирусной инфекцией COVID-19 менее 6 месяцев назад, при этом:
- у Вас положительный мазок на SARS-CoV-2 (новая коронавирусная инфекция COVID-19) и отсутствуют симптомы заболевания;
- Вы относитесь к группе риска:
*возраст 60 лет и старше;
*у Вас есть хронические заболевания (сахарный диабет, сердечнососудистые заболевания, онкологические заболевания, хронические заболеваниям почек и печени, иммунодефицитные состояния);
*у Вас есть избыточный вес.
• Если Вы проживаете не один в квартире/доме, по возможности изолируйтесь в отдельной комнате, избегайте тесных контактов с домочадцами, носите маску при выходе из комнаты, маски или респираторы должны носить все домочадцы.
• Проветривайте помещения (регулярно, 1 раз в 3 часа).
• Соблюдайте питьевой режим (не менее 2 литров в сутки при повышенной температуре тела).
• Измеряйте температуру тела не реже 3 раз в сутки.
• При возможности измеряйте сатурацию пульсоксиметром 2 раза в день (нормальные показатели пульсоксиметрии - не ниже 95-96%).
• Возможно использование противовирусных препаратов, капли или спрей в нос (например, содержащие интерферон-альфа), беременным только по назначению врача.
• При насморке и заложенности носа можно использовать солевые растворы, в том числе на основе морской воды.
• Препараты, которые Вам были назначены на регулярной основе необходимо продолжить принимать в той же дозировке.
• Лечение Вам назначит медицинский работник.
*Лекарственные препараты применяются в соответствии с инструкцией, при отсутствии противопоказаний к их применению.
! При появлении симптомов ОРВИ: кашель; насморк; першение или боль в горле; повышение температуры выше 38С.
Вам необходимо позвонить в call-центр Вашей поликлиники или в единую службу "122" для дистанционной консультации с медицинским работником.
! При появлении:
- одышки (чувство нехватки воздуха, учащенное дыхание, боль за грудиной) и/или снижения уровня сатурации менее 94-95%;
- повышения температуры выше 38,00 С.
Необходимо позвонить в единую службу "103" для вызова скорой помощи.
ВАЖНО: Не стоит самостоятельно принимать антибиотики. Антибиотики могут быть назначены только медицинским работником и только в случае наличия показаний.
- при появлении любых симптомов ОРВИ (кашель, насморк, першение или боль в горле, повышение температуры выше 38,00 С) и вне зависимости от результатов ПЦР-диагностики
- у Вас положительный мазок на SARS-CoV-2 (новая коронавирусная инфекция COVID-19) вне зависимости от симптомов заболевания
• Необходимо позвонить в единую службу "122" или в call-центр Вашей поликлиники для дистанционной консультации с медицинским работником.
• В случае ухудшения состояния необходимо позвонить в службу скорой помощи по номеру "103".
• Оставить ребенка дома, не отправлять в детский сад или школу.
• Строго выполнять рекомендации медицинских работников по диагностике и лечению заболевания. Ни в коем случае не заниматься самолечением.
• Необходимо позвонить в единую службу "122" или в call-центр Вашей поликлиники для дистанционной консультации с медицинским работником.
• В случае ухудшения состояния необходимо позвонить в службу скорой помощи по номеру "103".
ВАЖНО: Не стоит самостоятельно лечить ребенка антибиотиками. Антибиотики могут быть назначены только врачом-педиатром и только в случае наличия показаний.
*По мере развития заболевания и наблюдения за течением болезни рекомендации могут быть скорректированы.
- используйте защитные маски или респираторы при нахождении в закрытых помещениях и контактах с другими людьми.
- тщательно и часто мойте руки и обрабатывайте их антисептиком.
- по возможности минимизируйте посещения мест с большим скоплением людей, а в случае, если избежать этого невозможно, соблюдайте дистанцию 1,5-2 метра.
Эти простые профилактические меры снизят риск заражения. Также напоминаем о необходимости пройти вакцинацию и своевременную ревакцинацию от коронавируса.

Кашель – защитная рефлекторная реакция организма, направленная на очищение закупоренных или раздраженных дыхательных путей. Половая принадлежность, возраст и генетика в данном случае значения не имеют. Лающий, мучительный, с мокротой или без нее, возникающий в течение всего дня, только в определенное время суток или при употреблении определенных продуктов – существуют совершенно разные типы кашля. Он может быть разделен, во-первых, по продолжительности (острый и хронический кашель), а во-вторых, по отношению к выделяемому секрету (сухой, продуктивный и кровохарканье).
Чтобы подобрать лучшее средство от кашля, следует обратиться к врачу. Только специалист, после проведения обследования и постановки диагноза, может назначить эффективный препарат, который не только устраняет симптом, но и борется с причиной его возникновения.
Какие виды кашля бывают
- Острый (длится до 2 месяцев). Причиной обычно являются респираторные инфекции (простуда, бронхит и т. д.). Может возникать, например, в результате аллергической реакции, легочной эмболии, при проглатывании или вдыхании инородного тела или при остром отравлении загрязняющими веществами.
- Хронический (длится более 2 месяцев). Возможные причины включают, астму, хронический бронхит, хроническую обструктивную болезнь или рак легких.
Сухой (раздражающий)
Называется непродуктивным или кашлем без мокроты. Вызван раздражением дыхательных путей. Острый сухой кашель может возникать, например, в начале бронхита, при небольших легочных эмболиях (закупорка легочного кровеносного сосуда), плеврите, а также при вдыхании раздражающих газов, пыли и других инородных тел.
Хронический сухой кашель может быть вызван, например, хроническим насморком или хронической синусовой инфекцией, рефлюксной болезнью и астмой. Кроме того, хронический сухой кашель также может быть побочным эффектом ингибиторов АПФ (сердечно-сосудистых средств).
Продуктивный (кашель с мокротой)
Сопровождается большим количеством слизистого образования. Слизь в основном прозрачная. Желтоватая мокрота, отходящая из нижних дыхательных путей, связана с воспалительными клетками. Зеленоватый бронхиальный секрет указывает на бактериальную инфекцию.
Острый продуктивный кашель может возникать, например, в рамках пневмонии, а также на более поздней стадии острого бронхита. Хронический продуктивный кашель может быть признаком хронического бронхита или ХОБЛ (хронической обструктивной болезни легких).
Кровохарканье
- вдыхание инородных тел;
- легочную эмболию;
- рак легких;
- туберкулез легких;
- тяжелый бронхит.
Причины возникновения кашля

Существует много провоцирующих факторов. Перед назначением лекарственной терапии назначается комплексное обследование для уточнения причины. Самолечение в данном случае недопустимо, т. к. может привести к развитию необратимых последствий для здоровья.
Простуда
Поражение верхних дыхательных путей вирусами. Обычно сопровождается кашлем, насморком, заложенностью носа и общим ухудшением самочувствия. Если не начать лечить кашель на данном этапе, то происходит прогрессирование патологического процесса и развитие поражения верхних дыхательных путей или легких.
Грипп
Респираторная вирусная инфекция протекает тяжелее простой простуды. Болезнь начинается очень внезапно с высокой температурой, головной и мышечной болью. Также присоединяется боль в горле с затруднением глотания. При гриппе чаще всего возникает сухой кашель. Иногда пациенты также страдают от тошноты.
Хронический синусит
Сопровождается в основном сухим кашлем, который усиливается в положении лежа. Воспалительный процесс часто распространяется и на слизистую оболочку носовой полости, поэтому сопровождается хроническим насморком.
Бронхит
Воспаление респираторного тракта, которое часто сопровождается мучительным кашлем. При остром бронхите сначала возникает сухой, позже продуктивный кашель. Кроме того, у больных отмечается насморк и боль в горле. Диагноз хронический бронхит ставится тем, у кого был ежедневный кашель и мокрота в течение как минимум 3 месяцев подряд по 2-3 эпизода в год. Часто курение является причиной хронического бронхита.
Пневмония
- появление одышки;
- высокая температура;
- внезапный озноб;
- ухудшение общего состояния.
Плеврит
Острое воспаление легких. Возможные причины включают инфекции, рак и легочную эмболию. Сухая форма плеврита сопровождается раздражающим кашлем, сильной, односторонней и болью в груди при вдохе.
Воздействие раздражающих факторов
При попадании жидкости или пищи в трахею, а не в пищевод, возникает сухой раздражающий кашель – организм пытается снова транспортировать инородные тела вверх к полости рта. То же самое происходит при вдыхании или проглатывании инородных тел.
Аллергия
Кашель, связанный с аллергией, может возникать, например, при аллергии на плесень, пищевой аллергии и аллергии на пылевые клещи. Люди с аллергией на пыльцу (сенная лихорадка) позже часто дополнительно заболевают астмой, для чего кашель и одышка являются первыми признаками.

Бронхиальная астма
Астма является широко распространенным хроническим заболеванием с воспалением и сужением дыхательных путей. Пациенты страдают преимущественно сухим кашлем (даже ночью) и судорожной одышкой.
Хроническая обструктивная болезнь легких (ХОБЛ)
Дыхательные пути в легких хронически воспалены и сужены. Возникающий дискомфорт – это в первую очередь хронический кашель с мокротой, а также одышка при нагрузке. Основной причиной ХОБЛ является курение.
Коллапс легких (пневмоторакс)
Приводит к болезненному накоплению воздуха между внутренней и внешней легочной оболочкой. Причиной этого является, например, разрыв легочных пузырьков или травма легких. При коллапсе внезапно появляется боль в области груди, которая может иррадиировать в спину. Также усиливается нехватка воздуха.
Легочная эмболия
- кашель (возможно, кровавый);
- одышка и боль в груди;
- учащенное сердцебиение;
- головокружение и потеря сознания;
- цианоз кожи и слизистых оболочек.
Рак легких
Подразумевает наличие различных злокачественных наростов. Упорный кашель является относительно ранним симптомом карцином, но также может указывать на многие другие заболевания. У некоторых пациентов также возникает кровохарканье. Основной причиной рака легких является курение.
Редкие причины
- Коклюш. Тяжелая респираторная инфекция, вызванная бактериями и очень заразная. Больные страдают судорожными приступами кашля с последующим хрипом.
- Дифтерия. Тяжелая респираторная бактериальная инфекция. Возбудители производят токсины, которые повреждают слизистые оболочки, а редко и сердце, печень и почки. Состояние обычно начинается с боли в горле, затруднения глотания и легкой лихорадки. Кроме того, при заражении гортани развиваются лающий кашель, охриплость и одышка (из-за набухания слизистых оболочек).
- Ложный круп. Типичным для вирусного воспаления верхних дыхательных путей является сухой, лающий кашель. Другие симптомы включают охриплость, свистящие или хрипящие звуки дыхания при вдохе, а также отсутствие или просто небольшое повышение температуры. Также может возникнуть одышка.
- Туберкулез. Хроническое бактериальное инфекционное заболевание, которое в основном поражает легкие, реже другие органы тела. К характерным симптомам туберкулеза легких относится стойкий кашель. На продвинутой стадии заболевания откашливается кровянистая мокрота (кровохарканье).
- Бронхоэктазия. Постоянные расширения бронхиальных ветвей в легких. Симптомы включают хронический продуктивный кашель с очень большим количеством мокроты, которая часто приобретает желто-зеленоватый оттенок.
- Сердечная недостаточность. Сердце не может адекватно снабжать организм кровью и кислородом. Как при левосторонней, так и при двусторонней (глобальной) форме болезни может возникать хронический сухой кашель, особенно ночью (кашель усиливается в положении лежа).
Некоторые лекарства могут вызвать хронический сухой кашель в качестве побочного эффекта, который часто возникает приступами. Речь идет о ингибиторах АПФ и бета-блокаторах. Обе группы лекарственных средств служат сердечно-сосудистыми препаратами и назначаются при сердечной недостаточности и гипертонии. Кроме того, прием противовоспалительного кортизона также может вызвать кашель.
У детей хронический кашель часто возникает из-за повышенной чувствительности дыхательных путей после вирусной инфекции и при рефлюксе кислотного содержимого желудка в пищевод. Причиной может стать отток слизи из носовых ходов в горло. Редкими причинами кашля у детей являются вдыхание инородных тел и кистозный фиброз.
Классификация препаратов от кашля
Лекарства дают при кашле только в том случае, если это абсолютно необходимо, или дискомфорт сильно влияет на состояние пациента. Поскольку кашель – это не болезнь, а симптом, перед его лечением обязательно следует диагностировать основное заболевание. Особенно длительный кашель может быть симптомом серьезного нарушения в организме. По этой причине перед составлением диагноза обязательно следует избегать препаратов, угнетающих кашель.

«Субъектом этого был мужчина лет шестидесяти пяти, замечательного атлетического телосложения. Движение конечностей, а также головы и всего тела было слишком сильным, чтобы его можно было назвать дрожью.
Дозировка лекарства подбирается врачом на основании клинического анамнеза, тяжести патологии и скорости прогрессирования нейродегенеративных процессов.
У людей, страдающих от болезни Паркинсона, недостаточно дофамина в головном мозге. Леводопа хорошо проникает в центральную нервную систему и там превращается в дофамин. Так она восполняет его дефицит. Леводопа также работает в периферической нервной системе, поэтому вызывает побочные эффекты. Их предотвращает второй компонент препарата — бенсеразид.
- тремор;
- дисфагия;
- преходящие утренние и дневные параличи, связанные с акинезией конечности;
- неподвижность в ночное время.
- декомпенсированные болезни эндокринной и сердечно-сосудистой системы
- психические патологии, сопровождаемые психотическими реакциями;
- закрытоугольная глаукома;
- системный прием неселективных ингибиторов МАО;
- повышенная чувствительность к любому из компонентов в составе;
- молодой возраст (младше 25 лет);
- злокачественная меланома;
- нарушение функции печени;
- нарушение функции почек;
- беременность и период грудного вскармливания.
Как принимать лекарство?
Суточные дозировки и продолжительность лечения рассчитывается врачом. Пациент не должен повышать или снижать количество принимаемого препарата самовольно, на основании субъективных ощущений или советов знакомых.
Лекарство принимают внутрь, не разжевывая и не рассасывая, а проглатывая и запивая достаточным количеством простой воды. Пить препарат следует либо за полчаса до еды, либо через час после приема пищи.
Поскольку противопаркинсонические средства отпускаются строго по рецепту, просите врача указывать сразу несколько рекомендуемых лекарств – на случай отсутствия одного из них в аптеке.
Читайте также:

