Мазь своими руками от остеохондроза
Обновлено: 06.07.2024
Шейный остеохондроз – это хроническое дистрофическое заболевание, при котором происходит истончение дисков, расположенных между позвонками с последующим замещением их костной тканью. По мере прогрессирования в дегенеративный процесс вовлекаются окружающие структуры. Это становится причиной развития целого комплекса симптомов, которые полностью подчиняют себе жизнь пациента.
Общая информация
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Причины
Остеохондроз шейного отдела позвоночника относится к мультифакторным заболеваниям. Он возникает на фоне целого комплекса факторов, каждый из которых усугубляет течение патологии. В список причин входит:
- избыточная масса тела;
- малоподвижный образ жизни;
- сидячая работа;
- неправильная осанка;
- хронические заболевания опорно-двигательного аппарата (сколиоз, плоскостопие), способствующие неравномерному распределению нагрузки на позвоночник;
- врожденные патологии развития позвоночного столба, а также травмы;
- чрезмерные, повторяющиеся нагрузки на позвоночник;
- наследственная предрасположенность.
Симптомы и синдромы
Симптомы шейного остеохондроза появляются далеко не сразу и, зачастую, маскируются под другие заболевания.
К наиболее частым признакам относятся:
- головокружение: как правило, при остеохондрозе оно является системным, т.е. человеку кажется, что окружающие предметы вращаются перед его глазами;
- боль в области затылка, шеи, воротниковой зоне: ее интенсивность зависит от степени развития заболевания; легкая и эпизодическая на ранней стадии, она распространяется на всю голову и приобретает постоянный характер; периодически приступы становятся невыносимыми, в результате чего человек не может даже пошевелить головой;
- шум или звон в ушах: возникают при смене положения после длительного периода неподвижности, часто сопровождаются головокружением;
- ощущение нехватки воздуха, невозможности сделать глубокий вдох; в тяжелых случаях развивается сильная одышка;
- тошнота и рвота: связаны с нарушением кровообращения в определенных зонах головного мозга, усиливаются при попытках повернуть голову;
- снижение остроты зрение, мелькание мушек или туман перед глазами: свидетельствуют о недостаточном снабжении кровью головного мозга; возникают при запущенных стадиях заболевания;
- колебания артериального давления, плохо поддающиеся коррекции препаратами;
- внезапные обмороки, обусловленные спазмом сосудов;
- ощущение комка в горле, першение, сухость, проблемы с глотанием: нередко являются одним из первых признаков патологии.
- боль в плечевом суставе
- онемение пальцев рук
Помимо общих признаков шейного остеохондроза, различают несколько синдромов, характерных для этого заболевания.
Вертебральный синдром
Комплекс симптомов связан с поражением костей и хрящей позвоночного столба. Он включает в себя:
- нарушение подвижности в шейном отделе;
- боли при поворотах головы;
- рентгенологические признаки поражения самих позвонков и пространства между ними.
Синдром позвоночной артерии
Симптоматика обусловлена сужением или спазмом позвоночных артерий, частично отвечающих за кровоснабжение головного мозга. Проявляется следующими признаками:
- шум в ушах;
- головокружение;
- скачки артериального давления;
- тошнота и рвота;
- головные боли;
- нарушения зрения;
- снижение работоспособности;
- сонливость;
- обмороки.
Кардиальный синдром
Напоминает состояние при поражении сердечной мышцы и включает в себя:
- боль или ощущение жжения за грудиной;
- слабость и утомляемость;
- учащенный пульс.
Корешковый синдром
Состояние связано с поражением (сдавлением или защемлением) нервных корешков, выходящих из позвоночного столба в шейном отделе. В зависимости от уровня поражения человек может ощущать:
- онемение или боль в области затылка;
- онемение языка;
- боль в ключицах, затруднения глотания, икота;
- дискомфорт в области плеч, усиливающийся при движениях рук;
- болезненность в области лопаток и предплечий;
- онемение указательного и среднего пальцев;
- онемение безымянного пальца и мизинца.
Чаще всего в патологический процесс вовлекается сразу несколько нервных корешков, в результате чего наблюдается сразу несколько характерных симптомов.
Стадии
В процессе развития шейный остеохондроз проходит четыре последовательных стадии (степени), которые определяют выраженность симптомов и общее состояние пациента.
- 1 стадия. Толщина межпозвонковых дисков незначительно уменьшается. Симптомы практически отсутствуют, иногда возникает легкий дискомфорт в шее, например, при длительном пребывании в неудобной позе.
- 2 стадия. Высота диска становится еще меньше, начинается патологическое разрастание хрящевой ткани, возникают протрузии (выпячивания). Боль становится сильнее, к ней присоединяется скованность в шейном отделе.
- 3 стадия. Фиброзное кольцо, окружающее ядро диска, разрывается, формируется межпозвонковая грыжа. Позвоночный столб заметно деформируется, повышается риск вывихов и подвывихов позвонков. Боль приобретает постоянный характер, к ней присоединяются другие симптомы остеохондроза.
- 4 стадия. В позвоночном столбе происходят необратимые изменения: появляются костные разрастания, межпозвонковый диск замещается рубцовой тканью и теряет способность амортизировать нагрузку. Симптомы становятся выраженными и оказывают значительное влияние на образ жизни пациента и его самочувствие. Качество жизни снижается.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
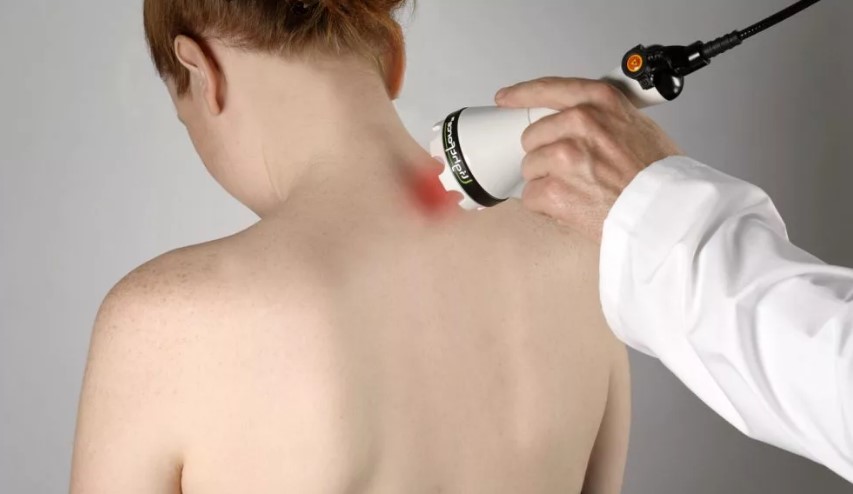
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
![Лечение шейного остеохондроза]()
Осложнения
Остеохондроз становится причиной нарушения работы важнейших структур: кровеносных сосудов и нервов. Без лечения заболевание может привести к следующим осложнениям:
- ишемический инсульт;
- потеря чувствительности или двигательной функции руки;
- затруднения глотания;
- нарушение работы щитовидной железы;
- потеря или значительное снижение остроты зрения.
Кроме того, поражение межпозвонковых дисков и суставов приводит к значительному ограничению подвижности шеи.
Профилактика
Если уделить внимание профилактике шейного остеохондроза, даже при уже имеющихся изменениях их прогрессирование существенно замедлится. Врачи рекомендуют:
- вести активный образ жизни, не допускать гиподинамии;
- минимизировать или исключить поднятие тяжести;
- спать на ортопедическом матрасе и подушке;
- регулярно делать разминку при необходимости длительной работы за компьютером.
Идеальный спорт при остеохондрозе – плавание. Вода разгружает позвоночный столб, а активные движения способствуют формированию мышечного каркаса.
- консультации вертебролога;
- современные лекарственные схемы для обезболивания и облегчения состояния;
- медикаментозные блокады для быстрого снятия боли;
- эффективные виды физиотерапии;
- упражнения ЛФК под контролем опытного инструктора, разработка комплекса для домашних занятий;
- консультации врача-реабилитолога;
- лечебный массаж;
- иглорефлексотерапию;
- услуги мануального терапевта при необходимости.
Преимущества клиники
- качественное оборудование;
- опытный персонал;
- собственный дневной стационар;
- комфортабельные кабинеты;
- прием по предварительной записи;
- удобная парковка.
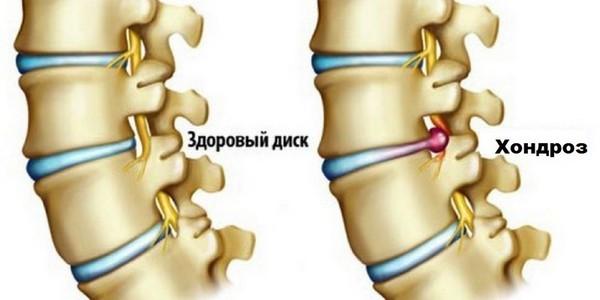
Когда у пациента болит спина, врач в большей части случаев диагностирует либо хондроз, либо остеохондроз. Созвучность названий этих заболеваний заставляет обычных людей представлять их одной и той же патологией. Но эти болезни разные, несмотря на то что между ними есть определенное сходство.
![Мазь от хондроза]()
Прежде всего эти два заболевания различаются тем, что хондроз представляет собой только начальную стадию патологии, а остеохондроз развивается уже позже, если хондроз не начать лечить вовремя. Если же лечение правильно и вовремя провести, остеохондроз начаться вообще не сможет. Ведь эта патология заключается в том, что разрушения проходят уже не только в межпозвоночных дисках, но и в костях и тканях вокруг позвоночника.
Чтобы избавиться от хондроза, важно знать, какие методы будут результативными. В статье разберемся, какая мазь от хондроза считается наиболее эффективной и какие еще средства смогут помочь в избавлении от такого недуга.
Существует ли различие между этими двумя заболеваниями?
![Хондроз и остеохондроз, вопреки распространенным мнениям, - разные заболевания]()
При остеохондрозе патологические изменения происходят как в дисках, так и уже в позвонках, хрящах, а также связках. При этом еще и ущемляются нервные корешки, развивается определенная клиническая картина.
Отчего возникает хондроз?
Одно время врачи полагали, что хондроз представляет собой следствие дистрофических изменений в хрящах позвоночного столба. Такое считалось возрастными изменениями из-за износа хрящей и их последующего разрушения, замены костями. Наращиваемая кость, по распространенному тогда среди врачей мнению, мешает работе мышц и нервных окончаний, вследствие чего спина начинает болеть.
Но недавние открытия показали, что причиной хондроза в шее могут оказаться заболевания мышц шеи. Те из-за патологий напрягаются, из-за чего защемляются нервы. Такое случается при недостатке активности – к примеру, если человек работает за компьютером. Мышцы оказываются в напряжении и в результате использованной неудобной подушки в течение нескольких ночей подряд. Более того, даже контрастный душ может вызвать подобную проблему, однако это случается нечасто и лишь у недостаточно подготовленного человека.
![Хондроз может развиться как из-за иных заболеваний позвоночника, так и из-за неправильного образа жизни]()
Хондроз может развиться как из-за иных заболеваний позвоночника, так и из-за неправильного образа жизни
Причиной хондроза любого отдела позвоночного столба могут оказаться постоянные стрессы и запредельные психологические перегрузки. Однако гораздо чаще хондроз начинается от следующего:
- ожирение;
- патологии сосудов;
- избыток сахара в крови;
- проблемы с метаболизмом;
- слишком высокое давление.
Повысить риск развития хондроза могут также серьезные проблемы с позвоночным столбом. К примеру, травмы спины, плоскостопие, сколиоз. Еще хондроз могут вызвать различные инфекции, а также общая интоксикация.
Хондроз шеи
Шейный хондроз можно заметить, резко повернув голову. Возможны такие первоначальные симптомы:
- головокружение;
- очень сильная слабость;
- боли, отдающие в руки.
Причина заключается в большом количестве нервов и сосудов, которые проходят через позвоночные отростки. Защемление этих тканей нарушает кровоснабжение головного мозга и способствует ущемлению нервов, которые отходят к рукам.
Если в шее появился характерный хруст, человек должен немедленно обратиться к врачу-ревматологу. Тот тщательно обследует пациента и назначит правильное лечение.
При мигрени обычный человек частенько списывает симптом на непогоду и магнитные бури. Однако очень редко подозрения падают на проблемы с шейным позвонком, конкретнее, на уже разрушающийся межпозвонковый диск.
Грудной хондроз: за что его можно принять, как лечить, когда может развиться межреберная невралгия?
Хондроз грудного отдела позвоночного столба запросто можно не заметить с самого начала. Он более редок, чем в шейном или поясничном отделах, к тому же, поначалу у него почти нет симптомов. У начальной стадии хондроза могут быть следующие симптомы:
- плохо слушающиеся конечности;
- шум в ушах;
- рвота;
- мигрень;
- режущая боль в глазах;
- общая слабость.
Если не обращаться к врачу с самого начала развития патологии, все эти симптомы станут повторяться все чаще и сильнее. При этом станет болеть грудь, и боль будет отдаваться в левое плечо, руку. Боль появляется и в легких, причем сочетается с другими острыми болями. При этом болит участок вдоль позвоночника, немеют места между лопатками и левой рукой. Также боль может чувствоваться внизу живота, маскируясь под боль от изжоги либо от обострения язвенной болезни.
Если врач поставил неверный диагноз, патология может перерасти в ее запущенный аналог. Начинает развиваться осложнение в виде межреберной невралгии. Из-за сильного опоясывающего грудь спазма мышц, вызывающего боль, вообще невозможно набрать воздуха в грудь. Симптомы проявляются у женского пола в более зрелом возрасте, чем у мужского. Такое происходит потому, что хрящи женщины от симптомов защищает гормон эстроген. С возрастным падением уровня данного гормона растет и риск развития патологии.
Поясничный хондроз — прострел
Если данная патология стала беспрепятственно развиваться в поясничном отделе позвоночного столба, это может оказаться чревато воспалением седалищного нерва. Более того, не исключен и паралич.
Заболевание можно заподозрить, если начинает болеть поясница, крестцовая зона или ноги. Еще ощущения могут отдавать/распространяться в ягодицы. Важнее всего обратиться к врачу при онемении ноги.
- кашель;
- поднимание тяжелых предметов;
- чрезмерные физнагрузки.
Сходство хондроза и остеохондроза по симптомам
Хондроз протекает без симптомов. Разве что иногда движения могут оказаться немного скованны и побаливает спина, но не сильно. Пациент начинает что-то подозревать не ранее, чем нарушается его осанка. Для того чтобы диагностировать хондроз, врач делает пациенту рентген.
Симптомы остеохондроза заметны намного лучше:
- стреляющие/ноющие/колющие боли. Возникают в пораженном отделе позвоночника, отдают в другие зоны: в любую конечность, в лопатку, в грудь. Когда пациент двигается, боль становится сильнее;
- корешковый синдром, который выражается в онемении конечности, а также в жжении по нерву;
- пережимание сосудов больными позвонками, причем обычно такое случается при шейном остеохондрозе. Распознать такой симптом можно по рвоте, мигрени и шуму в ушах. Если резко поворачивать голову, можно упасть в обморок. Еще повышается потоотделение, наблюдается расширение/сужение зрачка, онемение половины лица, опускание века;
- образуясь, грыжа начинает сдавливать спинной мозг. Из-за этого находящиеся ниже органы начинают хуже работать.
![Важно отличать хондроз и остеохондроз, поскольку второй является следствием первого]()
Окончательно диагностировать остеохондроз тоже позволяет рентгенография.
Мази от хондроза
Где бы ни находился очаг хондроза, главное при его лечении – это снятие боли. Если она сильная, больному прописывается постельный режим.
Пациенту при хондрозе врач прописывает ряд препаратов. При обострении используются обезболивающие и противовоспалительные медикаменты. Если боли интенсивные, ставятся уколы. Если же боль умеренная, хватает мазей и пропивания таблеток.
Те мази, которые используются для того, чтобы избавить больного хондрозом от боли, успешно борются с самой болью, с воспалениями, а также оказывают местное согревающее действие. Вот примеры таких мазей:
![Для успокоения болей при хондрозе рекомендуется использовать различные мази]()
Чем хороши местные препараты?
Комплексное лечение хондроза никогда не обходится без мазей. Большая часть местных медикаментов хороша для быстрого купирования воспаления, для того, чтобы расслабить напряженные мышцы, а также подготовить больной позвоночник к упражнениям ЛФК. У этих мазей следующие достоинства:
- почти полное отсутствие побочных эффектов;
- несложность и отсутствие трудностей в использовании;
- гели быстро всасываются, при этом на поверхности кожного покрова не остается следов;
- почти полное отсутствие противопоказаний;
- предупреждение продолжения патологических процессов в хрящевой ткани, а у некоторых мазей еще и стимуляция регенерации.
![Использование местных препаратов хорошо тем, что побочные эффекты и противопоказания практически полностью отсутствуют]()
Использование местных препаратов хорошо тем, что побочные эффекты и противопоказания практически полностью отсутствуют
Производители лекарственных препаратов в настоящее время выпускают следующие группы медикаментов для лечения остеохондроза:
- массажные;
- комплексные;
- хондропротекторы;
- гомеопатические;
- противовоспалительные;
- согревающие и отвлекающие.
Сейчас препараты для наружного применения являются самыми востребованными лекарствами от болей в спине. Они отпускаются без рецепта в каждой аптеке.
Принцип действия наружных средств основан на том, что они препятствуют деятельности циклооксигеназы. Это фермент, возбуждающий и продолжающий воспалительные процессы.
Хотя для того, чтобы унять боль, достаточно просто втереть препарат – чтобы вылечить патологию необходимо провести целый курс, причем делать это по инструкции по применению конкретного лекарства. Это потребует 7-14 дней.
Вот самые широко используемые действующие вещества и торговые названия НПВП.
Таблица №1. Действующие вещества и торговые названия НПВП.
При использовании этих средств необходимо принимать к сведению следующее: у них могут быть побочные эффекты. Обычно они портят работу ЖКТ. Явными противопоказаниями к использованию этих мазей являются язва и ее обострение, а также кровотечения в желудке и кишечнике. Если нет полной уверенности в том, что мазь не принесет организму вреда, рекомендуется проконсультироваться с врачом.
Согревающие
Действие этой группы гелей и мазей основано на ингредиенте, воздействующем на кожные рецепторы. При этом в большинстве случаев таким компонентом выступает никобоксил. Он оказывает на кожу раздражающее и разогревающее действие. Этот компонент делает активнее обмен веществ в очаге патологии, тем самым немного разогревая место, куда нанесли препарат.
Довольно часто от хондроза хорошо помогают гели. Следует обратить внимание на следующие:
Прежде чем использовать то или иное средство, рекомендуется максимально внимательно прочитать инструкцию по применению: это позволит избежать препарата, могущего навредить здоровью, если есть те или иные противопоказания.
Хондропротекторы
Эти лекарства защищают хрящ и способствуют его регенерации. Такие медикаменты изготавливают, обрабатывая гиалиновый хрящ КРС. В препарате есть и другие действующие компоненты: гиалуроновая и хондроитинсерная кислоты. Их сочетание дополнительно способствует регенерации и укреплению хряща.
Самые популярные хондропротекторы:
Комплексные лекарства
Во время дистрофических разрушений хрящевых тканей полезны препараты комплексного действия. Их действие:
- снятие боли и воспалений;
- предупреждение тромбообразования;
- активация регенерации ткани;
- бактерицидное воздействие.
Активные компоненты местных лекарств прекрасно попадают в очаг заболевания. Благодаря этому можно привести в норму кровообращение в патологических зонах, восстановить больные диски, а также сделать суставы вновь подвижными.
Стоит упомянуть три комплексные мази:
Гомеопатия
Гомеопатия допускается на каком угодно этапе лечения при массаже. У нее есть такие свойства:
- болеутоляющее действие;
- активация регенеративных процессов;
- противовоспалительное действие.
Мази для массажа
Для массажа используется очень много лекарств. Это противовоспалительные, анальгезирующие и восстановительные средства. В любом случае, с ними массаж делать гораздо лучше.
Существуют три вида таких препаратов:
Прежде чем использовать какие-либо местные препараты, необходимо получить консультацию специалиста. Иначе есть немалый риск мало того, что сделать их применение недостаточно эффективным, так еще и нарваться на побочные эффекты или вовсе противопоказания. Причем побочные эффекты могут проявиться в виде развития еще какой-нибудь патологии.
Растительные препараты
Растительные медикаменты хороши благодаря природному происхождению и безопасности применения. Однако они медленно действуют, и для нужного эффекта необходимо много времени. Растительные препараты неплохи в качестве массажных мазей.
Какие препараты лучше выбрать?
Гели и крема различаются базовым веществом, а также основой, в которую это вещество помещено. Гели изготавливаются на водной основе, что способствует их быстрому впитыванию и усвоению. Крема же, благодаря жировой либо масляной основе, хоть и дольше впитываются, зато и действуют тоже более долгий срок.
Может возникнуть вопрос: какое средство наилучшее? Ответ предельно прост: прописанное специалистом, учитывающим индивидуальные особенности пациента.
Мази: рецепты народной медицины
В качестве подсобного средства могут пригодиться самодельные лекарства по старинным рецептам. Бабушки и дедушки очень положительно отзываются о таких медикаментах.
На основу препарата по народному рецепту может пойти вазелин либо ланолин.
Можно измельчить и перемешать часть зверобоя и две части тысячелистника. Растопить две части вазелина. Все перемешать. Добавить часть настойки морозника. Полученным препаратом дважды или трижды в день смазывать больное место.
Еще можно сделать компресс. Перетертую на терке картошку смешать с медом, причем количество обоих ингредиентов должно быть равным. Прикладывать к больному месту на пару часов. Закреплять хлопковой тканью. Дополнительно укутывать чем-нибудь теплым. Компресс накладывать ежедневно четырнадцать дней.
![Мазь можно приготовить и самостоятельно]()
Прежде, чем использовать народные средства, необходимо проконсультироваться со специалистом. Домашние препараты запросто могут не подойти для того или иного случая.
Если подходить к лечению комплексно, вопрос, уйдет ли патология в прошлое, неуместен. Есть лишь вопрос, когда будет выздоровление. А оно когда-нибудь будет обязательно. Главное – не бросать лечиться.
Видео – Рецепт для самостоятельного приготовления мази для суставов
Меры, которые следует принимать при неэффективности мазей
При хондрозе лечение мазями представляет собой не более, чем снятие симптомов. Причина патологии ими не убирается. При отсутствии их эффективности следует поискать другие варианты лечения.
Необходимо записаться на прием к врачу. Тот пропишет адекватное лечение, в которое входят необходимые медикаменты, физиотерапия, немедикаментозное лечение. Только следует воздержаться от самолечения, своевременно обратившись к врачу.
Заключение
Методика лечения хондроза определяется многими обстоятельствами. Эффективное лечение может подобрать только специалист, который при этом обследует пациента, получив всю необходимую информацию о состоянии его организма.
Мазь – не панацея. Использовать ее следует лишь вместе с другими лечебными методиками. Еще полезны лекарства, предупреждающие заболевания шейного и остальных отделов позвоночного столба.
Также каждый больной просто обязан помнить следующее: точное и непреклонное следование всем рекомендациям врача непременно позволит полностью выздороветь.
Остеохондроз как системная патология оказывает воздействие на все внутренние органы и процессы жизнедеятельности организма, поэтому в большинстве случаев невозможно обойтись без лекарств. Обычно препараты назначают во время обострения заболевания для получения результатов:
- уменьшение или снятие болевого синдрома;
- устранение воспалений и отёков;
- нормализации микроциркуляции крови;
- ускорение метаболических процессов;
- регенерация повреждённых хрящей;
- восстановление подвижности позвоночника;
- купирование неврологических расстройств.
Существует несколько групп лекарств, которые можно принимать при остеохондрозе в форме таблеток, сиропов, капсул, свечей, мазей и гелей, инъекций. Перед приёмом необходимо проконсультироваться с лечащим врачом — некоторые средства имеют серьёзные противопоказания.
![изображение]()
Противовоспалительные средства при остеохондрозе
Ноотропные противовоспалительные препараты для лечения остеохондроза назначают при возникновении регулярных болей разного характера и силы, воспалений, отёков, повышения температуры тела. НПВП обладают такими свойствами:
- частично или полностью снимают болевой синдром от слабого до нестерпимого;
- успокаивают рецепторы центральной и периферической нервных систем;
- снижают отёчность и уменьшают объёмы воспалений в организме;
- блокируют передачу болезненных импульсов в спинной мозг;
- угнетают деятельность аутоиммунных клеток, которые атакуют организм;
- тормозят формирование гормонов, способствующих развитию боли и воспалений.
Ноотропы в курсе лечения остеохондроза часто назначают в комплексе с обезболивающими средствами или в качестве жаропонижающих. Кроме того, ноотропы применяют для улучшения мозгового кровообращения и стабилизации умственной деятельности.
Разновидности
НПВП различают по основному действующему компоненту:
- Диклофенак. Имеет длительное время действия. Снимает боль, воспаления, спазмы, усиливает эффект других препаратов в комплексном лечении.
- Нимесулид. Помогает при заболеваниях суставов, костей, мышц и связок. Устраняет боль, отёки, воспаления.
- Кеторолак. Обладает сильным действием, поэтому чаще применяют для быстрого лечения острой боли.
- Ибупрофен. По свойствам напоминает диклофенак, но работает более мягко и щадяще на раздражённые нервные волокна. Помогает уменьшить жар.
- Индометацин. Особенность вещества — воздействие на конкретную область, а не на весь организм. Снижает боль и воспаления.
- Кетопрофен. Считается самым быстрым и биодоступным веществом, практически не имеет противопоказаний.
- Бутадион. Эффективно борется с жаром и лихорадкой, болевым синдромом и воспалительными процессами, но сильно раздражает слизистую оболочку желудка.
Формы выпуска и правила приёма
Ноотропные противовоспалительные препараты для лечения остеохондроза должен назначать только лечащий врач — ревматолог, остеопат, ортопед, невролог или терапевт. В зависимости от состояния пациента, подбирают форму лекарства:
- Уколы имеют самую высокую биодоступность — 100%. Это значит, что лекарства сразу попадают в кровь и начинают действовать на организм. Обычно инъекции назначают в период обострения болезни или на тяжёлых стадиях.
- Таблетки и сиропы имеют 60-80% биодоступности, поэтому их выписывают пациентам с ранней стадией или в состоянии ремиссии.
- Мази и гели работают быстро и местно — достаточно нанести крем на поражённый участок. В составе чаще всего находятся диклофенак или индометацин.
- Свечи. Из-за некоторых противопоказаний больным нельзя принимать таблетки или делать уколы. Ректальные свечи не взаимодействуют с желудком.
Чтобы лекарства помогали вылечить остеохондроз, следуйте простым правилам приёма:
- Принимайте так, как указано в рецепте врача — частоту и дозу нельзя менять самостоятельно.
- Рекомендуется пить таблетки или капсулы через 1-1,5 часа после еды, чтобы не навредить желудку.
- Имейте при себе запас лекарства, запивайте большим количеством воды и не давайте другим людям — назначить препарат может только врач.
Статью проверил
Дата публикации: 19 Марта 2021 года
Дата проверки: 19 Марта 2021 года
Дата обновления: 28 Января 2022 года
Содержание статьи
Обезболивающие препараты
При остеохондрозе позвоночника боль становится постоянным спутником больного. И если незначительные болезненные ощущения можно снять привычными анальгетиками из домашней аптечки, острую и сильную боль понадобится курировать более мощными лекарствами. При этом не всегда помогают таблетки — в зависимости от тяжести боли, врач может выписать курс уколов или мазей.
Классификация обезболивающих лекарств при остеохондрозе зависит от главного действующего компонента:
- Ненаркотические. Группа анальгетиков для простого устранения боли или комплексного воздействия — дополнительно снимают жар, воспаления, отёки, спазмы.
- Наркотические. Применяют строго по рецепту врача, могут вызвать привыкание. Помогают при сильной и непереносимой боли в позвоночнике.
Ненаркотические обезболивающие
Различают по активным веществам:
Наркотические обезболивающие
Такие лекарства применяют только в стационаре, обычно в послеоперационный период или при непереносимых болях на поздних стадиях остеохондроза.
Другие медицинские препараты
Вылечить остеохондроз только анальгетиками и НПВП сложно, врачи обычно назначают дополнительные лекарства для комплексного воздействия таблеток, мазей и уколов на организм.
Хондропротекторы
При дистрофических и дегенеративных процессах в опорно-двигательном аппарате происходит частичное или полное разрушение хрящевой ткани. Хондропротекторы — это группа лекарств на основе хондроитина или глюкозамина, которые благоприятно воздействуют на хрящи. Регулярный приём хондропротекторов не только купирует болевой синдром и воспаления, но также:
- ускоряет регенерацию повреждённых тканей;
- питает хрящи, кости, суставы;
- улучшают выработку синовиальной жидкости;
- обеспечивают достаточную смазку суставов;
- устраняет хруст и тугоподвижность;
- возвращает подвижность позвоночника.
Для получения максимального эффекта необходимо пройти полный курс лечения, который может длиться 3-6 месяцев. Принимать препараты необходимо ежедневно, суточная доза — 1000-1500 мг.
Миорелаксанты
Остеохондроз позвоночника вызывает различные нарушения работы мышц — спазмы и судороги, боль, снижение чувствительности и другие неврологические расстройства. Чтобы снять мышечные патологии, необходимо принимать миорелаксанты — лекарства против миофасциального болевого синдрома и отёчности мышц. Какой эффект дают миорелаксанты:
- снимают мышечное перенапряжение, ослабляют гипертонус;
- устраняет боль, отёки и воспаления;
- расширяют кровеносные сосуды для восстановления микроциркуляции крови;
- ослабляют симптомы хронических патологий.
Миорелаксанты бывают центрального и периферического действия — первые помогают при неврологических нарушениях, вторые чаще применяют после травм и операций.
Противопоказания к медикаментам
Противопоказания к приёму лекарств могут быть общими и индивидуальными. К общим относятся:
- хронические и острые инфекции;
- стадии обострения болезней;
- сердечная недостаточность;
- почечная недостаточность;
- беременность и кормление грудью;
- ранний детский возраст;
- сосудистые заболевания;
- патологии почек, печени, желудка;
- болезни пищеварительной системы;
- онкология;
- язвы, открытые раны;
- внутренние кровоизлияния;
- психические отклонения.
Индивидуальные противопоказания определяет врач после диагностики. Это может быть непереносимость активного вещества, аллергические реакции, другие особенности организма.
Что делать при побочных эффектах
Как любое лекарственное средство, препараты при остеохондрозе могут вызвать различные побочные эффекты:
- аллергические реакции, кожные высыпания, зуд;
- головокружения, тошноту, рвоту;
- повышенное газообразование, запор, понос;
- снижение либидо;
- нервозность и раздражительность.
Если вы обнаружили какие-то нарушения или изменения в организме после употребления лекарства, следует сразу вызвать рвоту, чтобы очистить желудок, и вызвать скорую помощь. Не следует самостоятельно назначать себе другие препараты — последствием может стать остановка дыхания и сердца.
Статью проверил
![img]()
Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
![Как лечить остеохондроз пояснично-крестцового отдела позвоночника. Клиника Позвоночника доктора Разумовского 3]()
Остеохондроз пояснично-крестцового отдела позвоночника является заболеванием с достаточно яркой симптоматикой, которая проявляется на поздних этапах развития недуга. Патологические изменения начинают происходить в межпозвоночных дисках, но потом они распространяются и на другие части – суставы, связки и тела позвонков.
Пояснично-крестцовый остеохондроз редко проявляется у лиц младшего возраста, а его симптомы и лечение всегда строго индивидуальны, в зависимости от конкретного клинического случая. Тем не менее, существует ряд определенных признаков, на основании которых можно диагностировать эту патологию. Крайне важно распознать заболевание на ранних стадиях, чтобы исключить вероятность полного разрушения межпозвоночного диска и проведения хирургического вмешательства.
![Как лечить остеохондроз пояснично-крестцового отдела позвоночника - изображение 1]()
Характерная симптоматика при болях в позвоночнике
Остеохондроз пояснично-крестцового отдела позвоночника приводит к постепенному разрушению диска, поэтому для него характерны достаточно яркие симптомы. К наиболее распространенным проявлениям можно отнести:
- Интенсивные болевые ощущения, которые локализуются в области поясницы.
- Чувство распирания и скованности.
- Боль может носить простреливающий характер, а также локализоваться по всей длине нижних конечностей.
- Ощущение онемения в спине и ногах.
Существуют и другие, менее очевидные признаки остеохондроза пояснично-крестцового отдела позвоночника.
Анатомические особенности строения женского организма влияют на проявления этого недуга, которые несколько отличаются от симптоматики у мужчин. Помимо болевых ощущений можно отметить следующие признаки:
- Недержание мочи.
- Частые позывы к опорожнению мочевого пузыря.
- Обострение заболеваний мочеполовой системы.
Основные особенности патологии болезни при остеохондрозе
![Как лечить остеохондроз пояснично-крестцового отдела позвоночника - изображение 2]()
Остеохондроз поясничного крестцового отдела позвоночника является крайне опасным заболеванием, поэтому важно знать его симптомы и лечение, которое позволит не допустить проведения операции.
Данный недуг обладает следующими особенностями:
- Этот вид патологии является наиболее распространенным среди всех видов остеохондроза. Он диагностируется примерно у 65% от общего количество зафиксированных случаев.
- Наблюдается явная связь между этим заболеванием и естественными возрастными изменениями. Как показывает статистика, после 70 лет практически 80% людей страдают от проявлений этого недуга.
- Болезнь может проявиться и в гораздо более юном возрасте. В группу риска входят лица, занимающиеся интенсивным физическим трудом или длительно находящиеся в однообразном положении.
- Причиной остеохондроза могут быть врожденные аномалии, а также провоцирующие факторы различных видов.
Причины появления заболевания позвоночника
![Как лечить остеохондроз пояснично-крестцового отдела позвоночника - изображение 3]()
Прежде чем ответить, как лечить пояснично-крестцовый остеохондроз, важно знать основные причины, которые повлияли на прогрессирование патологического процесса:
- Лишние килограммы. Полные люди входят в группу риска, потому что на их позвоночник оказывается повышенное давление их же лишним весом.
- Травмы и повреждения спины.
- Сидячий образ жизни. Есть даже определенный перечень профессий, представители которых страдают от этого недуга более часто – это водители, офисные работники и другие виды работ, для которых характерно длительное нахождение в одинаковых позах.
- Подъем тяжестей и грузов. Существуют определенные правила, при несоблюдении которых может развиться данное заболевание.
- Частые нагрузки на спину. Они могут быть связаны не только с профессиональной деятельностью человека, но и занятием спортом.
- Употребление неправильных продуктов питания. Если в рационе отсутствуют питательные элементы, которые важны в нормализации обменных процессов и улучшении костной структуры, то болезнь будет прогрессировать. Именно поэтому, диета является одним из способов комплексной терапии.
- Генетические факторы.
- Переохлаждение организма.
- Низкая физическая активность человека.
- Плоскостопие и сколиоз.
Потеря эластичности межпозвоночных дисков может быть вызвана также различными заболеваниями сердечно-сосудистой системы и болезнями инфекционной природы.
Крестцового-поясничный остеохондроз
Основные стадии заболевания:
Он имеет явную тенденцию к значительному ухудшению клинической картины, если вовремя не начать соответствующее лечение. Яркость симптоматики зависит от стадии заболевания, которых всего четыре:
- Первая стадия. На раннем этапе происходит появление болевых ощущений , которые возникают под действием различных нагрузок. Для этого состояния характерны люмбалгия и люмбаго – это определенные виды болей, которые могут быть стабильными или стреляющими.
- Вторая стадия. Наблюдается нарушение стабильности межпозвоночного диска, что приводит к мышечному спазму. Происходит разрушение структуры фиброзного кольца и выпячиванию студенистого содержимого. Болевой синдром становится более постоянным и выраженным.
- Третья стадия. Происходит выпадение диска, что приводит к защемлению нервов. Это состояние приводит к появлению выраженных болей в спине и ногах, нарушению чувствительности, может возникнуть нарушение функции тазовых органов и атрофия мышц.
- Четвертая стадия. На этом этапе диагностируются костные разрастания в очагах поражения и изменение структуры позвоночника. Пациенту уже становится значительно труднее передвигаться, боли становятся постоянными, нестерпимыми, что в дальнейшем может привести к полной инвалидизации.
Методы диагностики болезни спины
![Как лечить остеохондроз пояснично-крестцового отдела позвоночника - изображение 4]()
Лечение остеохондроза пояснично-крестцового отдела позвоночника основывается на постановке точного диагноза. Если у вас появились первые симптомы данного заболевания, то рекомендуется немедленно обратиться к врачу за соответствующей помощью, что поможет избежать усугубление состояния.
Постановка диагноза начинается с предварительного сбора анамнеза, после чего пациенту назначают ряд диагностических мероприятий:
- Рентгенологическое исследование. С его помощью можно оценить состояние позвонков на предмет наличия аномалий. Можно увидеть снижение высоты межпозвонковых дисков, выявить остеофиты и сужение пространства между суставами.
- Компьютерная томография. Она позволяет увидеть состояние структуры всего позвоночника и отдельных его составляющих. Позволяет определить стадию заболевания, наличие патологии костных структур.
- МРТ. Этот метод является наиболее информативным из всех вышеперечисленных. С его помощью можно увидеть межпозвоночную грыжу, определить сдавливание нервных корешков и другие патологии. Если пациенту противопоказан этот метод диагностики, то применяется КТ.
Также может быть показана консультация профильных специалистов для уточнения диагноза.
Основные способы лечения пояснично-крестцового отдела позвоночника
Если вы хотите знать, как лечить остеохондроз пояснично-крестцового отдела позвоночника, то следующая информация будет вам полезна. Для этой патологии характерно постепенное течение болезни, которая может сменяться периодами ремиссии и обострения.
Первоначально нужно избавиться от болей и снять воспалительный процесс. Для этих целей используется соответствующая медикаментозная терапия с применением современных инъекционных и пероральных средств. Первая категория препаратов применяется в том случае, если необходимо быстро избавиться от сильного болевого синдрома.
Что касается пероральных препаратов, то используются нестероидные противовоспалительные средства.
Вышеуказанные препараты хорошо снимают болевой синдром разной степени интенсивности.
В терапии заболевания эффективны препараты и других групп:
- Хондропротекторы. Они оказывают положительное воздействие на хрящевую ткань, способствуют процессам регенерации.
- Миорелаксанты. Они направлены на избавление от спазмов мышц.
- Наружные средства. Кремы, гели и мази направлены на избавление от яркой симптоматики заболевания, но их эффективность не так высока по сравнению с инъекционными и пероральными средствами.
Физиотерапия
Лечение поясничного остеохондроза – это длительный процесс, требующий комплексного подхода. После того, как вы избавились от первичной симптоматики, можно переходить к использованию различных физиотерапевтических процедур:
- УВЧ-терапия. Воздействие электромагнитным полем высокой частоты. Оказывает противовоспалительное, анальгезирующее действие, а также способствует запуску регенеративных процессов.
- Амплипульс. Происходит воздействие низкочастотными токами на проблемные участки тела. Наблюдается расширение сосудов, избавление от болевых ощущений и спазмов.
- Фонофорез и электрофорез. Введение в глубоко расположенные ткани лекарственных препаратов с помощью ультразвука и постоянного тока.
Также широко применяются массажные процедуры, которые возможны только после снятия воспалительного процесса. Массаж способствует мышечному расслаблению, избавлению от спазмов.
Диета — комплексное лечение остеохондроза
При данном заболевании нужно воздействовать комплексно, поэтому изменение рациона питания является вполне действенным методом лечения. Диета вполне соответствует общепринятому пониманию концепции здорового питания, поэтому старайтесь добавлять в свой рацион следующие виды продуктов:
- Цитрусовые фрукты (при отсутствии аллергии).
- Оливковое масло.
- Свежая зелень и овощи.
- Минеральная вода.
- Рыба и продукты, содержащие большое количество фосфора, белка, магния и кальция.
- Молочные и кисломолочные продукты.
Отличным вспомогательным средством будут готовые витаминные комплексы, которые в большом ассортименте можно встретить в аптечных сетях. Помните, что все лекарственные препараты нужно принимать только по назначению врача.
Методы профилактики при болях в спине
Всем известно, что предотвратить заболевание намного легче, чем его лечение и избавление от последствий. Тем более, что действенные меры профилактики достаточно легко осуществить на практике, если действительно этого захотеть.
![Как лечить остеохондроз пояснично-крестцового отдела позвоночника - изображение 5]()
К основным рекомендациям можно отнести:
- Правильная организация рабочего места. Следите за положением вашего тела, стараясь исключать неудобные положения. Если вы проводите большое количество времени за компьютером, то приобретите удобное кресло со спинкой, которая будет поддерживать ваш позвоночник.
- Делайте перерывы в работе. Чаще вставайте со своего места, разминайте свое тело с помощью обычных поворотов корпуса. Также полезны приседания и наклоны.
- Нормализуйте свой день. В первую очередь, речь идет об отдыхе, поэтому старайтесь ложиться спать пораньше, исключая длительное сидение за компьютером. Важно правильно подобрать ортопедический матрас, который бы поддерживал ваш позвоночник во время сна.
- Окажитесь от вредных привычек.
- Исключите интенсивные тренировки и поднятие тяжестей. Прекрасной альтернативой будет занятие плаванием, йога и обычные пешие прогулки на свежем воздухе.
Вывод:
Теперь вы знаете, как лечить остеохондроз пояснично-крестцового отдела, не прибегая к использованию хирургического вмешательства. Операция является самым радикальным способом лечения, когда болезнь уже запущена и не остается иного выхода. Но в ваших силах сделать так, чтобы не запустить свое здоровье до такого состояния.
Читайте также: