Как сделать чтобы пальцы на руках стали длиннее и худее
Добавил пользователь Дмитрий К. Обновлено: 16.09.2024
Думая о руках пожилого человека, мы почти неизбежно представляем узлистые пальцы, истонченные в фалангах, но как бы припухшие в суставах. Немногие задумываются, что это не просто признак естественного старения организма, а симптом настоящего заболевания - остеоартроза пальцев рук. И уж тем более не каждому известно, что это заболевание способно “состарить” руки и в двадцать пять, и в тридцать лет, из-за чего даже написание простой записки или скручивание крышечки с бутылки становится болезненным и трудным заданием. Как сохранить мелкую моторику пальцев, кто находится в группе риска и что делать при артрозе пальцев рук, если он уже начался - об этом читайте далее.
Деформирующий артроз пальцев рук
Пястно-фаланговые и межфаланговые суставы человека испытывают постоянную нагрузку, ведь для нормального качества жизни ему приходится совершать движения мелкой моторики ежеминутно - от простых хватательных (взять яблоко, открыть дверь, удержать столовый прибор) до очень мелких и сложных (они определяют почерк человека, его способность к шитью и вязанию, игре на инструментах, и многое другое). Чем интенсивнее нагружаются пальцы, тем большему износу подвергается хрящевая ткань, которая покрывает головки фаланговых костей, образуя суставную поверхность. Эта хрящевая прослойка, омываемая синовиальной жидкостью, позволяет костям не тереться друг о друга при движении, а как бы скользить, а также играет роль естественного амортизатора (например, при ударных движениях, без которых невозможно набирать текст на клавиатуре).
По различным причинам, которые мы рассмотрим ниже, межфаланговые хрящи подвергаются износу. Чаще всего процесс происходит следующим образом:
Пористая хрящевая ткань испытывает нагрузку, при которой суставная смазка как бы “выдавливается” из нее, обеспечивая хорошую подвижность сустава. В норме после этого происходит восстановление - хрящ снова напитывается влагой в спокойном состоянии. Но если нагрузка чрезмерна или питание хряща нарушено, он начинает пересыхать и растрескиваться. Это приводит к снижению его эластичности и функциональности.
Неспособная сопротивляться трению, пересушенная хрящевая ткань начинает постепенно изнашиваться и истончаться, обнажая головки костей. Поскольку суставная поверхность не справляется с поставленной задачей в полной мере, нагрузку, предусмотренную для хряща, начинают испытывать кости, мышцы и связки - практически весь ортопедический аппарат пальца или даже целой кисти. Чтобы увеличить площадь суставной поверхности и не дать ей стираться и дальше, организм начинает “достраивать” на пораженном участке остеофиты - костные наросты, которые могут иметь скругленную и даже шипообразную форму. В народе этот процесс также называют “отложением солей”, что не вполне корректно, т.к. речь идет о разрастании костной ткани.
Появление остеофитов приводит к снижению подвижности - пальцы хуже гнутся, а справляться с обычными ежедневными обязанностями так же ловко, как раньше, уже не выходит. При этом костная ткань не имеет собственного механизма защиты от трения, а потому остеофиты периодически откалываются и повреждают прилегающие ткани, вызывая боль и воспаление. Кроме того, при этом образуются микроскопические трещины, которые снижают прочность кости и делают ее хрупкой - поэтому при артрозе и остеоартрозе нередки переломы пальцев даже от не слишком сильных ударов. Когда остеофит, компенсирующий недостаточную функцию сустава, отламывается, на его месте вырастает другой - со временем процесс только усугубляется вместе с дисфункцией хряща.
Сильный износ суставных поверхностей, изменение формы костей приводят к перестройке всей кисти, хроническом воспалению и болям. Кисть деформируется вплоть до полной неспособности даже обхватить пальцами кружку.
От артрита артроз, который также называют остеоартрозом или остеоартритом (все это - синонимы) отличается в первую очередь разрушением сустава и хроническим течением болезни. В то время как артрит подразумевает только наличие острого воспалительного процесса, затрагивающего хрящевую ткань. При артрозе в дегенеративно-дистрофический процесс вовлекается суставная сумка, синовиальная оболочка, субхондральная кость, а также связки и мышцы. Также при артрите боль обычно резкая и сильная, появляется в ночное время. Тогда как артроз дает о себе знать днем, на ранних стадиях - не слишком выраженными ноющими болями.
Наиболее распространенными формами артроза на данный момент считаются: ризартроз, в который вовлекается большой палец руки, и полиартроз, поражающий сразу несколько межфаланговых суставов.
Помните: на ранних стадиях болезни разрушение костей еще можно предотвратить и вывести артроз в стойкую ремиссию с сохранением качественной биомеханики кистей рук.
Причины артроза мелких суставов рук
В группу риска зачастую попадают люди, в роду у которых уже были заболевания артрозом пальцев рук. Плотность хрящевой ткани и скорость метаболических процессов в ней предопределяется генетически, а потому склонность к развитию заболевания может быть наследственной. Также болезнь поражает женщин постклимактерического возраста примерно в 10 раз чаще, чем их ровесников-мужчин.
Вероятность артроза возрастает в связи с профессиональными и бытовыми нагрузками - наборщики текста, хирурги, массажисты, пекари, доярки, токари и фрезеровщики, пианисты, спортсмены и другие профессионалы, которые “работают руками” часто раньше других отмечают у себя неприятные симптомы.
Развитию артроза пальцев рук способствует:
быстрый износ и/или недостаточная регенерация хрящевой ткани;
метаболические нарушения, проблемы с эндокринной системой, системные аутоимунные заболевания (сахарный диабет, ревматоидный артрит, подагра);
отсутствие нормального отдыха и разминки на рабочем месте, избыточные упражнения с гантелями;
нарушения сна и хронический стресс;
возрастные гормональные изменения;
врожденные дефекты кисти;
травмы кисти, пальцев и лучезапястного сустава;
переохлаждение, работа с вибрирующими инструментами и другие неблагоприятные факторы;
септические и специфические (туберкулез, хламидиоз, сифилис) инфекционные заболевания;
хроническое обезвоживание (привычка пить мало);
дисбалансная диета с недостатком витаминов D, E, K и минералов.
Симптомы артроза пальцев рук
Симптомы и лечение артроза суставов пальцев рук могут значительно отличаться в зависимости от стадии заболевания и восприятия пациента. Нередко легкий дискомфорт в области суставов, повышенная утомляемость мышц списывают на усталость и игнорируют до появления постоянных мучительных болей. Но чем раньше будет начато лечение, тем полнее сохранится функциональность пальцев в преклонном возрасте и тем выше будет качество жизни в последующие годы.
Первая стадия. Заболевание начинается с чувства ломоты в руках, онемения или покалывания, иногда - проявляет себя стреляющими болями. Выполнять повседневные обязанности становится сложнее - пальцы быстрее устают, в суставах появляется сухой и грубый хруст (не путать со “здоровым” звонким!), щелчки при сгибании. Хочется дать рукам отдохнуть. Боль ощущается обычно только во время нагрузки. В расслабленном состоянии пальцы еще некоторое время ноют и причиняют дискомфорт. Все чаще наблюдается скованность движений, перед занятиями, требующими ловкости рук, появляется необходимость “разогревать”, разминать пальцы. Суставы становятся припухшими. При наличии сердечно-сосудистых заболеваний руки начинают реагировать на смену погоды.
Вторая стадия. На этом этапе происходит сильное сужение суставной щели (вплоть до 50%), нарастает воспалительный процесс. Кожа над суставами часто становится горячей. Боль имеет тенденцию к непрерывности, может не прекращаться даже по ночам. После работы и по утрам наблюдается отечность, одеревенелость пальцев. Фаланги заметно утолщаются, а связки укорачиваются, в движениях появляется неуклюжесть, из-за которых манипуляции с мелкими предметами (иглы, нитки, небольшие монеты и пуговицы) даются сложнее. По бокам суставов появляются характерные утолщения соединительной ткани (т.н. узелки Гебердена и Бушара), заполненные синовиальной жидкостью - кисты особенно хорошо видно при взгляде с тыльной стороны ладоней. Тактильная и температурная чувствительность пальцев сильно снижается. Расслабить руки без теплых ванночек становится практически невозможно - мышцы находятся в постоянно напряжении. Амплитуда произвольных движений заметно сокращается, появляются спазмы.
Третья стадия. На последней стадии болезни пальцы практически не гнутся, может появиться анкилоз, стойкие контрактуры. Боль носит постоянный, изнуряющий характер, нередко вызывает у пациентов подавленность. Фаланги пальцев между суставами становятся тоньше из-за дистрофии мышечной ткани. Даже простые бытовые задачи - например, удержание чашки, - практически недоступны больному. Ему требуется помощь окружающих. Деформация суставов и изменение формы кисти хорошо заметны. В запущенных случаях возможны некротические изменения в тканях.
Если Вы хотите пройти экспресс-тест и понять, стоит ли переживать, Вам будет полезна статья о симптомах и лечении остеоартроза. Однако лучшим решением будет обращение к ревматологу или ортопеду при первой возможности - только клинические методы диагностики помогут окончательно подтвердить или опровергнуть диагноз.
Лечение артроза пальцев рук
Сдерживание артроза пальцев рук на ранних стадиях позволяет полностью устранить внешние симптомы заболевания, которые влияют на качество жизни. Однако терапия носит комплексный, многовекторный характер - она включает не только применение фармацевтических средств, но и физическое воздействие, и даже эрготерапию. Для борьбы с хроническим заболеванием иногда требует пересмотреть диету, распорядок дня, условия труда и организацию рабочего места.
Медикаментозное лечение
Лечение остеоартроза пальцев рук, как правило, начинается с устранения болевого синдрома, для которого применяется обездвиживание руки при помощи шины или ортопедического бандажа и анальгезирующие таблетки, кремы и мази. Режим покоя способствует регидратации хряща, восстановлению его эластичности. При наличии сильного воспаления и отека, которые нарушают трофику (питание) тканей врач назначает нестероидные противовоспалительные средства (НПВС), которые восстанавливают кровообращение в пальцах. По показаниям выписываются стероидные гормоны. Артроз, вызванный инфекционным артритом, требует местного введения антибиотиков.
Прием хондропротекторов зарекомендовал себя в качестве одной из эффективнейшей мер на любой стадии заболевания. Хондроитина сульфат и глюкозамин необходимо употреблять курсами, порядка 6 месяцев в году - эффект появляется спустя несколько месяцев и носит долгосрочный характер.
Если предложенное лечение не помогает устранить боли, анальгетики могут вводиться непосредственно в сустав при помощи инъекции. Нередко эта процедура подразумевает использование специальных лекарственных смесей, которые содержат также хондропротекторы, гиалуроновую кислоту, обогащенную тромбоцитами плазму крови (PRP-терапия) и другие средства, направленные на регенерацию хрящевой ткани и устранения трения.
Хирургическое вмешательство при артрозе рук
На последних стадиях заболевания по показаниям может быть проведена операция. Как правило, это промывка сустава и устранение остеофитов, реконструкция или формирование разрушенного сустава, его стабилизация (сращение) или эндопротезирование (пока что достаточно непопулярная мера в хирургии мелких суставов рук).
Физиотерапевтическое лечение
В большинстве случаев заболевание хорошо поддается и консервативному физиотерапевтическому лечению - однако, оно проводится только в стадии ремиссии, после снятия воспаления. Аппаратные методы лечения деформирующего артроза пальцев рук включают электрофорез, ударно-волновую, УВЧ, импульсную, магнитотерапию и прочие. Эффективна также иглорефлексотерапия.
Пациентам рекомендован лечебный массаж и самомассаж, который помогает бороться с мышечным напряжением и спазмами, благотворно влияет на состояние связок, обмен веществ в кисти и пальцах, а также амплитуду произвольных движений. Для самостоятельного массажа достаточно:
растереть ладони друг о друга, пока кожа не станет теплой;
растереть каждый палец от основания к кончикам;
прокрутить каждый палец в несильно сжатом кулаке, словно точите карандаш;
быстро сгибайте и разгибайте пальцы в течение 30 секунд, избегая сжимать их в кулаки;
сложите ладони вместе и упритесь кончиками пальцев друг в друга, хорошо продавливая их в течение 1-2 минут.
Включает лечение артроза пальцев рук и гимнастику. Используйте в разминках резиновые мячики и специальные кистевые эспандеры, специальные кубики и другие приспособления для развития мелкой моторики. Не лишней будет и лепка из глины или пластилина. Это поможет сохранять мышцы в тонусе и воспрепятствует образованию крупных остеофитов.
Также дома можно делать теплые ванночки с водой (в нее стоит добавить морскую соль, эфирные масла, отвары трав), парафином или чистым песком - прогревание составов ускорит выведение продуктов распада и обеспечит быстрый доступ питательных веществ.
Диета при артрозе пальцев рук
Пациентам рекомендуется соблюдать нестрогую диету, которая исключает копченые, слишком соленые блюда, алкоголь, а также пищу с искусственными красителями, стероидами, консервантами. Особенно важна диета в терапии метаболических артрозов - в этом случае ее полностью определяет лечащий врач. Как правило, больным рекомендуют блюда, богатые животным и растительным коллагеном и другими желирующими веществами. Пища должна содержать минимум “пустых” калорий и полностью обеспечивать суточную потребность организма в витаминах, макро- и микроэлементах. Крайне важно употреблять достаточное количество воды с электролитами - например, минеральной или изотонического напитка.

В норме половое созревание начинается у девочек в возрасте с 8 до 13 лет, у мальчиков немного позже — с 9 до 14 лет. Запускают этот процесс гормоны, которые вырабатываются в гипоталамусе и гипофизе: ГТРГ, ЛГ, ФСГ.
На то, когда именно начнет взрослеть мальчик или девочка, влияет множество факторов. Немалую роль играет генетика. Если у родителей половое созревание начиналось рано, то скорее всего и у ребенка это произойдет раньше, чем у других детей. И наоборот. Что интересно, такая закономерность чаще прослеживается у пап и сыновей.
— Также на процесс полового созревания влияет то, как протекала беременность и проходили роды, были ли какие-то осложнения, какие препараты принимала мама во время беременности и кормления грудью, как рос и развивался ребенок после рождения, чем болел, какие у него были физические нагрузки, подвергался ли он стрессу.
Врач также обращает внимание на проблему ожирения среди современных детей. Перебор веса негативно сказывается на половом созревании: оно может начинаться слишком рано или, наоборот, поздно. Есть и еще один негативный момент:
— При избыточном весе возникает дисбаланс между женскими и мужскими гормонами — эстрогенами и андрогенами, а это чревато последствиями. Перевес в сторону мужских гормонов у девочек может вызвать нарушение менструального цикла и избыточный рост волос по телу. У мальчиков с лишним весом может наблюдаться снижение количества мужских гормонов, что будет тормозить процесс полового созревания.
Встревожить родителей должна и обратная ситуация, когда подростки садятся на жесткие диеты.
— Дефицит или резкая потеря веса могут приводить к нарушению полового созревания. А ведь это влияет на фертильную функцию, то есть возможность стать родителями в будущем, — объясняет доктор.
Признаки полового созревания у мальчиков
Благодаря активной выработке тестостерона примерно с 9 лет у мальчиков начинается взросление. Первый признак — это увеличение яичек в мошонке. Далее в возрасте около 10−11 лет у ребенка проявляется лобковое и подмышечное оволосение. В 12−13 лет увеличивается мужской половой орган — сначала в длину, а потом в толщину.
Стандартная схема взросления у мальчиков такая: сначала — увеличение яичек, затем — активный рост волос и увеличение полового члена. Если последовательность другая, родителям нужно обратиться к детскому эндокринологу. Врач выяснит, норма это или патология.
— Отдельно стоит сказать про первые поллюции — непроизвольное семяизвержение, которое чаще всего происходит по ночам в возрасте 13−15 лет. Это норма и одно из проявлений полового созревания. Родителям не стоит беспокоиться на этот счет. Но нужно подготовить ребенка к таким изменениям в его теле, чтобы он заранее имел об этом представление.
В 13−15 лет у мальчиков появляются зачатки усов и бороды. Это единичные мелкие волосы, больше похожие на пушок. Лишь к 16−20 годам они становятся жестче и превращаются в мужскую щетину.
Кроме активного роста волос и изменения половых органов у подростков в 13−15 лет происходит скачок роста: мальчики начинают расти на 8−12 см в год. Через 3−4 года скорость роста снижается.
Признаки полового созревания у девочек
Благодаря активной выработке женских половых гормонов (эстрогенов) примерно с 8 лет у девочек начинается половое созревание. В норме сначала происходит увеличение молочных желез, затем — активный рост волос в районе подмышек и лобка.
— Если родители заметили, что у девочки не увеличиваются молочные железы, зато есть лобковое и подмышечное оволосение, то лучше обратиться к врачу. Это может быть связано с усилением выработки андрогенов (мужских гормонов).
Примерно с 11 до 13 лет у девочек обычно начинается менструация. Как правило, перед этим появляются светлые, некровянистые выделения, а также могут быть боли внизу живота.
— Длительность первых менструаций может варьироваться от 3 до 7 дней, а наступают они через 21-40 дней. Важно понимать, что менструальный цикл у девочек устанавливается не сразу. В течение 2-3 лет после начала первой менструации могут происходить сбои. Это нормально. Но если после первой менструации прошло уже более 3 месяцев, а следующая так и не наступила, нужно обратиться к гинекологу или эндокринологу.
Обильность и болезненность менструации зависит от разных факторов: питания, болезней, наследственности. Эти вопросы нужно обсуждать индивидуально с врачом.
Параллельно у девочек появляются вторичные половые признаки: увеличение размеров таза и перераспределение подкожно-жировой клетчатки по женскому типу (отложение жира на ягодицах и бедрах). Об этом важно рассказать девочке, чтобы она не испугалась того, как меняется ее фигура.
— Но важно следить за питанием, потому что в этот период у подростков повышается аппетит, — предупреждает медик. — Если девочка начинает активно есть углеводную пищу, может происходить чрезмерный набор веса, что чревато комплексами и проблемами со здоровьем.
Половое развитие не по возрасту может быть признаком серьезного заболевания
Если первые признаки полового созревания появляются у девочек ранее 8 лет, а у мальчиков — ранее 9 лет, то говорят о преждевременном половом развитии (ППР). В таком случае нужно сразу же обращаться к эндокринологу. Аналогично и в случаях, когда половое созревание не началось до 13−14 лет.
Что может быть причиной преждевременного полового созревания или его задержки? На самом деле факторов много: опухоли головного мозга, яичников, надпочечников, патология щитовидной железы (гипотиреоз), генетические заболевания.
Обращая внимание на признаки полового созревания у детей, родители могут проследить, все ли в порядке у ребенка со здоровьем. Кроме того, важно владеть темой, чтобы вовремя обсудить ее с ребенком. Именно родители должны рассказывать детям, как меняется их тело в период взросления, убеждена доктор.
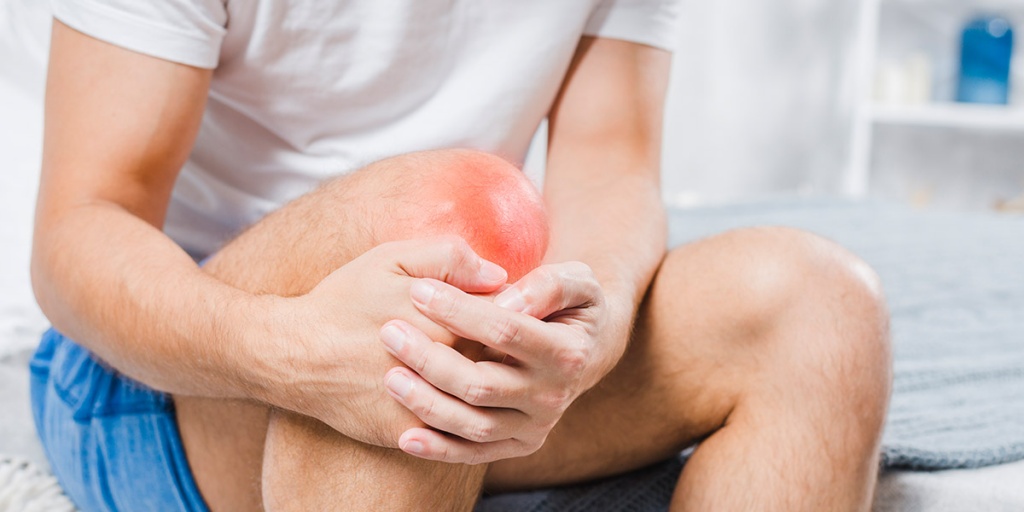
Ушиб – это закрытая травма мягких тканей и органов без нарушения их целостности. В зависимости от тяжести повреждения, может затрагивать только кожные покровы, реже – мышечную ткань, нервные окончания, структуры внутренних органов. Обычно проявляется в легкой форме в виде синяков и кровоподтеков в области разрыва мелких сосудов и капилляров. При повреждении жизненно важных органов – головы, позвоночника, печени, легких, почек – может приводить к серьезным патологиям, вплоть до угрозы для жизни.
Симптомы и степени ушиба
Главная опасность ушиба – отсроченное проявление нарушений и сложность дифференциальной диагностики с такими повреждениями, как разрывы и переломы. Поэтому важно своевременно обратиться в травмпункт для прохождения диагностики и предупреждения осложнений.
- Припухлость, позднее – отек. Нарастает в течение первых 2 суток после травмирования, после чего идет на спад.
- Боль – появляется сразу после травмы и постепенно ослабевает. Повторно возвращается при нарастании отека, который сдавливает нервные окончания в поврежденной ткани. В зависимости от положения травмированного участка, боль может длиться от нескольких дней до нескольких месяцев.
- Покраснения, которые впоследствии переходят в гематомы – возникают при разрывах сосудов. При подкожном проявлении, в виде обычного синяка, как правило, безобидны, однако кровоизлияния в головной мозг или внутренние органы могут быть опасны для жизни.
- Нарушение функции пострадавшего участка. При сильных ушибах, особенно с неправильным лечением или в его отсутствие, пострадавший орган частично или полностью утрачивает способность выполнять свои задачи: суставы теряют подвижность, снижается четкость зрения, при травмах почек нарушается их фильтрующая способность. Иногда эти симптомы проявляются отсроченно, нередко после заживления травмированного участка.
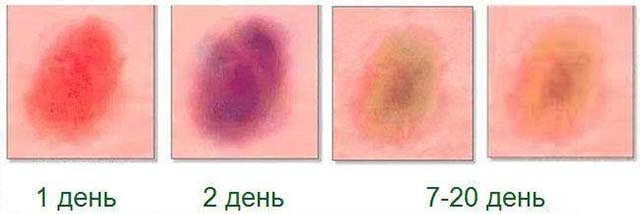
Различают 4 степени ушиба, в зависимости от которых следует принимать те или иные меры по восстановлению:
- Первая степень: кожа не повреждена или повреждена незначительно (ссадины, царапины), возможны незначительные подкожные кровоизлияния в виде синяков, небольшая припухлость. Такой ушиб проходит самостоятельно в течение 2–3 дней.
- Вторая степень: имеется легкое повреждение мышц с выраженной отечностью тканей. Сильное покраснение покровов, разрывы сосудов со временем формируют ярко выраженную гематому.
- Третья степень: глубокий ушиб с разрывом мышц и сосудов, повреждением прилежащих структур – сухожилий, суставов, костей, нервных окончаний.
- Четвертая степень: сильная травма выводит из строя функцию ближайших органов, что может привести к потере зрения, нарушению работы головного мозга, иммобилизации конечности, патологии почек и т.п.
Первая и вторая степень не требуют обязательного врачебного вмешательства. Исключение составляют травмы глаз и головы в целом – в этом случае желательно пройти диагностику для исключения отсроченных осложнений. Третью и четвертую степень лечат только под контролем врачей и после полного обследования поврежденных участков тела.
Причины возникновения
Получить ушиб можно в самых различных жизненных ситуациях:
- бытовые травмы;
- занятия спортом и активные игры;
- профессиональные повреждения;
- нападения и драки;
- автомобильные аварии.
Во всех этих случаях он формируется в результате падения, столкновения или удара тупым предметом. При этом ушиб может быть как самостоятельным повреждением, так и в сочетании с другими видами травм – переломами, вывихами, растяжениями.
Первая помощь

Общие принципы ее оказания универсальны:
- Лед на пострадавшее место – охлаждение уменьшает отек и купирует болевые ощущения.
- Иммобилизация – при подозрении на серьезные травмы желательно полное обездвиживание участка и полный покой до проведения диагностики.
- Наложение давящей повязки чуть выше области повреждения – сокращает отечность и предотвращает распространение гематомы.
- Обработка антисептиком – актуальна при наличии ссадин и ранок на поверхности кожи. При сильных кровоподтеках йод использовать нежелательно – он оказывает согревающий эффект и усиливает проявление гематом.
- Прием обезболивающих средств – проводится только при длительной выраженной боли. Если болезненные ощущения можно терпеть – от приема лекарств лучше отказаться, это даст возможность врачам лучше оценить состояние при первом осмотре.
- Обращение в травмпункт – необходимо при подозрении на серьезные повреждения, в первую очередь при ушибах головы, грудной клетки, живота, позвоночника. Обычные синяки на поверхности тела можно вылечить без последствий в домашних условиях.
Внимание! При наличии сильного ушиба ни в коем случае нельзя массировать или прогревать поврежденный участок, а также промывать и тереть травмированные глаза. Нежелательно употреблять алкоголь (он расширяет сосуды и ускоряет развитие гематомы), а если повреждение пришлось на область живота, пациенту до прибытия скорой помощи вообще нельзя давать есть и пить.
В дальнейшем особенности оказания первой помощи зависят от анатомического расположения травмированной зоны.
При ушибах ноги
При сильных ушибах с подозрением на перелом нельзя двигать конечностью, сгибать или разгибать ее. Чтобы установить характер повреждения, следует обратить внимание на характерные симптомы перелома:
- подвижность сильно ограничена, и каждая попытка вызывает сильную боль;
- при движении в области повреждения слышен характерный хруст;
- амплитуда при разгибании выглядит неестественно.
На заметку! При отсутствии внешних отличий главным критерием становится боль. В случае с переломом она не утихает, движения затруднены и болезненны, в то время как для ушибов характерно ее постепенное уменьшение после травмы и повторное нарастание по мере формирования отека.
Основные приемы первой помощи:
- Пострадавшему обеспечивают полный покой, размещают в горизонтальном положении с приподнятой и зафиксированной с помощью шины конечностью.
- При ушибах в области сустава накладывают давящую повязку для предотвращения вывиха.
- Охлаждающий компресс на область наибольшего повреждения.
- Поверхностные травмы (ссадины, царапины) обрабатывают антисептиком.
- При сильной боли дают обезболивающее средство.
При ушибах руки
При травмах плеча или предплечья первую помощь оказывают по тому же принципу, что и при травмах ноги. Иммобилизацию при этом проводят, привязывая конечность к телу или с фиксацией на перевязи.
Сходные действия выполняют при повреждения кистей. В этом случае предплечье и кисть фиксируют в горизонтальном положении, что позволяет избежать усиленного притока крови к поврежденному участку и обеспечивает максимальный покой. Для этого на кисть накладывают шины или тугую повязку эластичным бинтом и с помощью косынки закрепляют на перевязи.
При ушибах позвоночника
Самостоятельно транспортировать пострадавшего с подозрением на повреждение позвоночника строго воспрещено. Оказывая первую помощь следует учитывать, что каждое неосторожное движение может усугубить состояние и спровоцировать появление неврологической симптоматики. До того момента, пока не будет исключена вероятность перелома или смещения позвонков, пациенту показана полная иммобилизация всего тела – жесткая поверхность (щит) под спиной, голову фиксируют специальным головодержателем.
Внимание! Даже при отсутствии перелома может наблюдаться компрессия нервных корешков спинного мозга, что требует осторожного обращения даже при, казалось бы, незначительных травмах спины.
При ушибах головы
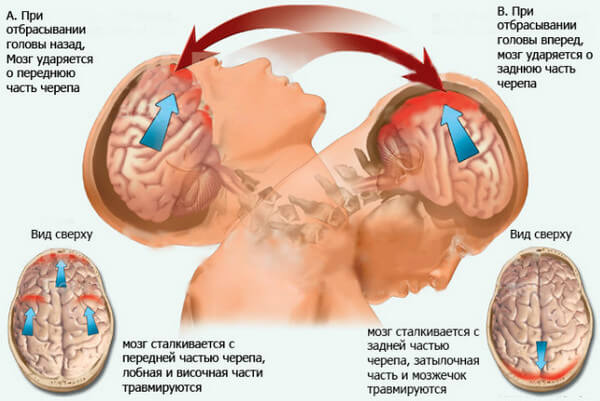
Экспресс-диагностика на сотрясение мозга показана при любых повреждениях головы, в том числе при легких ушибах. Если имеются соответствующие симптомы (тошнота. рвота, головная боль, нарушение координации, речи, слуха, головокружение), обследование обязательно.
На заметку! Экспресс-диагностика сотрясения мозга включает проверку плавности зрительного контакта. Пострадавшего просят проследить за движениями пальца: если глаза при этом двигаются плавно, сотрясения нет, если наблюдаются рывки, подергивания, неспособность сконцентрировать взгляд – есть.
Сотрясение требует специализированной диагностики и лечения, поэтому пациента необходимо как можно быстрее транспортировать в травмпункт или травматологическое отделение местной больницы. В период до прибытия скорой помощи его нельзя оставлять одного, так как состояние может ухудшиться в любой момент. Следует выполнить следующие действия:
- обеспечить полный покой – человека размещают в положении лежа на спине;
- повернуть голову на бок – чтобы предотвратить попадание рвотных масс в дыхательные пути (при наличии симптомов сотрясения);
- обработать антисептиками внешние раны;
- постоянно разговаривать с пострадавшим, не давая ему уснуть до приезда врачей.
При травмах носа с кровотечением необходимо наклонить голову человека вниз и вставить в ноздри ватные тампоны, смоченные в перекиси водорода. Если кровотечение отсутствует, голову, наоборот, запрокидывают назад, а на переносицу накладывают лед для уменьшения отека. При правильном оказании помощи состояние стабилизируется в течение 15–20 минут.
Отдельного внимания заслуживают глаза. Проверка у окулиста желательна даже при легких сотрясения головного мозга. Если же ушиб пришелся непосредственно на сам глаз, необходимо наложить на него чистую (желательно стерильную повязку) и срочно отправляться к офтальмологу. Наличие нарушение в этой тонкой структуре, особенно при отеке тканей и наличии кровоизлияния, способен выявить только узкий специалист с соответствующим образованием. При тяжелых травмах, чем раньше будет оказана помощь, тем выше шансы сохранить зрение.
Лечение и профилактика
После выполнения дифференциальной диагностики назначают лечение, которое направлено на устранение основных симптомов (боли, отечности), а также на восстановление поврежденных тканей и функциональности травмированного участка.
- обезболивающие препараты;
- противовоспалительные и противоотечные средства;
- составы для стимуляции передачи нервных импульсов (при повреждениях позвоночника или головы);
- средства для восстановления микроциркуляции крови в тканях;
- препараты для устранения спастического синдрома при травмировании нервных отростков (травмы позвоночника).
Поврежденному участку показан длительный покой. При ушибах позвоночника, живота и грудной клетки показан 3-дневный постельный режим. Для иммобилизации конечностей и позвоночника используют систему ортезов и других ортопедических средств по показаниям врача.
Физиотерапия показана со 2–4 дня после травмы. Назначают:
- магнитотерапию;
- лазеротерапию;
- электрофорез;
- ультразвук;
- УВЧ-терапию;
- массаж.
Хороший эффект дает гирудотерапия. Пиявки стимулируют отток крови, предотвращая образование гематомы или ускоряя ее рассасывание. В отличие от других методов физиотерапии, их следует назначать как можно раньше, в идеале – сразу после травмы.
Ногти на руках и ногах нуждаются в специальном уходе также, как кожа лица или волосы. Чтобы ногтевые пластины были красивыми и здоровыми, важно не только использовать качественные уходовые средства, но и следить за образом жизни в целом.
Витамины для роста ногтей - это полезнейшие макро- и микроэлементы, которые поступают в организм человека с продуктами питания или наносятся на кожу рук и ногтевые пластины. Правильно подобранные витамины в необходимой дозировке приведут в порядок кожу, волосы и ногти!
Современные учёные внимательно изучили процессы, происходящие в ногтевым аппарате, и выделили 10 наиболее интересных фактов:
- 1. Корень ногтя, находящийся под проксимальным ногтевым валиком, составляет примерно 30% длины всей ногтевой пластинки.
- 2. За 7 дней ногти на руках отрастают на 1-2 мм, а на стопах — на 0,25-1мм.
- 3. Примерно за 6 месяцев ногтевая пластина полностью обновится.
- 4. У мужчин ногти растут медленнее, чем у представительниц прекрасного пола.
- 5. Летом ногти растут быстрее, чем в другое время года.
- 6. Уже после 20 лет жизни, рост ногтей на руках и ногах замедляется.
- 7. После смерти человека, несмотря на распространённый миф, ногти прекращают свои рост.
- 8. Ногти будут расти быстрее на рабочей руке, так у левшей на левой руке ногти будут расти быстрее. А у правшей - наоборот.
- 9. Ногтевая пластина на вашем самом длинном пальце растет быстрее в сравнении с остальными, а вот ноготь на 5 пальце (мизинце) - медленнее.
- 10. Ногти начинают расти быстрее после перенесенного инфекционного или вирусного заболевания.

Какие витамины важны для роста ногтей?
Если в целом ногтевые пластины здоровы, но растут они недостаточно быстро, то приём определённых витаминов исправит это.
Витамины группы B
Их нехватка в организме может не только замедлить рост ногтей, но и ухудшить внешний вид ногтевой пластины. В большом объеме витамины группы В содержатся в мясе, рыбе, печени, почках, бобовых, крупе, молоке, яйцах.
В5 – нормализует кровообращение и работу сальных желез.
В6 – стимулирует обмен веществ, ускоряет рост ногтевых пластин.
В7 или биотин – источник серы, которая участвует в выработке коллагена.
В9 или фолиевая кислота – способствует образованию новых клеток, стимулирует метаболизм, нормализует работу сосудов.
Витамин E
Его источником являются растительные масла.
Масла можно наносить непосредственно на ногтевые пластины или принимать их в составе поливитаминов.
Кроме указанных витаминов для быстрого роста ногтей важны такие полезные вещества и микроэлементы, как магний, кальций, йод, цинк и железо. В совокупности все они оказывают положительное влияние на иммунитет и поддерживают нормальную работу организма.
Важно помнить, что большинство проблем с ногтями – это только следствие, а первопричина может скрываться глубже.
Витамины или витаминные комплексы для укрепления ногтей должен назначать лечащий врач, исходя из результатов анализов и проведенного обследования. Специалист определит, каких именно витаминов недостает вашему организму и сможет рассчитать их необходимую дозировку.
Читайте также:

