Как сделать чтобы кошка не слизывала мазь от лишая
Добавил пользователь Валентин П. Обновлено: 19.09.2024
Дерматит – общее название группы воспалительных кожных заболеваний, имеющих различную природу происхождения. Недуг способен поразить любые участки тела, но чаще всего проявляется на коже рук, ног и лица. Основные симптомы – зуд, жжение, нарушение кожных покровов, что доставляет массу неудобств и существенно ухудшает качество жизни. Чаще всего эти проявления носят непродолжительный характер, но иногда патология переходит в хроническую форму. В любом случае дерматит нуждается в лечении с применением препаратов, в том числе мазей и кремов, рекомендованных врачом.
Виды дерматита и диагностика
В зависимости от причин проявления и характера течения различают следующие виды дерматитов:
- простой контактный;
- аллергический;
- аллергический контактный;
- себорейный;
- атопический. [1]
Диагностика дерматита основана на осмотре пациента и лабораторных исследованиях, включающих общий анализ крови и мочи, биохимический анализ крови, иммунологический анализ крови для определения уровня Ig E, позволяющий установить аллергическую природу заболевания, аллергологические кожные пробы. По результатам исследований врач сможет оценить картину заболевания и подобрать эффективную схему лечения. В некоторых случаях для консультации привлекаются аллергологи, инфекционисты, иммунологи. [2]
Лечение дерматита
Лечение дерматита – это целый комплекс мероприятий, включающий терапевтические и физиотерапевтические процедуры с назначением медикаментозных средств общего и местного действия (крем, мази). Главная цель терапии – устранение беспокоящих проявлений (зуда, жжения, высыпаний) и профилактика вторичных инфекций. Общий успех в лечении возможен только при точном соблюдении врачебных рекомендаций.
Лечить дерматит в каждом конкретном случае приходится индивидуально. Иногда достаточно устранить контакт с раздражителем. В сложных случаях подбирается медикаментозная терапия с назначением местных средств и антигистаминных препаратов. [3]
Мази и кремы от дерматита
Кремы или мази от дерматита имеют немного разный состав. Так, мазь изготавливается на жировой основе, в качестве которой могут использоваться растительные или минеральные масла, животные жиры. Такие средства имеют плотную, немного вязкую структуру. Они не сразу впитываются в кожу, но проникают в её глубокие слои. Мази не рекомендуется использовать для лечения мокнущих поверхностей. Они гораздо эффективнее против сухих высыпаний, при хронической форме воспаления.
У кремов другая основа – гидрофильная. Благодаря этому они имеют более лёгкую структуру, хорошо впитываются и не оставляют жирных следов на коже. Кремы подходят для лечения умеренно мокнущих высыпаний, применяются при остром воспалении, при поражениях кожи лица и участков с большим количеством сальных желез, где нежелательно использование жирных средств.
Рассмотрим несколько вариантов средств от дерматита, используемых в медицинской практике:
- гормональные мази с выраженным противоаллергическим и противовоспалительным действием, в состав которых входят топические кортикостероиды;
- негормональные средства местного действия, обладающие противовоспалительным и антибактериальным эффектом, снимающие зуд и способствующие заживлению ран.
Негоромональные препараты
В негормональных кремах отсутствуют кортикостероиды. Состав может быть основан преимущественно на растительных компонентах, так и не содержать их вовсе. Данные лекарства не обладают быстрым действием. Их главное достоинство – возможность применения в течение длительного времени, в том числе у детей. Среди негормональных кремов и мазей есть средства с антисептическим, противовоспалительным, увлажняющим, регенирирующим эффектом.
Гормональные препараты
Гормональные мази и кремы при лечении дерматита считаются более эффективными, по сравнению с негормональными. Препараты могут содержать как один активный компонент (топический глюкокортикостероид), так и иметь комплексное действие благодаря наличию в составе антибиотика и противогрибкового средства Применение комбинированных средств целесообразно при осложненном течении заболевания, когда к воспалению присоединяется вторичная бактериальная или грибковая инфекция.
Лечение атопического дерматита
Чтобы добиться максимальной эффективности от терапии, рекомендуется придерживаться комплексного подхода:
- определить и, по возможности, устранить факторы, вызывающие атопический дерматит;
- медикаментозная терапия местными средствами, подобранными в зависимости от тяжести и формы воспаления; с использованием увлажняющих и смягчающих средств (эмолентов). [4]
Препараты "Акридерм" – это средства для местного лечения проявлений атопического дерматита с широким спектром действия, выпускаемые в форме крема и мази по 15 г и 30 г. В зависимости от степени тяжести, локализации, формы и течения заболевания подбирается препарат:
Современный препарат Акридерм ГК относится к сильнодействующим средствам [5] и оказывает сразу 4 действия:
- противовоспалительное;
- противоаллергическое;
- антибактериальное;
- противогрибковое. [6]
Лечение себорейного дерматита
Причиной развития себорейного дерматита является заражение кожи дрожжеподобными грибками Malassezia. Для его лечения назначают наружные антимикотики или противогрибковые препараты. Мазь "Акридерм СК" содержит в своём составе бетаметазон и салициловую кислоту. Препарат оказывает противовоспалительное, противоаллергическое, антиэкссудативное, противоотечное и противозудное действие, тормозит накопление лейкоцитов, угнетает фагоцитоз, уменьшает сосудисто-тканевую проницаемость, препятствует образованию воспалительного отека. В результате применения микрофлора кожных покровов восстанавливается, происходит отшелушивание чешуек и нормализация выработки себума. [7]
Лечение аллергического дерматита
Для успешного лечения аллергического дерматита в первую очередь необходимо определить аллерген, спровоцировавший заболевание, и частично или даже полностью исключить провоцирующее вещество. В острый период специалистом может быть назначено использование компрессов с холодной водой, дубящими отварами, которые накладываются каждые 3-4 часа на 15 минут. Это способствует уменьшению мокнутия кожи. Медикаментозное лечение подразумевает использование топических глюкокортикостероидов в виде мазей и кремов, которые подбираются в зависимости от формы степени тяжести воспаления. [8]
Если произошло осложнение аллергического дерматита микробной инфекцией, рекомендуется применение комбинированных наружных лекарственных средств, таких как Акридерм ГК, которые помимо ГКС содержат в составе антибиотик (гентамицин) и противогрибковый компонент (клотримазол).
Помните, что лечение дерматита и подбор лекарственных препаратов осуществляется только специалистом-дерматологом после предварительной консультации и осмотра пациента.

Распространенность аллергии — вполне естественно, с нашим организмом каждый день контактирует множество веществ, различной степени аллергенности. Сюда входит не только то, что мы вдыхаем или употребляем в пищу, но также и то к чему мы прикасаемся. Порошки, продукты, средства для уборки, шампуни, мыла, духи, косметика и так далее. И не со всем этим мы взаимодействуем по своей воле.
Для борьбы с аллергическими заболеваниями, которые характеризуются кожными проявлениями и применяется Акридерм. Однако он способен бороться не только с аллергией, но и с другими заболеваниями.
Рассмотрим подробно для чего применяется мазь Акридерм и какие предосторожности нужно соблюдать при ее использовании.
Состав
Акридерм представляет собой кремообразную белую субстанцию (иногда с желтоватым оттенком), без специфического запаха. Средство предназначено для наружного применения.
Основа Акридерма — это бетаметазон. Суть его действия заключается в замедлении скапливания лейкоцитов, угнетении фагоцитоза и препятствий высвобождения лизосомальных ферментов, а также медиаторов воспаления.
Помимо вышеописанного, в состав входят и вспомогательные вещества: пропиленгликоль, вазелин и другие. В своем большинстве не играют ключевой роли, но в итоге помогают бетаметазону лучше выполнять свою функцию.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стригущий лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Стригущий лишай - это ненаучное название микроспории - распространенной и очень заразной грибковой инфекции кожи и волос, общей для человека и животных. Ее возбудитель - гриб рода Microsporum - может длительное время сохраняться в окружающей среде, устойчив к воздействию физических и химических факторов и способен к заражению в течение нескольких лет. Болеют в основном дети, в том числе и новорожденные, а также подростки. Однако в последние годы заметно увеличилось число взрослых больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
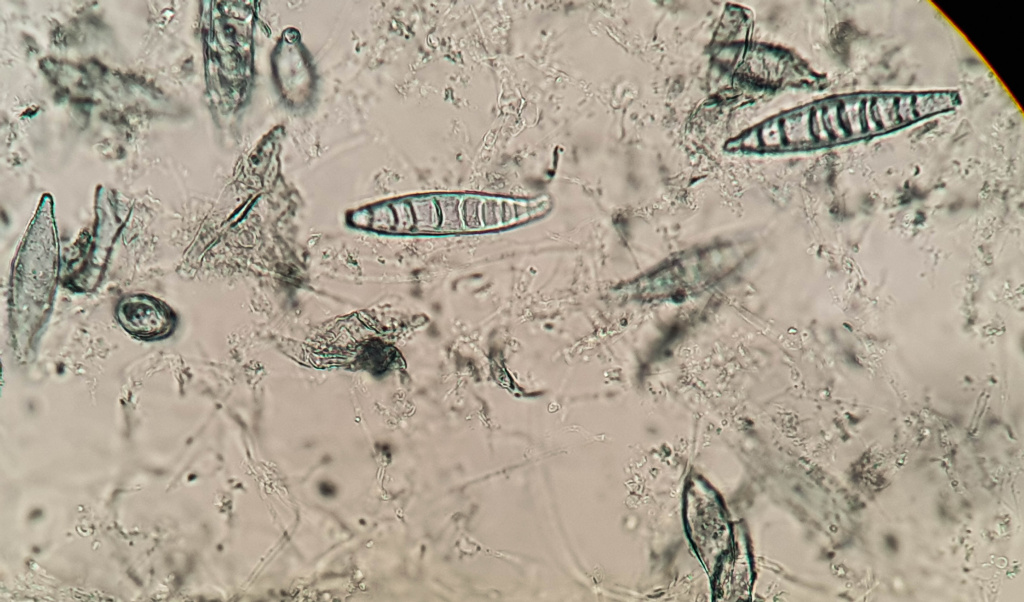
Гриб рода Microsporum canis, общий для человека и животных
Причины возникновения стригущего лишая
Всплеск микроспории в большинстве регионов Российской Федерации приходится на май-июнь и сентябрь-ноябрь.
Заражение наступает при контакте с больными животными (чаще всего с уличными непривитыми кошками и собаками, а также кроликами, морскими свинками, хомяками), через инфицированные ими предметы, реже болезнь передается от человека человеку (через расческу, головной убор и т.д.).
Классификация заболевания
По виду возбудителя выделяют:
- микроспорию, обусловленную антропофильными грибами M. audouinii, M. ferrugineum;
- микроспорию, обусловленную зоофильными грибами M. canis, M. distortum;
- микроскопию, обусловленную геофильными грибами M. gypseum, M. nanum.
- поверхностную микроспорию (поражает верхние слои эпидермиса);
- экссудативную микроспорию (наблюдается мокнутие очагов поражения);
- нагноительную микроспорию (поражаются глубокие ткани).
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
Чаще всего стригущий лишай гладкой кожи локализуется на лице, шее, предплечьях, плечах. Реже - на спине, груди, в подмышечных и паховых областях, на бедрах, голенях и гениталиях.
В случае поражения волосистой части головы клиническая картина зависит от вида гриба, вызвавшего заболевание. Если это зоофильный гриб, то количество очагов невелико (1-2), но они большие (3-5 см в диаметре), округлой или овальной формы, с четкими границами. Волосы в очагах обломаны примерно на одной высоте (4-5 мм). Рядом с крупными могут располагаться мелкие очаги поражения размером от 0,3 до 2 см.
При поражении антропофильными грибами формируется несколько мелких круглых очагов поредения волос с обильным шелушением, расположенных по краю волосистой части головы с переходом на гладкую кожу лица и шеи. Волосы, как правило не обламываются.
При атипичных формах в одних случаях наблюдаются малосимптомные, стертые, вялотекущие формы микроспории гладкой кожи - очаги поражения не имеют четких границ, шелушение и воспаление выражены слабо. В других - заболевание сопровождается сильным отеком, эритемой и даже нагноением очагов.
Инкубационный период при зоонозной микроспории составляет 5-7 дней, при любой другой - до 4-6 недель.
Диагностика стригущего лишая
Наличие стригущего лишая определяют, основываясь на данных клинической картины и результатах лабораторных и инструментальных исследований:
- проводится микроскопическое исследование соскобов кожи из очага поражения на наличие грибков (не менее 5 раз);
- проводится осмотр очага поражения под люминесцентным фильтром - лампой Вуда (не менее 5 раз);
- проводится культуральное исследование (посев) для определения вида возбудителя.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Левомеколь при ожогах
Такое сочетание обеспечивают два активных компонента в составе мази – Хлорамфеникол (он же Левомицетин) и Метилурацил. Хлорамфеникол – натуральный антибиотик, который активно блокирует кишечную, синегнойную и стафилококковую палочку. А метилурацил ускоряет регенерацию эпидермиса. Особенность метилурацила заключается в способности беспрепятственно и быстро проникать в дерму, причем не затрагивая мембранную оболочку клеток. Данный процесс связан с выведением из межклеточного пространства избыточной жидкости, которая обычно является причиной отеков и синяков.
Для чего применяется Левомеколь?
Левомеколь оказывает многоплановое лечебное воздействие:
- быстро уменьшает воспалительный процесс, предупреждает его распространение на здоровые ткани;
- препятствует росту и размножению бактериальных инфекционных агентов;
- быстро устраняет отечность за счет нормализации микроциркуляции;
- обеспечивает доставку к пораженным тканям питательных и биологически активных веществ, а также молекулярного кислорода;
- стимулирует регенерацию пораженных воспалением клеток всех слоев эпидермиса;
- повышает иммунитет на местном уровне.

Мазь быстро убирает все воспалительные процессы на коже
Стоит отметить, что наличие гнойных выделений и некротических тканей не мешает выполнять мази Левомеколь свою функцию. Препарат можно применять для обеззараживания и ускорения регенерации тканей.

Показания к применению мази Левомеколь
Так как мазь Левомеколь обладает антибактериальным эффектом, и при этом стимулирует восстановление структуры тканей, препарат показан при следующих заболеваниях:
- заражение ран патогенной микрофлорой, язвы и гнойные абсцессы на эпидермисе;
- ожоги (преимущественно 2 и 3 степени);
- нарушение целостности тканей при травмах;
- некротические процессы;
- мокнущая и сухая экзема;
- мозоли;
- трофические язвы;
- обморожения конечностей (поверхностные слои кожи);
- прыщи, угревая сыпь, карбункулы, фурункулы;
- отит и гайморит (в том числе и с гнойными выделениями);
- обработка швов после оперативного вмешательства
- пролежни;
- геморрой.

Мазь Левомеколь можно использовать детям
Противопоказания
- индивидуальная непереносимость компонентов медикамента;
- гиперчувствительность организма;
- грибковые поражения эпидермиса;
- склонность к аллергическим реакциям;
- псориаз.
Побочные эффекты
- гиперемия;
- жжение;
- зуд;
- крапивниц;
- дерматиты в месте нанесения;
- локальный отек;
- при использовании влагалищных тампонов, может проявиться кандидоз.
О несовместимости с другими лекарственными средствами не сообщалось. Следите, чтобы мазь не попала в глаза, на слизистые оболочки и внутрь. При попадании в глаза и на слизистые оболочки следует немедленно промыть их проточной водой. При проглатывании необходимо промыть желудок.
Во время беременности и грудного вскармливания
Так как Левомеколь принимается местно, не попадает в кровоток и не оказывает системного действия, то противопоказаний, кроме общих, для беременных женщин и мам, которые кормят малыша грудью, нет

Перед использованием мази необходимо проконсультироваться с врачом
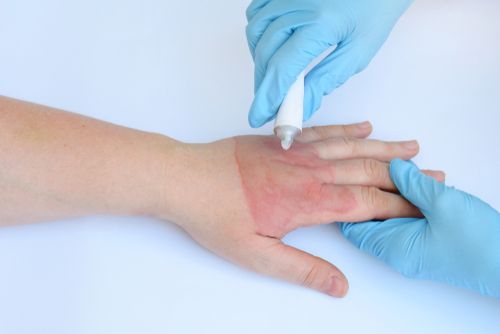
Левомеколь при лечении ожогов
При ожогах Левомеколь нужен, чтобы не допустить заражения раневой поверхности болезнетворными инфекциями, а также для ускорения заживления тканей. Левомеколь справляется и с воспалениями, которые могут повлечь нагноение раны. Мазь хорошо очищает место поражения как от гнойного отделяемого, так и от некротических клеток.
Система обработки ожога небольшой площади 1-2 степени следующая:
- перед нанесением мази рану промывают под проточной водой;
- мазь наносится на стерильную марлевую салфетку, которая накладывается на раневую поверхность;
- повязка накладывается на сутки;
- перевязки делают каждый день – до 5 раз в сутки.
Ожог обрабатывают до полного заживления тканей. Общая продолжительность курса при небольших бытовых ожогах составляет 5 – 14 дней.
Левомеколь при лечении прыщей
Мелкие прыщи лечат, нанеся на область поражения тонкий слой мази. Это делается вечером на несколько часов, а перед сном Левомеколь смывается. В течение двух недель прыщики исчезают, кожа лица выравнивается, заживают небольшие рубчики.
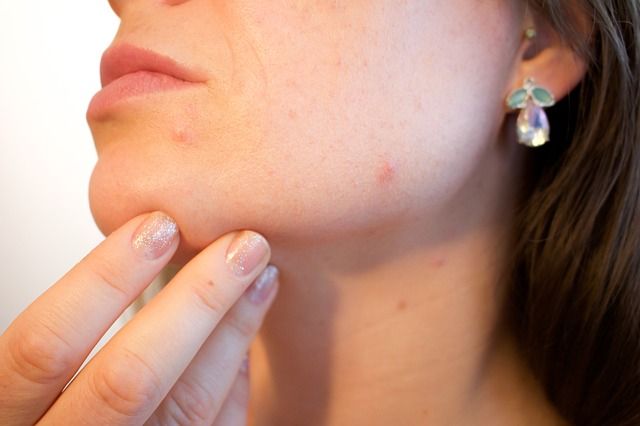
Лечение прыщей с помощью мази
На единичные воспаленные прыщи Левомеколь наносят точечно тонким слоем, а сверху закрывают небольшим кусочком ваты и оставляют на 2-3 часа. Терапия составляет 2-3 дня.
Что касается вскрытых прыщей, то лекарство закладывают непосредственно в образовавшиеся отверстия.
Для лечения угревой сыпи Левомеколь наносят на область поражения на всю ночь. Утром мазь необходимо смыть. Обычно курс лечения занимает 2 недели, в течение которых воспаление спадает, угри прорываются или рассасываются.
Для устранения подкожных прыщей необходимо сделать следующее:
- после умывания с мылом кожу очищают любым тоником или лосьоном;
- наносят мазь тонким слоем на стерильную салфетку и прикладывают к участку кожи с угрями;
- повязку фиксируют с помощью лейкопластыря.
Продолжительность лечебной процедуры составляет 3-5 часов. Если на коже возникли глубокие болезненные гнойники, то повязку держат на теле всю ночь.
Продолжительность терапии составляет около 7-10 дней, в зависимости от степени поражения дермы.
Левомеколь при лечении геморроя
Мазь Левомеколь можно использовать в качестве дополнения к комплексной терапии при геморрое в периоды обострения. Применять мазь рекомендуется в случаях, когда из геморроидальных узлов выделяется кровь. Так как препарат оказывает антибактериальное действие (ранки могут быть инфицированы каловыми массами), помогает снять воспаление и нейтрализовать патогенные бактерии, Левомеколь назначают для регенерации тканей анального отверстия.
необходимо обмыть промежность и анальное отверстие водой с мылом, и обсушить мягким полотенцем;

Левомеколь при геморрое
Продолжительность терапии - 10 дней. Поскольку Левомеколь не специализированный препарат антигеморроидального типа, после снятия воспаления решение о продолжении терапии и назначении препаратов принимает только лечащий врач.
Левомеколь при лечении ран
Левомеколь помогает заживлять пораженные ткани и предотвращает инфицирование раневой поверхности. Причем не так важно, нагноилась рана или нет.
Если рана не гнойная, то сначала пораженный участок обрабатывается антисептиком. Мазь наносится тонким слоем на ночь, затем ее необходимо прикрыть стерильной марлевой салфеткой и зафиксировать бинтом. Чаще всего обработка раны требуется один раз в день.
Если же рана гноится, то при помощи смоченных антисептиком ватно-марлевых тампонов убирается гной и выделяемый секрет. Затем в рану закладывается мазь Левомеколь - она должна быть заполнена вся, но не слишком плотно. Сверху пораженный участок покрывается марлевой салфеткой, также пропитанной мазью. Что касается частоты смены повязки, то все зависит от количества выделяемого гноя. Обычно достаточно двукратной перевязки.
А если рана глубокая и сопровождается инфекционным поражением, то Левомеколь предварительно разогревают до 35 градусов Цельсия, затем пропитывают мазью стерильную салфетку (можно использовать несколько, если пораженная область обширная) и вводят в очаг поражения. Если область поражения обширная, используют несколько салфеток с Левомеколью. Важно, чтобы рана была заполнена полностью, но не слишком плотно.
Отметим, что для введения медикамента в колотые и глубокие раны лучше использовать дренажную резиновую трубку, а саму разогретую мазь вводить при помощи шприца.
Продолжительность курса терапии обычно длится от 5 до 10 дней.
Применение мази Левомеколь в гинекологии
Левомеколь успешно применяется в гинекологии и урологии.
В гинекологии терапия проводится с помощью тампонов, с нанесенной на них мазью. Подобный метод показан для лечения следующих состояний:
- воспалительная эрозия шейки матки;
- воспаление придатков матки (яичников, фаллопиевых труб);
- расхождение влагалищных швов после разрывов при родах или операций.
Система лечения представляет собой следующую последовательность действий:
- перед применением женщине необходимо тщательно подмыться и высушить кожу места обработки и промежности;
- если терапия применяется после расхождения влагалищных швов или после операций, то швы необходимо обработать слабым раствором марганцовки или фурацилина;
- необходимо сделать небольшой тампон из ваты, сверху наложить на него мазь размером 15 мм х 15 мм, и высотой 5 мм;
- ввести во влагалище на ночь, а утром извлечь;
- если терапия применяется после расхождения влагалищных швов или после операций, то мазь наносится на марлевую повязку и прикладывается к швам. Затем надевается чистое бельё (если есть необходимость, дополнительно можно использовать прокладку). Повязка остается от 2 до 6 часов.
Описанным выше способом активное вещество мази доставляется к пораженной области и всасывается в окружающие ткани влагалища.
В урологии Левомеколь используют при лечении баланита и баланопостита у мужчин, поскольку оказывает противовоспалительное и противомикробное действие. Система лечения представляет собой следующую последовательность действий:
- перед нанесением мази головку полового члена промывают слабым раствором марганцовки или фурацилина, удаляя гной и отмершие ткани;
- на пораженное место плотным слоем накладывают Левомеколь.
Средство накладывают 1-2 раза в сутки до полного выздоровления. После снятия воспаления Левомеколь накладывают еще в течение недели по 1 разу в день – вечером, перед сном.
Левомеколь или мазь Вишневского. Что лучше?
Начнем с того, что мазь Вишневского и Левомеколь хоть и применяются в похожих случаях, но все-таки имеют разнонаправленный спектр действия. Так, мазь Вишневского эффективна, когда рана находится в процессе регенерации. Поэтому она не может быть использована при нагноении раны или ее сильном воспалении. Да, препарат содержит в составе антисептик, но его концентрации недостаточно, чтобы обеспечить бактерицидный эффект. Тем более дёготь и касторовое масло стимулируют кровообращение в пораженной области, чем усугубляют ситуацию.
Именно поэтому мазь Вишневского не такая эффективная, так как Левомеколь имеет более высокую антибактериальную активность за счёт наличия в нём антибиотика и ускоряет процесс оттока гноя из раны. Также важными являются следующие отличительные черты, которые определяют превосходство мази Левомеколь:
- отсутствие неприятного запаха;
- более высокие репарационные характеристики;
- не провоцирует раздражения в зоне обработки;
- при лечении фурункулов Левомеколь быстрее инициирует нарыв и вскрытие гнойника с последующим заживлением раны.
Но если пациенту помогает мазь Вишневского, то менять ее нет особого смысла.
Аналоги
Аналоги мази Левомеколь обладают бактерицидным и заживляющим эффектом. Но разница заключается в действующем веществе препарата. Так, среди аналогов можно назвать Фугентин, Левосин (дополнительно обладает обезболивающим эффектом), Протэгентин, Фастин-1, Салицилово-цинковая паста.
Синонимами, то есть лекарствами с тем же самым веществом (но в большей концентрации), что и у мази Левомеколь, можно считать Нетран и Левометил. Лекарства-заменители может назначить только лечащий врач.

Опоясывающий лишай или Herpes zoster — это вирусное заболевание, причиной которого является вирус, вызывающий ветряную оспу, поэтому, как правило, возникает у людей, которые уже перенесли ветрянку и вирус уже находится в организме.
Вирус Herpes zoster в спящем состоянии находится в нервных ганглиях и не дает никаких клинических проявлений, а когда он переходит в активное состояние, из-за провоцирующих факторов, становится причиной появления опоясывающего лишая. Около 20% людей, которые ранее перенесли ветряную оспу, впоследствии могут заболеть герпес зостер. В большинстве случаев опоясывающим лишаем болеют только один раз.
Нарушение иммунной системы, онкологические заболевания, лейкемия, лимфома, иммунодефицит являются неблагоприятными факторами и повышают риск проявления и развития Herpes zoster. Так же провоцирующим фактором является прием химиопрепаратов, препаратов при трансплантации органов, прием системных кортикостероидов длительное время, облучение Х-лучами.
КАКИЕ СИМПТОМЫ HERPES ZOSTER?
Вначале может появиться боль, зуд или парестезии на месте где позже появится сыпь. Иногда, высыпаниям может предшествовать недомогание, головная боль и лихорадка, но чаще бывает только слабый зуд и болезненные ощущения.
Высыпания обычно располагаются с одной стороны. На гиперемированном фоне возникают пузырьки (везикулы) с прозрачным содержимым, которое постепенно мутнеет, и со временем превращается в желтые или геморрагические корочки. Иногда болезненные ощущения возникают при отсутствии везикул, и появления сыпи не всегда будет сопровождаться болезненными ощущениями и зудом.
ГДЕ РАСПОЛАГАЕТСЯ СЫПЬ ПРИ ОПОЯСЫВАЮЩЕМ ЛИШАЕ?
Чаще всего сыпь располагается на туловище и ягодицах, но так же может появиться на лице, верхних или нижних конечностях, или на поверхности кожи, которую иннервирует нерв, где проходит размножение вируса.
КАКИЕ МОГУТ БЫТЬ ОСЛОЖНЕНИЯ ПРИ ГЕРПЕС ЗОСТЕР?
Наиболее частыми осложнением являются нарушения невралгического характера: болезненные ощущения, зуд, парастезии, которые сохраняются длительное время после появления сыпи. Иногда, болезненные ощущения могут сохраняться длительное время после того, как сыпь пройдет, от нескольких недель, до нескольких месяцев. Такое течение заболевания наиболее характерно для пожилых людей.
Так же возможно присоединение бактериальной инфекции. Когда высыпания становятся красным, отечными, присоединяются болезненные ощущения. В таком случае необходимо обратиться к своему дерматологу, для исключения вторичного инфицирования, после консультации специалиста, возможно, будет необходимо назначение антибактериальных препаратов.
Высыпания опоясывающего лишая в области глаза или кончика носа, могут говорить о поражении глазной ветви тройничного нерва, что может привести к таким осложнениям, как глаукома, воспаление тройничного нерва. Поэтому этот вид опоясывающего лишая требует как можно более скорого и тщательного осмотра и лечения.
КАК ДИАГНОСТИРОВАТЬ HERPES ZOSTER?
Клиническая картина опоясывающего лишая достаточна специфическая, поэтому опытный дерматолог на основании клинических данных (характера сыпи), истории болезни (время появления болезненных ощущений, сыпи) может поставить диагноз. При необходимости, для уточнения диагноза, возможно выделение вируса методом ПЦР диагностики и методом культивирования. Эти методы проводятся в специализированной лаборатории.
ЕСЛИ У ВАС ОПОЯСЫВАЮЩИЙ ЛИШАЙ, ЕСТЬ ЛИ ПРИЧИНЫ БЕСПОКОИТЬСЯ О БОЛЕЕ СЕРЬЕЗНОМ ЗАБОЛЕВАНИИ ИЛИ НАРУШЕНИИ ФУНКЦИИ ИММУННОЙ СИСТЕМЫ?
Большинство людей с Herpes zoster здоровы. Люди, у которых есть заболевания крови, ВИЧ, или проходили длительное облучение находятся в группе риска, но при использовании медикаментов вылечиваются.
МОЖНО ЛИ ЗАРАЗИТЬСЯ ОПОЯСЫВАЮЩИМ ЛИШАЕМ?
Herpes zoster является менее контагиозным, чем ветряная оспа. Человек с Herpes zoster может быть источником заражения, только в том случае, если пузырьки при высыпаниях повреждены.
Пациенты с опоясывающим лишаем редко требуют госпитализации.
ЛЕЧЕНИЕ ОПОЯСЫВАЮЩЕГО ЛИШАЯ
Обычно кожные проявления при опоясывающем лишае проходят в течение нескольких недель. Болезненные ощущения могут сохраняться еще некоторое время, после того, как сыпь прошла. Для того, что бы уменьшить болезненные ощущения и зуд, можно использовать холодный компресс на места высыпаний. Если диагноз поставлен на ранней стадии, не позднее 48 часов после первых проявлений, то возможно назначение противовирусных препаратов, которые остановят размножение вируса в нервных ганглиях и уменьшат количество и длительность клинических проявлений. При поражении глаз и подозрении на воспаление глазной ветви тройничного нерва необходимо начинать терапию, как можно раньше, возможно необходима будет консультация офтальмолога.
Для лечения постгерпетической невралгии возможно использование противовоспалительных препаратов, обезболивающих, которые уберут воспаления и дискомфортные ощущения.
Препараты кортикостероидов в комбинации с противовирусными препаратами также, иногда, используются для лечения тяжелых форм, поражения конъюнктивы глаза, выраженном болевом синдроме. Так же при выраженном болевом синдроме может использоваться блокада нерва.
Для определения правильной тактики лечения опоясывающего лишая проконсультируйтесь со своим дерматологом.
Читайте также:

