Как сделать операцию на сердце
Обновлено: 07.07.2024
Ряд серьезных заболеваний требует точной и быстрой постановки диагноза, благодаря чему удается не только избавить человека от неприятных симптомов, но и спасти его жизнь. В клиниках МЕДСИ используются современные диагностические методики, одна из которых – коронарография – чрезвычайно важна при наличии ишемической болезни сердца, нарушениях ритма и проводимости сердца и других патологиях сердечнососудистой системы. ИБС – заболевание, которое является одной из основных причин смертности во всех странах мира. ИБС диагностируется преимущественно у мужчин после 40 лет, однако коронарографию следует проходить при наличии показаний, вне зависимости от пола. Исследование применяется с середины 20 века, и в развитых странах является вторым по распространенности среди малоинвазивных процедур.
Что такое коронарография
Коронарная ангиография – малоинвазивное исследование сосудов сердца, в ходе которого врач получает рисунок сосудов сердца с помощью введения в артерии рентгенконтрастного вещества. Сегодня данная процедура считается одной из самых информативных в кардиологии в отношении патологии сосудов.
Инвазивность коронарографии заключается в выполнении прокола вены для введения специальной тонкой трубки – катетера, которая в ходе процедуры будет продвинута к сердцу. Ход продвижения катетера контролируется врачом с помощью оборудования. При коронарографии вводят рентгенконтрастное вещество – такое, которое способно поглощать рентгеновские лучи. Благодаря данному веществу и работе рентген-аппарата на экране монитора формируется картина сосудов, и врач может в деталях изучить места сужения артерий и степень данной патологии. Коронарография сосудов сердца редко требует общего наркоза, в подавляющем большинстве случаев достаточно местной анестезии. Исследование не требует длительной госпитализации и имеет высокую диагностическую ценность для определения состояния здоровья пациента, методики его лечения и объема необходимых хирургических манипуляций.
Виды коронарографии отличаются объемом проведения исследования:
- Общая. Выполняется в отношении всех коронарных артерий. Это классическое исследование, результаты которого могут быть записаны на рентген-пленку, съемный носитель или диск компьютера
- Селективная. Проводится в отношении нескольких сосудов. Занимает мало времени, может быть применена несколько раз для получения снимков в различных проекциях
В зависимости от методики проведения коронарография сердца может быть следующих видов:
- Интервенционная. Является наиболее распространенной методикой, предполагает введение катетера для заполнения сосудов сердца рентгенконтрастным веществом
- КТ-коронарография. Не требует введения катетера, так как рентгенконтрастное вещество вводится в вену
- Ультразвуковая. Используется в основном в научных исследованиях, сама методика схожа с интервенционной коронарографией, отличие заключается в том, что катетер снабжен датчиком УЗИ для оценки состояния сосудистой стенки
Показания к коронарографии
Показаний к процедуре достаточно много, их список постоянно расширяется, но к наиболее часто встречающимся относят следующие:
- Подозрение на ИБС. Коронарография сердца особенно актуальна, если отсутствуют типичные симптомы данной болезни
- Боли за грудиной неясной этиологии. Проводится при наличии факторов риска ишемической болезни, размытости результатов анализов, а также при наличии двух и более случаев госпитализации пациента в стационар с жалобами на боль за грудиной
- Развитие острого коронарного синдрома. Коронарография позволяет установить начинающийся инфаркт миокарда и своевременно принять меры по недопущению гибели клеток сердечной мышцы
- Патологии коронарного русла. У пациентов со стенокардией исследование дает возможность увидеть места сужения артерий и принять меры против ишемии или инфаркта
- Некоторые кардиологические операции. С помощью коронарографии можно определить патологию сосудов перед операцией, связанной с аневризмой аорты, или заменой сердечных клапанов. Исследование позволяет определить объем предстоящей операции
Коронарографию сосудов проводят в том числе перед серьезными операциями по трансплантологии, а также для людей с профессиями повышенных рисков – летчиков, космонавтов и других.
Противопоказания
Процедура может быть проведена для любого пациента, однако ее откладывают или проводят с большой осторожностью в некоторых случаях.
- При непереносимости рентгенконтрастного вещества
- При неконтролируемой желудочковой аритмии
- При нарушениях свертываемости крови
- В период острого инфекционного заболевания
- При инсультах
- При тяжелых анемиях
- При активных кровотечениях любой природы
При наличии у пациента таких состояний исследование по возможности не проводят до стабилизации здоровья, однако в экстренных случаях коронарография сосудов допустима, так как она имеет большую диагностическую ценность и может быть чрезвычайно важной для спасения жизни человека.
Подготовка к коронарографии
Перед процедурой пациент проходит различные исследования – крови, УЗИ сердца, электрокардиографию, нагрузочный тест и сдает другие анализы, полный список которых назначается лечащим врачом.
Коронарография выполняется в первой половине дня, натощак, и длится от 30 до 120 минут. Если исследование проводят амбулаторно, предварительной госпитализации не требуется, и пациент приходит утром сразу на коронарографию. В стационаре же госпитализация выполняется накануне.
Для уменьшения нервозности перед исследованием проводится инъекция препарата, успокаивающего нервную систему. В процессе выполнения процедуры пациент может наблюдать на экране ход коронарной ангиографии, общаться с врачом, но в некоторых случаях возможно также использование общего наркоза.
Для введения рентгенконтрастного вещества выполняется пункция артерии на руке или бедре, поэтому место пункции следует заранее освободить от волосяного покрова.
Как производится коронарография
Коронарография сердца проводится в специально оснащенной рентген-оборудованием операционной. Пациента подключают к датчикам электрокардиограммы, обрабатывают место прокола вены антисептиками и выполняют местное обезболивание. Когда операционное поле готово, сосуд прокалывают для введения катетера. Он представляет собой тонкую трубочку, которую врач продвигает к устью артерии, контролируя это продвижение с помощью аппаратуры. Когда устье артерии достигнуто, через конец катетера в месте пункции врач начинает подавать контрастное вещество, которое через катетер доходит до сосудов сердца. В это время выполняются рентген-снимки и видеозапись процесса заполнения сосудов веществом. И пациент, и врач могут следить за выполнением коронарографии на экране. Когда снимки сделаны, врач завершает процедуру, извлекая катетер и накладывая на место пункции давящую повязку.
Возможные осложнения
В перечень возможных осложнений входят следующие.
- Аллергическая реакция на контрастное вещество. При наличии высыпания на коже, расстройств пищеварения, головной боли врач может назначить лекарства от аллергии
- Кровотечение. Состояние пациента после процедуры контролирует врач, и иногда может потребоваться повторное наложение давящей повязки
- Инфаркт миокарда, нарушения ритма сердца. После процедуры вместе с пациентом в палате может находиться близкий человек, а врачебный контроль обеспечивается лечащим врачом и врачом, проводившим процедуру, что позволит вовремя диагностировать серьезное осложнение
- Разрыв коронарной артерии. Данное осложнение имеет низкую вероятность и более характерно для пациентов с сильными поражениями артерий. В 99 % случаев разрыва артерии осложнение получается ликвидировать с помощью срочной операции
Однако все эти осложнения маловероятны, их суммарная частота составляет не более 2 %, а проведение исследований до процедуры и врачебное наблюдение после нее делают риски для пациентов минимальными.
После коронарографии
Сразу после завершения исследования на место прокола артерии накладывают салфетку и с силой фиксируют ее специальным прибором для остановки кровотечения. Через 10-15 минут салфетку меняют тугой повязкой. В ближайшие 5-10 часов пациент должен находиться под врачебным наблюдением в обычной палате. Срок пребывания в лечебном учреждении зависит в том числе от показателей свертываемости крови. Все это время пациент должен сохранять горизонтальное положение, не разрешается также сгибать руку или ногу, на которой проводилась пункция. Прием пищи возможен сразу после процедуры. Обычно пациент на второй день после процедуры полностью работоспособен и может покинуть палату. Врачи тщательно изучают полученные снимки и видео.
Преимущества проведения коронарографии в МЕДСИ
В клиниках МЕДСИ коронарография сосудов сердца проводится только врачами высшей категории. Для удобства пациентов и получения точных результатов мы предлагаем:
- Современное оборудование
- Амбулаторные условия проведения исследования
- Комфортные палаты
- Эффективную премедикацию
Коронарография сосудов в МЕДСИ позволяет быстро и точно установить диагноз и выбрать наиболее эффективную методику лечения болезни. Звоните, чтобы получить дополнительную информацию и записаться на прием к врачу.
(Ангиопластика сердца, стентирование, коронарная ангиопластика, стентирование сосудов сердца)
Правильное название процедуры: Коронарная ангиопластика со стентированием или чрескожное коронарное вмешательство.
Что такое стентирование коронарных артерий
Более 2 миллионов стентов имплантируют ежегодно. И это объяснимо, ведь стентами лечат одну из самых частых болезней - ишемическую болезнь сердца.
Кому показано стентирование сосудов сердца?
Какие альтернативные стентированию методы существуют?
- Медикаментозная терапия. Нужно понимать, что именно таблетки, а не стенты прежде всего снижают риск инфаркта миокарда и определяют прогноз у пациентов с ишемической болезнью. Поэтому у многих пациентов с контролируемой стенокардией, отсутствием объективных доказательств выраженной ишемии (нехватки крови) миокарда, от коронарного стентирования можно отказаться, не смотря на значительные сужения в коронарных артериях.
- Коронарное шунтирование. Полостная операция, которая часто проводится с использованием аппарата искусственного кровообращения. Во время шунтирования из артерий и вен пациента сооружаются обходы (шунты), позволяющие питать кровью сердце, минуя пораженные холестериновыми бляшками участки артерий.
Как выбрать между стентированием, шунтированием и медикаментозной терапией?
Это задача вашего кардиолога, который учитывает следующие данные:
Методика стентирования коронарных артерий (с профессиональным жаргоном)
Первый инструмент, который попадает к месту сужения артерии – коронарный баллон диаметром чаще всего от 1 до 3.5 мм длиной 10-20 мм. Баллон надевается на проводник и движется по нему до места максимального сужения где он раздувается. Давление внутри баллона при этом достигает 15-20 атмосфер.
Внутрь имплантированного стента заводится жесткий баллон и раздувается большим давлением (до 25 атмосфер). Чаще всего после этого стент расправляется и хорошо прилегает к стенкам артерии.
Контрольная коронарография
Стентирование всегда заканчивается коронарографией - необходимо оценить кровоток по стентированной артерии, отсутствие расслоения артерии (диссекции), исключить образование тромбов на недавно имплантированном стенте. Если все в порядке - процедура закончена.
Гемостаз
Что делать с отверстием в артерии?
Если вмешательство проводилось через лучевую артерию (на руке) – на запястье надевается специальный браслет с валиком (гемостатическая манжета), который будет давить на место вкола и не допустит кровотечения. В зависимости от ситуации манжета останется на руке от 3 до 12 часов.
В случае бедренного доступа возможны 2 основных варианта:
Коронарная ангиопластика и стентирование
Стентирование - инвазивная процедура и, естественно, имеет определенные риски.
Риск серьезных осложнений очень зависит от степени поражения артерий, локализации бляшек, извитости артерий, наличия кальциноза и, конечно, опыта оператора.
В среднем риск серьезного осложнения не превышает 1%. Этими осложнениями могут быть:
Ежегодно мы выполняем более 600 операций на сердце
Часто задаваемые вопросы
-
Вы здесь:
- Родителям
- Часто задаваемые вопросы
Как попасть на обследования в ваше подразделение?
В плановом порядке дети поступают на консультацию к кардиологу в кабинеты диагностики после предварительной записи в поликлиническом отделении больницы.
Дети с предварительным диагнозом ВПС, направленные в стационар другими медицинскими учреждениями, принимаются вне очереди.
В экстренных случаях прием пациентов осуществляется в больнице после поступления через службу скорой медицинской помощи.
Беременные женщины направляются на обследование через медико-генетический центр или женские консультации.
Какие операции выполняются в Вашем стационаре?
Мы проводим лечение детей до 18 лет со всеми видами врожденных пороков сердца.
В нашей практике используются самые современные методы диагностики и оперативного лечения, принятые в ведущих клиниках мира, кроме трансплантации сердца.
Возможно ли выполнить операцию на сердце, не вскрывая грудную клетку?
Операции, осуществляемые через сосуды без вскрытия грудной клетки, называются эндоваскулярными. Спектр таких операций ограничен.
Мы обладаем всеми необходимыми возможностями выполнять такие операции, используя современные технологии, отвечающие мировым медицинским стандартам.
Некоторые операции мы предпочитаем выполнять эндоваскулярно в рентгенохирургической операционной. Например, до 85% всех дефектов межпредсердной перегородки закрывают в нашей клинике эндоваскулярно.
Показания и противопоказания к эндовоскулярным операциям устанавливаются во время диагностики порока сердца лечащим кардиологом.
Что такое гемодинамическая коррекция?
Существует большая группа врожденных пороков сердца, например, различные формы единственного желудочка сердца, при которых провести полную коррекцию порока с восстановлением нормальной анатомии сердца невозможно. В этом случае единственным путем лечения является проведение ряда операций, направленных на максимальное разделение венозных и артериальных кровотоков.
Так как результатом таких операций является исправление гемодинамики, например, а не анатомическая коррекция порока, они называются гемодинамической коррекцией.
Что такое паллиативная операция?
Паллиативная или вспомогательная операция – это хирургическое вмешательство, которое не приводит к исправлению порока. Задачей такого вмешательства является облегчение сложной гемодинамической ситуации и подготовка к радикальному или гемодинамическому лечению врожденного порока сердца. Наиболее частыми паллиативными вмешательствами являются системно-легочный анастомоз и суживание легочной артерии.
Каковы действия после установления диагноза и как происходит определение сроков оперативного лечения?
До госпитализации врач кардиолог назначает анализы, которые можно сдать в поликлинике при больнице или в поликлинике по месту жительства. Затем ребенок любого возраста поступает в отделение в сопровождении одного из родителей и проходит дополнительное обследование.
После полного обследования и общего консилиума с заведующим отделением определяется план лечения и назначается дата операции. Расписание плановых операций на неделю формируется каждую пятницу.
Существует ли очередь на хирургическое лечение в вашем отделении?
Все пациенты, которым требуется экстренное хирургическое лечение, получают его незамедлительно.
Остальным пациентам назначается оптимальное по медицинским показателям время для госпитализации.
После госпитализации в стационар время ожидания операции может быть от одного дня до недели в зависимости от объема дооперационного обследования и интенсивности поступления экстренных пациентов.
Могут ли родители находиться круглосуточно с ребенком в отделении и посещать его в реанимации?
Родители могут посещать ребенка, находящегося в стационаре, в специально отведенное для этого время как в палате, так и в реанимации. Первое посещение ребенка в реанимации возможно сразу после проведения оперативного лечения. Один из родителей может находиться в стационаре в течение госпитализации ребенка. При длительной госпитализации родители могут меняться и поочередно находиться вместе с ребенком. Родители детей до 4-х лет обеспечиваются трехразовым питанием.
Как проходит реанимационный период?
Ребенок поступает в реанимацию сразу после операции. Это самый сложный период реабилитации.В зависимости от тяжести проведенной операции время нахождения в палате интенсивной терапии может составить от одного дня до нескольких недель.
Сердцу и всему организму нужно приспособиться к новой системе кровообращения. Нам легко представить, как болит рука, если ее случайно порезать ножом. После операции у ребенка виден только один шов на коже, но внутри остались следы большой операции с множеством других швов, которые должны зажить, а сердце и весь организм восстановиться после серьезного испытания.
В это время родители могут с первых часов находиться в отделении реанимации, но мы всегда просим учитывать рекомендации наших реаниматологов и посещать детей, не мешая работе реанимационной бригады.
Порой присутствие родителей в отделении реанимации имеет большее значение для самих родителей, нежели для ребенка, который в этот момент может находиться в медикаментозном сне.
После выполнения ряда операций ребенок может быть пробужден от медикаментозного сна и переведен на самостоятельное дыхание в течение первых суток после операции.
По разработанной стратегии лечения мы переводим детей из реанимации в кардиохирургическое отделение при условии полного восстановления функций всех систем организма, поэтому нахождение детей в отделении реанимации в нашем стационаре несколько длительней, чем в других клиниках.
Сколько время ребенок проводит в стационаре после операции?
При выполнении стандартных вмешательств на открытом сердце госпитализация обычно составляет две недели.
При выполнении эндоваскулярных вмешательств время госпитализации может составлять два-три дня.
При выполнении сложных вмешательств, как, например, операция Фонтена, время послеоперационного лечения составляет в среднем три недели.
При лечении ряда критических пороков сердца у новорожденных, как, например, гипоплазия левых отделов сердца, госпитализация может быть продлена до следующего этапа хирургической коррекции.
После перевода из реанимации в кардиохирургическом отделении лечащим врачом проводится ежедневный контроль состояния пациента и подбирается наиболее адекватная медикаментозная терапия.
Все лечащие врачи отделения являются сертифицированными специалистами в области ультразвуковой диагностики, что позволяет им ежедневно контролировать важные параметры работы сердца и оптимально подбирать терапию.
Как проходит контроль и наблюдение за пациентом после выписки из стационара?
Выписка из стационара проводится лечащим врачом после проведения консилиума.
При выписке родителям ребенка даются рекомендации по периодичности посещения кардиолога стационара. Частота посещений зависит от сложности операции и течения послеоперационного периода.
После выполнения сложных вмешательств у новорожденных, помимо ежемесячных визитов в клинику, требуется еженедельный контакт с лечащим врачом по телефону (информация о весовых прибавках, самочувствии ребенка и др.).
РЧА сердца – хирургическое катетерное вмешательство, с использованием специальных катетеров, пункционно введенных в полость сердца через сосуды, и радиочастотной энергии, направленное на устранение нарушений сердечного ритма (аритмии).


Радиочастотная абляция — один из самых современных методов лечения некоторых видов нарушений ритма сердца. Этот вид лечения относится к малоинвазивным вмешательствам, так как для его проведения не требуется никаких разрезов и доступов к сердцу, но иногда РЧА выполняется при операциях на открытом сердце. Радиочастотная абляция проводится с помощью тонкого гибкого катетера-проводника, который вводится через кровеносный сосуд и подводится к источнику неправильного ритма в сердце, вызывающего аритмию. Далее по этому проводнику подается радиочастотный импульс, который разрушает участок ткани, отвечающий за неправильный ритм. Впервые высокочастотную энергию для устранения дополнительных АВ-путей проведения, применяемую и по сей день, произвели в 1986 году М.Borggrefe и соавт. С этого времени и началось бурное развитие интервенционной аритмологии в лечении аритмий сердца.
Подобная деструкция патологического очага может осуществляться также путем прочих физических воздействий, в соответствии с чем выделяют и другие виды абляции:
- Лазерная абляция.
- Ультразвуковая абляция.
- Криодеструкция, т. е. абляция с применением низких температур.
Показаниями к проведению РЧ-абляции являются нарушения сердечного ритма, которые уже невозможно скорректировать медикаментозно:
Наряду с показаниями к РЧА, абляция имеет и перечень противопоказаний:
- Тяжелое общее самочувствие больного.
- Острые инфекционные заболевания.
- Тяжелые заболевания дыхательной системы и (или) почек.
- Эндокардит – воспаление внутренней оболочки сердца.
- Нестабильнаястенокардияв течение 4 недель.
- Острый инфаркт миокарда.
- Сердечная недостаточность у пациента в стадии декомпенсации.
- Тяжелаяартериальная гипертензия.
- Аневризма левого желудочка с тромбом.
- Наличие тромбов в полостях сердца.
- Гипокалиемия и прочие проявления электролитного дисбаланса в крови., т. е. патология клеточного состава крови.
- Аллергическая реакция, вызванная рентгенконтрастным веществом.
- Йодонепереносимость
- Стеноз ствола левой коронарной артерии более 75%, высокая степень клапанного или подклапанного стеноза аортального клапана (при необходимости вхождения в полость ЛЖ)
- Тромбофлебит
- Двусторонняя ампутация конечностей
Радиочастотная (РЧ) энергия имеет широкий диапазон и зависит от сопротивления и диэлектрических свойств тканей. Радиочастотный ток – это ток с меняющейся полярностью при частоте от 30 кГц до 300 МГц. Все генераторы РЧ тока, используемые для аблации, работают в диапазоне 300 кГц — 1 МГц. Для аблации структур сердца применяют немодулированный ток, поскольку именно он приводит к образованию коагуляционного некроза.
Прогрессивное воздействие достигается благодаря созданным устройствам контроля температуры высокочастотной энергии (Haverkampf et al. 1991). Контроль температуры означает, что температура на конце катетера не только изменяется в течение процесса коагуляции, но и поддерживается на определенном уровне благодаря механизму обратной связи для подаваемой мощности. Такое устройство позволяет создавать ограниченное поражение с предсказуемой степенью in vitro и обеспечивает хороший контакт между электродом, вызывающим аблацию, и миокардом. Мониторинг температуры становится практически сложным при увеличении размера электрода или его геометрии. Так, например, для линейной аблации ФП и ТП используются удлиненные электроды, имеющие одну термопару, таким образом невозможно предсказать какой стороной происходит контакт поверхности электрода с эндокардом и температура краевой повехности может оказаться намного выше, чем тела электрода, где расположен термодатчик. Таким образом, температура в серединной точке остается недооцененной.
В некоторых экспериментальных исследованиях продемонстрирован трехмерный окончательный элементарный анализ влияния геометрии электрода, угла наклона контакта электрод-ткань и циркуляции окружающей крови на размер аблационного повреждения.
Длительность радиочастотной аблации так же является важным критерием, влияющим на трансмуральность воздействия. Наибольшее увеличение размера повреждения происходит в течение первых 30 секунд аблации, а затем наступает плато.
Некоторое усовершенствование аблации было достигнуто в результате использования электрода с охлаждением наконечника инфузией физиологического раствора. Такая конструкция позволяет использовать высокие цифры энергии воздействия, увеличивая размер повреждения, но избегая при этом высоких цифр импеданса. Эта концепция была подтверждена в экспериментах in vivo и in vitro. Охлаждение в течение аблации приводит к повышению температуры глубже поверхности эндокарда. Максимальная температура регистрируется на глубине 1 мм и более от поверхности эндокарда, таким образом даже выше, чем в области контакта электрода с поверхностью эндокарда. Катетеры для холодовой аблации могут быть закрытого типа, когда охлаждающий раствор циркулирует внутри системы и открытого типа, имеющие маленькие дырочки через которые происходит орошение электрода и жидкость вытекает наружу.
Таким образом, радиочастотная аблация является безопасной и эффективной методикой. В ходе проведения экспериментальных исследований не отмечено возникновения таких серьезных осложнений, как аритмии, расстройства гемодинамики, ишемия, тромбоз или эмболия. Наибольшую опасность представляет собой перегревание и последующее повреждение аблационного катетера и выпаривание ткани. С целью ограничения риска этих осложнений многие исследователи считают необходимым проводить измерение биофизических параметров (сила тока, напряжение, температура) на конце катетера.
Возможные осложнения РЧА сердца делятся на 4 группы:
1. Осложнения, обусловленные лучевой нагрузкой (примерно 1 миллизиверт) -
2. Осложнения, связанные с пункцией и катетеризацией сосудов (повреждение артерий, тромбофлебит, артериовенозная фистула, пневмоторакс);
3. Осложнения при катетерных манипуляциях (повреждение клапанов сердца, эмболия – системная или в легочную артерию, перфорация коронарного синуса или стенки миокарда, перфорация сердца, тампонада, инфекция – системная или в месте пункции);
4.Осложнения, обусловленные радиочастотным воздействием (АВ-блокада)
5. Случайное нарушение целостности тканей сердечной мышцы в момент абляции.
6. Сбои в работе электрической системы сердца, усугубляющие нарушение сердечного ритма и требующие трансплантации кардиостимулятора.
7. Стеноз легочных вен, т. е. сужение их просвета.
Осложнения после РЧА сердца крайне редки: вероятность негативных последствий абляции не превышает 1%. Потому РЧА причисляется к категории операций с малой степенью риска. Однако для профилактики осложнений существует ряд специальных мер, принимаемых на каждом из этапов обнаружения и лечения тахикардии.
Риск подобных осложнений повышается в тех случаях, когда пациент является диабетиком, если у него нарушена свертываемость крови, а также если он преодолел 75-летний возрастной порог.
Данная операция относится к классу малоинвазивных вмешательств. Преимущества же такого хирургического вмешательства очевидны: минимальная травматичность, как правило, отсутствие необходимости в назначении общей анестезии, небольшая продолжительность операции, короткий послеоперационной койко-день
Как подготовиться к РЧА.
Подготовка к данной операции заключается в проведении электрофизиологического исследования (ЭФИ) сердца. Необходимость РЧА у конкретного пациента констатируется его лечащим врачом на основании истории заболевания и данных таких диагностических методов, как:
- Электрокардиография (ЭКГ) – популярный метод электрофизиологической инструментальной диагностики, основанный на регистрации и исследовании электрических полей, которые образуются при работе сердца;
- Длительная регистрация ЭКГ (ХМЭКГ) – электрофизиологическая диагностика, суть которой заключается в непрерывном регистрировании электрокардиограммы на протяжении минимум 24 часов.
После регистрации с помощью ЭКГ приступа тахикардии пациент госпитализируется в стационар для прохождения полного курса обследования и сдачи перечня необходимых анализов, на основе которых ему может быть назначена радиочастотная абляция сердца:
- Лабораторные анализы крови (биохимический анализ, исследование гормонального фона, определение уровня липидов, электролитов и т. п.);
- Стресс-тест, эхокардиография;
- Ультразвуковое исследование сердца (УЗИ);
- Магнитно-резонансная томография (МРТ).
Общие принципы подготовки к операции включают в себя:
• Последний прием пищи вечером накануне операции (12 часов голода).
• В месте установки катетера (паховая и подключичная область) должны быть выбриты волосы
• В ночь перед исследование проводиться очищение кишечника.
• Спросите своего врача, следует ли вам принимать обычные лекарства утром.
• Все антиаритмические препараты отменяются за 2–3 дня до исследования (пять периодов полувыведения), для кордарона это 28 дней.
• Если у вас сахарный диабет, спросите своего врача, следует ли Вам принимать инсулин или другие сахароснижающие пероральные препараты перед исследованием.
Методика проведения РЧА сердца.
РЧА сердца проводится в плановом порядке в специально оборудованной операционной, оснащенной:
• рентгенотелевизионной системой для рентгеноскопии и/или рентгенографии;
• оборудованием для слежения за жизненно важными функциями организма и проведения реанимационных мероприятий (дефибриллятор, дыхательный аппарат, мониторы);
• специализированным ЭФИ-оборудованием для записи поверхностных электрокардиограмм и внутрисердечных электрограмм и снабженным
• специализированным электрокардиостимулятором и набором инструментов для проведения катетеризации сердца и электродов-катетеров для проведения ЭФИ и РЧА;
• защитным оборудованием для пациента и персонала (костюмы, фартуки, очки, передвижные стенки и т. д.).
Пациент для проведения операции РЧА поступает в операционную натощак, в слегка седатированном состоянии. Области предполагаемых пункций сосудов тщательно обрабатываются и накрываются стерильным бельем. Проведение катетеров всегда производится с использованием чрескожной техники. Для пункции используются обычно бедренные вены справа и/или слева, подключичная вена слева и/или справа и яремная вена справа, а также вены предплечья. Для артериального доступа обычно используется правая бедренная артерия, однако возможна пункция бедренной артерии слева и лучевых артерий.
Местная анестезия места пункции, после этого производится пункция вены с помощью иглы, которая вводится в сосуд, и проводится необходимой длины проводник, после чего игла вытаскивается. Далее по проводнику вводится интродьюсер, а затем электрод-катетер в соответствующую камеру сердца. Разместив катетеры в различных камерах сердца, их подключают к соединительной коробке, которая переносит электрические сигналы от электродов в сердце к записывающему оборудованию и позволяет стимулирующему импульсу от ЭКС достигать поверхности различных камер сердца. Выполняется ЭФИ сердца. Электрические сигналы, полученные от эндокардиальной поверхности сердца, фильтруются, усиливаются и выводятся на мониторе компьютера. Программируемый ЭКС должен обладать способностью для постоянной и программируемой стимуляции, подачи множества экстрастимулов (до 7), регулировки амплитуды и длительности импульса, а также возможностью воспринимать внешние и внутрисердечные сигналы.

Вас переводят в отделение и назначают постельный режим в положении на спине на несколько часов (в некоторых случаях до суток) с целью предупреждение кровотечения из места пункции. Наблюдение в стационаре от одного до 3 дней.
Хирургическое лечение фибрилляции предсердий
Фибрилляцией предсердий (ФП) в медицинской терминологии называется нарушение ритма сердца (мерцательная аритмия). Оно может быть спровоцировано повышенным количеством электрических контуров в предсердиях, которые приводят к беспорядочным сокращениям желудочков сердца и к недостаточности эффективного сокращения предсердий. Это, в свою очередь, становится причиной образования сгустков крови в предсердиях, что может в итоге привести к закупорке сосудов головного мозга и смерти пациента.
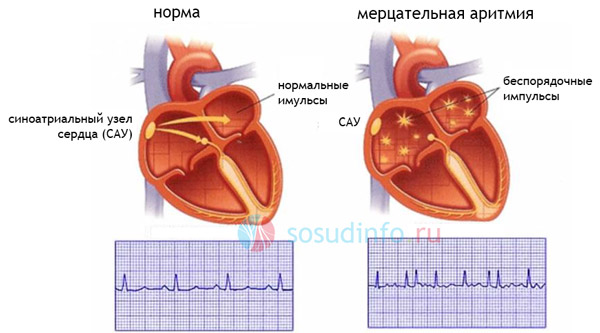
Среди основных методов лечения при мерцательной аритмии на сегодняшний день – медикаментозная терапия, катетеризация, а также хирургическая лабиринтная методика (Maze) – довольно сложная и потому не очень популярная среди кардиохирургов.

После абляции: хаотичные импульсы, провоцирующие аритмию, не могут попадать в полость предсердия

Реабилитация после РЧА
- Ограничит потребление напитков с алкоголем и кофеином;
- Снизит объем соли в своем рационе;
- Станет придерживаться соответствующей диеты;
- Выберет оптимальный режим физической активности;
- Бросит курить и откажется от других вредных привычек.
Результаты абляции
Абляция сердца может быть успешной, но некоторым больным приходится повторять процедуру. Возможно, придется принимать лекарственные препараты, даже после проведения абляции.
Читайте также:

