Как сделать операцию на плоскостопие по квоте
Обновлено: 06.07.2024
Для цитирования: Банецкий М.В. Плоскостопие: малоинвазивная хирургия как альтернатива пожизненным супинаторам. РМЖ. 2014;17:1259.
Плоскостопие в той или иной степени проявления можно встретить, по данным разных источников, у 50–65% населения Росcии [1]. Безусловно, это достаточно большое количество пациентов, которым необходима профилактика или уже непосредственное лечение. Плоскостопие – это сложная комплексная деформация стоп, которая обычно обнаруживается в детском или подростковом возрасте и достаточно часто не сопровождается болями или дискомфортом. Чаще всего родители, обеспокоенные наличием плоскостопия у ребенка, обращаются к детскому ортопеду, который рекомендует носить стельки или специальную ортопедическую обувь, делать упражнения, массаж. Обычно среднестатистический российский ребенок носит стельки 1–2 сезона, делает несколько попыток каждый день заниматься упражнениями, особо исполнительным родителям удается провести несколько сеансов массажа, и, как правило, борьба с плоскостопием на этом заканчивается. Если речь идет о подростках, эти меры особенно теряют актуальность, когда нет клинических проявлений в виде усталости или жжения в стопах.
Плоскостопие – это та деформация, которая не фиксируется без надлежащего постоянного лечения и медленно, но верно прогрессирует. И к определенному возрасту, чаще от 18 до 35 лет, оно начинает давать о себе знать. Тогда пациент вновь обращается к ортопеду, который дает ему те же самые рекомендации. Более сознательные пациенты прислушиваются к этим рекомендациям и добиваются уменьшения болей и дискомфорта. Но чаще в результате банальной лени пациенты через некоторое время снова возвращаются к своим проблемам.
Надо сказать, что плоскостопие с появлением дискомфорта, болей, ощущения жжения после долгой ходьбы может оказаться сильным ограничивающим фактором. Люди, страдающие этим недугом, перестают много ходить, предпочитая пешим прогулкам автотранспорт, отказываясь от походов и экскурсий. В целом это можно рассматривать как небольшое, но все же ухудшение качества жизни. Негативную роль в развитии плоскостопия играет ношение модельной неудобной обуви. А если к этому добавляется эпидемия цивилизации – ожирение, которое также с годами медленно, но верно прогрессирует у многих жителей города, то избыточный вес с плоскостопием начинают опосредованно усиливать друг друга, ограничивая человека в его физических возможностях [2].
Суть операции очень проста: установка конусовидной конструкции в sinus tarsi (пазуха предплюсны), чаще встречающийся в специальной литературе как пяточно-таранный или подтаранный синус. Установка такого имплантата предотвращает пронационную ротацию пяточной кости вокруг таранной. При этом достигается достаточная супинация, позволяющая значительно поднять свод стопы.
История применения этого метода началась с Chambers [5], который в 1946 г. предложил подобную операцию, используя для этого костный трансплантат. Также Grice [6] для артродеза пяточно-таранного сустава с коррекцией вальгусной деформации при плоскостопии паралитического происхождения использовал костный аутотрансплантат из костей голени пациента. Чаще использовался аутотрансплантат малоберцовой кости. Хирургической хитростью такой техники являлось то, что забор аутотрансплантата осуществлялся поднадкостнично. Сохранившуюся надкостницу сшивали, и в зоне дефекта через некоторое время появлялась полноценная кость. Неудобство техники заключалось в том, что приходилось подбирать размер аутокости к диаметру таранного синуса, при этом нужно было стремиться к одинаковому размеру трансплантатов на обеих стопах. Одним из осложнений методики была миграция трансплантата, поэтому его приходилось дополнительно фиксировать спицей. Подтаранный артроэрез приобрел большую популярность в США, когда Subotnick [7] описал внедрение конусовидного силиконового имплантата в sinus tarsi. В 1976 г. Smith [8] описал метод импакции полиэтиленового блока в подтаранный синус. Позднее Lundeen [9] видоизменил внешнюю часть блока для достижения лучшей коррекции. Современные ортопеды чаще используют имплантаты конусовидной или пирамидальной формы, изготовленные из сплавов титана (рис. 2). Некоторые производители покрывают имплантат полиэтиленовой прослойкой для смягчения нагрузки на кость.
Хирургическая техника проста в исполнении. Пациента укладывают в положение на спине. На нижнюю треть голени накладывается сдавливающий жгут. По наружной поверхности стопы производится продольный разрез чуть кпереди от латеральной лодыжки в проекции sinus tarsi. Специальными примерочными расширителями подбирается необходимый размер эндортеза. Затем проводится сама установка имплантата на глубину примерно 1,5 см от края пяточной кости [10]. Это оптимальное расстояние, позволяющее достичь необходимой коррекции и не провалиться в синус.
Данную методику мы применяли у 57 пациентов, оперированных в период с 2011 по 2014 гг., из них 49 женщин в возрасте от 18 до 43 лет и 8 мужчин в возрасте от 27 до 38 лет. Из 49 пациенток 5 были оперированы (двусторонняя операция – артроэрез) по поводу исключительно продольного плоскостопия, остальные 44 были оперированы по поводу и продольного плоскостопия, и деформации переднего отдела стопы – hallux valgus. Среди 8 мужчин все были оперированы исключительно по поводу продольного плоскостопия. Операции проводились под спинномозговой анестезией. В случае комбинированной операции на переднем и заднем отделах пациент находился в стационаре 2 сут, в случае двустороннего артроэреза – 0,5–1 сут. В раннем послеоперационном периоде применялась стандартная схема медикаментозного сопровождения: антибактериальная, противовоспалительная и анальгетическая терапия, предпочтение мы отдавали препарату лорноксикам (Ксефокам®).
Послеоперационное наблюдение показало, что большинство пациентов оценили результат как отличный: 54 пациента отметили, что болевой синдром в стопах не беспокоит, ограничений в физической активности не имеется. 3 оставшихся пациента также отметили отсутствие болевого синдрома и дискомфорта, который присутствовал до операции, но имелся дискомфорт в виде ноющей боли в конце дня при длительных нагрузках в области подтаранного синуса. Интересно было отметить, что все 3 пациента были женщины до 22 лет, которым через 1–1,5 года имплантаты были удалены, болевой синдром не отмечался, возврат деформации составил 20% по рентгенологическим данным. Пациентки взяты на контрольное наблюдение.
Через 1–1,5 года после установки имплантатов большинство пациентов отмечало, что произошли изменения в походке и уменьшение или исчезновение дискомфорта, связанного с болями в поясничной области. Это очередной раз подтверждает зависимость статических и динамических дисфункций позвоночника от степени выраженности плоскостопия.
Клинические результаты после проведения подтаранного артроэреза представлены на рисунках 3–6.
Малоинвазивность метода, при котором хирург не проводит агрессивных вмешательств, является значимым преимуществом, которое позволяет сильно сократить число койко-дней, а также реабилитационный период. Для уменьшения болевого синдрома в раннем послеоперационном периоде мы использовали лорноксикам в 2-х формах выпуска: Ксефокам® лиофилизат 8 мг во флаконе для приготовления раствора для в/в и в/м введения и быстровысвобождаемую таблетированную форму Ксефокам® рапид 8 мг по рекомендуемой схеме, которая позволяет достичь наиболее адекватного анальгетического эффекта при малоинвазивных операциях [11]. Схема применения препарата была следующей. В случае комбинированной операции на переднем и заднем отделах стоп в период 2-дневного пребывания в стационаре проводилось в/в введение препарата Ксефокам®, суточная доза зависела от выраженности болевого синдрома [12]. Нужно отметить, что в 1-е сут после операции дополнительное введение наркотических анальгетиков ни одному пациенту не потребовалось. Далее пациент выписывался с рекомендациями приема быстровысвобождаемой таблетированной формы Ксефокам® рапид по 8 мг при болях. Фармакокинетика препарата Ксефокам® рапид сопоставима с лекарственной формой для в/м введения. Время начала его обезболивающего действия сокращается до 10–15 мин. Этот успех достигнут благодаря уникальному строению таблетки – препарат находится в микрогранулах, покрытых буферным веществом, которое, вступая в реакцию с желудочным соком, создает слабощелочную среду, где действующее вещество – лорноксикам – быстро растворяется и всасывается в кровь. Время достижения максимальной концентрации Ксефокам® рапид выше, чем у таблетированной формы и эквивалентно времени достижения максимальной концентрации для инъекционной. За счет этого и достигается такая же скорость действия, как у инъекционных препаратов.
В случае изолированной операции на заднем отделе стопы, где болевой синдром был выражен значительно слабее, мы обходились однократным в/в введением препарата Ксефокам® до 16 мг, затем при выписке также рекомендовался Ксефокам® рапид по 8 мг при болях. Все пациенты отмечали достаточное обезболивание в первые дни после операции. По мере регресса болевого синдрома Ксефокам® отменялся в течение 4–10 сут.
Основной причиной выбора лорноксикама среди других нестероидных противовоспалительных препаратов для нас стали результаты сравнительных исследований облегчения боли у пациентов после ортопедических операций между лорноксикамом (Ксефокам®) и наркотическими анальгетиками.
В рандомизированном двойном слепом исследовании на 76 пациентах, перенесших оперативную аутопластику передней крестообразной связки трансплантатом из собственной связки надколенника, Ксефокам® для инъекций (в/м) в дозе 16 мг продемонстрировал превосходные обезболивающие свойства в сравнении с в/м инъекциями трамадола в дозе 100 мг [14].
Купирование боли оценивалось исследователями по 5-балльной вербальной оценочной шкале через 8 ч после введения препарата Ксефокам® для инъекций (в/м) 16 мг и трамадола (в/м) 100 мг.
Большая сумма баллов по показателю купирования боли в течение первых 8 ч после операции была получена у пациентов, получавших в/м инъекции препарата Ксефокам® в дозе 16 мг, по сравнению с теми, кого лечили трамадолом в дозе 100 мг (17,1 против 11,8 соответственно, p Литература
Плоскостопие – одно из самых распространенных заболеваний опорно-двигательного аппарата у детей.
Это заболевание останется на всю жизнь, если его вовремя не диагностировать и не вылечить до 15 лет. Современные методы лечения плоскостопия позволяют избавиться от него навсегда. Главное - как можно раньше поставить диагноз. Плоскостопие (деформация стопы, которая характеризуется уплощением ее сводов) может быть врожденным (встречается крайне редко, диагноз ставится уже в роддоме) и приобретенным.
Самая частая причина приобретенного плоскостопия - слабость мышечно-связочного аппарата стопы ребенка. У детей чаще деформируется продольный свод стопы, из-за чего подошва становится плоской и всей своей поверхностью касается пола.
Поставить диагноз "плоскостопие" можно лишь к шести годам: только к этому возрасту костный аппарат окостеневает, крепнет и пропадает возрастная выемка свода стопы, которая у маленьких детей заполнена жировой подушечкой, маскирующей костную основу стопы. При нормальном развитии ОДА к шести-семи годам свод стопы приобретает необходимую для правильного функционирования форму. В отдельных случаях, при наличии факторов риска и по ряду других причин, к этому возрасту можно точно поставить диагноз "плоскостопие".
Первый звоночек
- в течение первого месяца жизни с целью исключения врожденных заболеваний и деформаций скелета, а также врожденного плоскостопия, косолапости, вывиха тазобедренного сустава;
- в трех- и шестимесячном возрасте, когда можно выявить рахит;
- посещать врача-ортопеда, когда ребенку исполнится год. В этом возрасте он уже самостоятельно сидит, ползает и ходит. Врач проверит правильные изгибы позвоночника, объем движений в суставах, их симметрию. Именно в это время, когда малыш начинает делать первые шаги, следует подбирать максимально удобную для него обувь, поскольку детская ножка очень чувствительна, а тесная, жесткая обувь может негативно сказаться на развитии стопы и привести к плоскостопию;
- когда малышу исполнится три года, врач также проверяет функциональное состояние осанки, походку, измеряет длину конечностей и окружности, исследует состояние стоп.
- наследственность. Если у кого-то из родных, родителей оно было, то это должно насторожить, поэтому следует регулярно (1 -2 раза в год) показывать ребенка врачу-ортопеду;
- ношение слишком узкой или слишком широкой обуви на плоской подошве без каблука;
- чрезмерная гибкость суставов (гипермобильность);
- рахит;
- чрезмерные нагрузки на ноги (при повышенной массе тела);
- перенесенные полиомиелит или ДЦП;
- травмы стоп.
Если не лечить плоскостопие, оно может привести к серьезным осложнениям и сильной деформации костей стопы, а также болезням опорно-двигательного аппарата.
Многие не осознают серьезность этого заболевания. Поначалу оно незаметно и, на первый взгляд, не оказывает значительного негативного влияния на ребенка. Однако плоскостопие нарушает рессорные функции стопы, пропадает устойчивость, и вся нагрузка достается голени и тазобедренному суставу, что часто приводит к артрозам. Поэтому этот недуг обязательно нужно вовремя выявлять и лечить. Нередко ортопедические заболевания идут в паре - одно сопутствует другому, т.к. между ними есть взаимосвязь. Так, чаще всего плоскостопию сопутствует сколиоз вследствие нарушения походки, неправильной опоры тела. Но плоскостопие само по себе сколиоз не вызывает. А сколиозу и плоскостопию сопутствуют боли в суставах различного характера.
Если при рождении ребенку был поставлен диагноз "плоскостопие", лечение начинают с первых дней его жизни: деформацию поэтапно исправляют с помощью гипсовых повязок, а если это не помогает, прибегают к хирургическому вмешательству.
Применяются и щадящие методы лечения. Таким детям назначаются физиотерапия, лечебная физкультура, плавание, мануальная терапия и особый массаж. Лекарственные препараты используются редко. В первую очередь рекомендуются мягкотканные техники мануальной терапии и массажа. Особые методики направлены на укрепление мышц, которые подтягивают свод стопы и улучшают ее кровоснабжение, благоприятно влияют на суставы и связочный аппарат. Курсы массажа и физиотерапевтических процедур корректируют возникшую деформацию стопы и голеностопного сустава.
При появлении сколиоза врач прописывает курс специального массажа, а при необходимости - курс мануальной терапии. Это помогает снять напряжение в позвоночнике, ликвидировать асимметрию крестца, которая иногда возникает при плоскостопии и, как следствие, является причиной искривления позвоночника.
Ребенку с диагнозом "плоскостопие" показано ношение специальной обуви и средств малой ортопедии, которые назначает врач. Обувь должна подходить по размеру, иметь жесткий задник и хорошо фиксироваться на ноге; обязательно быть из натуральных материалов (кожаная) и иметь небольшой каблучок. В случае необходимости пациенту подбираются стельки-супинаторы с учетом формы стопы или их изготавливают на заказ. При их использовании пациент довольно быстро начинает чувствовать себя лучше. Коррекция плоскостопия дает положительный результат в 90% случаев.
Хирургия стопы – область медицины, занимающаяся лечением любых травм и заболеваний стоп и/или голеностопных суставов хирургическими методами.
Данный раздел содержит информацию о проблемах со стопами, причинах их вызывающих, а также вариантах решения этих проблем.
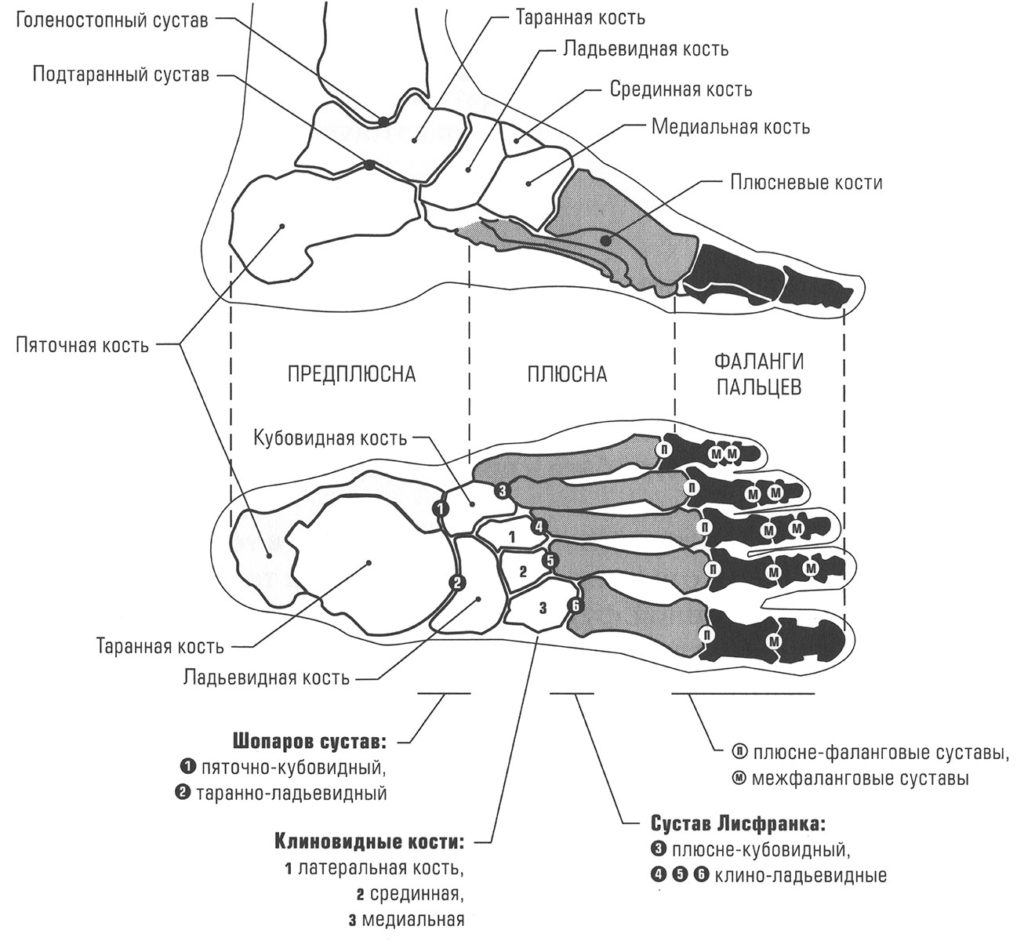
Анатомия
Сложность и важность стопы как части организма человека обусловлена ее функцией – обеспечение прямохождения. В эволюционном плане это важный этап в становлении человека – обретение прямохождения. Для выполнения этой функции стопа имеет сложное устройство, в ее составе 26 косточек, поэтому количество костей обеих стоп составляет четверть от всех костей человека (все в организме взрослого человека около 207 костей), 33 сустава, 107 связок, 19 мышц. За счет этого стопа выдерживает вес нашего тела при ходьбе, а во время бега нагрузка на стопу увеличивается до 10 раз.
Почему болят стопы?
Причины заболеваний стоп разнообразны, но можно выделить три группы факторов:
- Наследственная предрасположенность – частый фактор в развитии деформаций стопы в любом возрасте.
- Внешние факторы – к ним следует отнести образ жизни, характер физических нагрузок, тип наиболее часто используемой обуви, последствия травм.
- Провоцирующие факторы – сюда следует отнести такие общие заболевания, как ревматизм, сахарный диабет, нейромышечные нарушения (в т.ч. инсульт).
Наша клиника специализируется на современных малоинвазивных операциях при различных деформациях костей стоп, нами накоплен большой опыт как консервативного, так и оперативного лечения заболеваний стоп, поэтому считаем необходимым поделиться всей полнотой информации, которая поможет пациенту принять своевременное и правильное решение.
Халюс Вальгус (Hallux valgus)
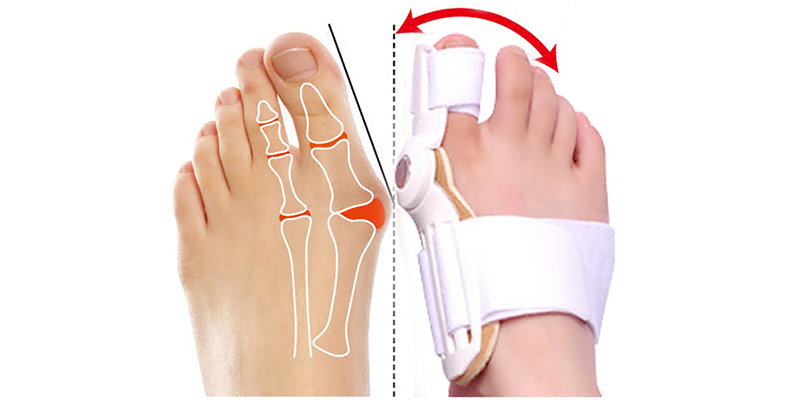
Одна из самых частых патологий стопы – отклонение большого пальца стопы кнаружи (Hallux valgus). Довольно часто эта деформация имеет скорее косметическое значение и не сопровождается болевым синдромом.
Однако постоянная травматизация синовивальной сумки у основания первого пальца приводит к раздражению и воспалению, что на фоне богатой иннервации вызывает болевые ощущения, вплоть до очень выраженных, т.е. Hallux valgus чаще всего сопровождается страданиями при присоединении бурсита (воспаление околосуставной сумки, также используется термин “bunion” – “шишка, болезненная сумка”).
К причинам Hallux valgus относятся и врожденная предрасположенность и ношение обуви как таковой, особенно неудобной и травматичной. Также соотношение заболеваемости среди мужчин и женщин 1:10 – 1:15 объясняется ношением женщинами обуви на высоких каблуках и с узкими носками.
В патогенезе Hallux valgus (косточки / шишки на ногах) происходит отклонение большого пальца стопы кнаружи по отношению к первой плюсневой кости, смещение первой плюсневой кости кнутри и часто кверху относительно второй плюсневой кости, а также образование наростов на внутренней и тыльной поверхности головки первой плюсневой кости.
Кроме вышеназванных факторов развития Hallux valgus (наследственная предрасположенность, внешние факторы, общие заболевания), также нужно назвать плосковальгусную стопу, полую стопу, короткое ахиллово сухожилие. Все эти факторы могут приводить не только к смещению большого пальца кнаружи, а первой плюсневой кости кнутри, но также и к смещению первой плюсневой кости кверху. За счет этого большой палец теряет свои нормальные 50% от всей нагрузки на стопу, что приводит к перераспределении веса на структуры для этого не предназначенные. Это усиливает боль, воспаление и замыкает патологический круг (воспаление порождает боль и наоборот).
Ригидный большой палец
Hallux Rigidus – ригидный большой палец также относится к довольно частой патологии стопы и проявляется схожей симптоматикой с Hallux valgus, с тем отличием что большой палец не отклоняется кнаружи, а образуется костный нарост на тыльной поверхности стопы.
Таким образом по мере увеличения нароста ограничивается подвижность в первом плюснефаланговом суставе вплоть до почти полного отсутствия движения в суставе. Состояние сопровождается выраженным болевым синдромом, отечностью, воспалением, становится трудно подобрать обувь, появляется хромота.
Немаловажным фактором в развитии как Hallux Rigidus, так и Hallux Valgus является преждевременный износ и повреждение хрящевой поверхности первого плюснефалангового сустава. Запуск такого преждевременного повреждения суставного хряща происходит в результате пронационной установки стопы (наклон стопы внутрь в голеностопном суставе), полой стопы, высокого стояния первой плюсневой кости – смысл данных состояний в том, что тем или иным способом на первый плюснефаланговый сустав идет повышенная нагрузка по сравнению с нормой.
В любом случае для Hallux Rigidus и Hallux Valgus соответствует второе название – остеоартрит первого плюснефалангового сустава.
Дополнительными причинными факторами является повторяющаяся травматизация первого плюснефалангового сустава (тесная, неанатомичная обувь, неправильный бег без касания пяткой земли, падение тяжелых предметов на палец, длительное сидение на корточках).

Патологию легко определить. С внутренней части стопы появляется утолщение в виде мозоли. Периодически оно болит и постепенно увеличивается в размере. Одновременно большой палец ноги начинает отклоняться в сторону второго пальца, в запущенных случаях перекрещивается с ним. Наряду с эстетическим несовершенством, возникает серьёзная проблема: невозможность использовать обувь, даже повседневную. Следующими этапами развития болезни становятся артриты и бурситы, невозможность самостоятельного передвижения.

Хирургические методы лечения
Глобально все операции по удалению халюс вальгуса делятся на малоинвазивные и открытые. Малоинвазивные проводятся через небольшие разрезы на коже. В большинстве случаев даже нет необходимости накладывать швы. Восстановление проходит быстро и легко.
К открытым оперативным вмешательствам относятся три категории:
Манипуляции с мягкими тканями.
Пример — операция Мак-Брайда. Рассекаются мышцы и связки стопы. Кости не затрагиваются. Вмешательство эффективно при небольших деформациях, может быть выполнено в случае противопоказаний со стороны костно-суставной системы.
Остеотомия.
Осуществляется искусственный перелом плюсневой кости. Место перелома подбирает доктор. За счёт этого исправляется положение плюсны
Артродез.
Операция используется в запущенных стадиях вальгусной деформации, когда нужно вернуть физиологичную форму суставу.
Врач, из всех доступных ему методов оперативного вмешательства, подбирает тот, который лучше всего решает проблемы конкретного пациента.
Операция требует предварительной подготовки. Нужно получить результаты некоторых анализов. Среди них клинические и биохимические анализы крови и мочи, анализ крови с развёрнутой коагулограммой, анализы на инфекции, передающиеся через кровь. Назначают электрокардиографию, проводят рентгенографию стопы (обязательно в двух проекциях).
Если противопоказаний к операции по удалению халюс вальгуса не выявлено, согласовывается метод анестезии. Чаще вполне достаточно местного обезболивания.
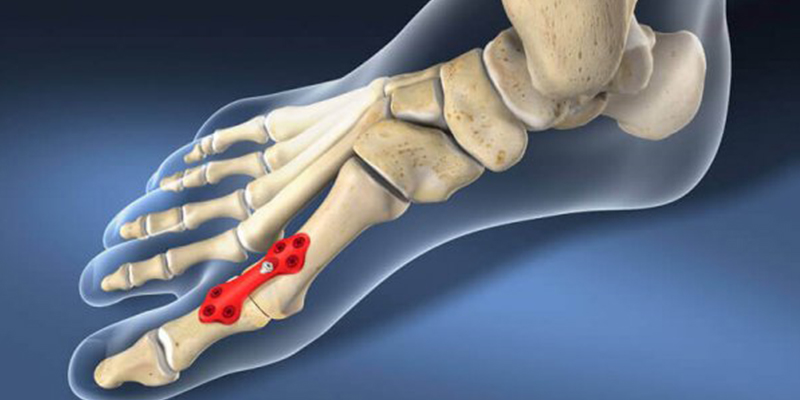
Дистальная остеотомия
Самым распространённым хирургическим методом коррекции вальгусной деформации является дистальная остеотомия. Операция проходит в несколько этапов:
Получите онлайн консультацию
прямо сейчас.
Дистанционная остеотомия. С помощью искусственного перелома выравнивается положение первой плюсневой кости. Место надлома скрепляется титановыми винтами. Они убираются спустя месяц, после того как кость полностью срастётся.
Рассечение мышцы, отвечающей за отведение большого пальца.
Четвёртый, заключительный этап.
Закрепление большого пальца в физиологичном положении.

Хирургическое лечение халюс вальгуса: показания
- дискомфорт при ходьбе, обусловленный невыносимой болью;
- отклонение сустава на несколько десятков градусов;
- значительно выпирающая косточка, не дающая возможности носить обувь;
- нарушение позиции ступни, затрудняющее передвижение;
- отёк большого пальца;
- воспалительные проявления и другие осложнения халюс вальгуса.
Показания определяет доктор индивидуально для каждого пациента. Обычно хирургические методы применяются тогда, когда консервативные (обычные методы, без операции) становятся не эффективными.

Противопоказания к операционному лечению
Оперативное вмешательство очень эффективно. К сожалению, имеется ряд противопоказаний, когда его выполнение невозможно:
- облитерирующий атеросклероз и другие тяжёлые заболевания периферических сосудов;
- диабетическая стопа (декомпенсированный сахарный диабет);
- заболевания органов кроветворения, нарушение свёртываемости крови;
- нарушения иннервации и кровоснабжения стопы любого происхождения;
- гнойные инфекции.
Мифы об операции по удалению халюс вальгуса
Нельзя делать операцию, если есть артрит и артроз. На самом деле, эти заболевания считаются относительными противопоказаниями. Операция возможна, просто врач будет относиться к вам с большим вниманием.
Бесполезно оперировать: косточка всё равно скоро вырастет. При качественно выполненном вмешательстве вероятность повторного развития вальгусной деформации стремится к нулю. Рецидивы возникают, но крайне редко.
Придётся долго сидеть без движения и носить гипс. Современные технологии дают возможность передвигаться самостоятельно уже через несколько часов после процедуры. Кости скрепляются специальными конструкциями, поэтому необходимости в гипсе нет.
Возможные осложнения
Халюс вальгус лечение хирургическим методом одно из самых безопасных. Осложнения бывают крайне редко. Среди нежелательных последствий бывают:
- онемение пальцев вследствие повреждения нервных волокон;
- реакции гиперчувствительности (аллергия);
- нарушение объёма движений большого пальца;
- присоединение инфекции;
- тромбоз глубоких вен;
- расплавление головки плюсневой кости.
Как восстановиться после операции
Чрезвычайно важен восстановительный период после проведенной операции по удалению халюс вальгуса. Он составляет 4-6 месяцев. Подробные инструкции о том, как себя вести в период восстановления, даёт доктор.
Есть и общие моменты реабилитации, о которых необходимо знать всем пациентам.
Лечение
Команда Врачей
Первый и второй день. Постельный режим. Передвигаться можно, но лучше не активничать. Рекомендуется держать ногу на возвышенности и изредка, если нет боли, шевелить пальцами.
Третий день. Можете начать потихоньку передвигаться. Важно подобрать удобный ортез и обувь, которая после операции должна быть специальной, снимающей нагрузку с прооперированной части стопы. В большинстве случаев используются туфли Барука (французский хирург, который их изобрел), разгружающие передний отдел стопы при ходьбе. В первое время, для привыкания, можно обеспечить себя дополнительной опорой в виде трости или костылей. Спустя три-пять дней они уже будут не нужны.

10-14 дней. Период докторского надзора. В случае серьёзной операции всё это время пациент может провести в клинике. Рекомендуются сеансы лечебной физкультуры и физиотерапии. Длительно находиться на ногах нежелательно.
Спустя 1-1,5 месяца отпадает надобность в ортезе, однако обувь после операции лучше использовать с подходящими ортопедическими стельками.
Спустя 2 месяца можно заниматься на велотренажёрах и плавать в бассейне.
До трёх месяцев может сохраняться отёк стопы и голеностопного сустава. В это время рекомендовано применять прохладные компрессы, носить компрессионный трикотаж.
Через 4-6 месяцев возможно передвигаться без ортеза, возобновлять занятия спортом, носить обувь на каблуке. Качественное восстановление и быстрая реабилитация требуют сделать выбор в пользу удобной широкой обуви. Не забывайте создавать комфортные условия своим ногам, чтобы неприятная ситуация не повторилась снова.
Стоимость операции по удалению халюс вальгуса
Точную стоимость операции рассчитывает доктор. Назвать конкретную цифру очень сложно — она варьируется от двадцати до восьмидесяти тысяч рублей. Это зависит от вида оперативного вмешательства, выбранного лечащим врачом (в соответствии со стадией заболевания и физиологическими особенностями пациента), вида анестезии, амбулаторного или стационарного пребывания, использованных материалов и инструментария. Чтобы цена была небольшой — приходите избавляться от вальгусной деформации своевременно, амбулаторно, с помощью малоинвазивного вмешательства.
Запишитесь на прием к доктору прямо сейчас
Связанные статьи

Наружное отклонение (деформация) большого пальца стопы
Одной их самых распространенных патологий

Лечение деформации стопы без операции
Вальгусная деформация стопы (халюс вальгус)

Реабилитация после удаления вальгусной деформации стопы
Все врачи сходятся во мнении:
Рубрики
Контакты
Мы в соцсетях
Copyright 2021 Команда врачей Андрея Бегмы | Политика конфиденциальности
ПОЛИТИКА КОНФИДЕНЦИАЛЬНОСТИ
Читайте также:

