Поделки когда болеешь
Обновлено: 06.07.2024

Мигрень – неврологическое заболевание, которым по статистике страдает 10-15% взрослого населения планеты. Его главным признаком являются сильные приступообразные головные боли, которые сильно снижают качество жизни пациента. Поэтому основная цель лечения – борьба с болевым синдромом и предотвращение его развития. Контролировать болезнь и жить полноценной жизнью пациентам помогают таблетки от мигрени.
Почему возникает мигрень
Точные причины патологии до конца не установлены. Однако ученые выяснили, что важная роль в предрасположенности к болезни принадлежит наследственности. От матери ребенку передаются особенности функционирования центральной нервной системы и регуляции тонуса сосудов, которые при определенных обстоятельствах провоцируют появление головной боли. То есть, наследуется не сама мигрень, а особенности реагирования нервной и сосудистой систем на определенные раздражители.
- психологические – слишком высокая умственная нагрузка или сильные эмоциональные потрясения;
- физиологические – изменения в гормональном балансе организма, переутомление, нарушения режима сна, голод;
- пищевые – нередко развитие болей связано с тирамином, который содержится в кофеиносодержащих напитках, темном шоколаде, копченых продуктах. Достаточно часто к приступам мигрени приводит употребление слабоалкогольных напитков;
- внешние раздражители – яркий свет, громкие звуки, запахи повышенной интенсивности, погодные условия.
Среди женщин болезнь наблюдается примерно в 2 раза чаще, нежели у мужчин. Объясняется это особенностями женского гормонального фона.
Симптомы
- головная боль,
- проблемы со зрением, например, мигающие огни,
- очень чувствительны к свету, звукам и запахам,
- усталость,
- плохое самочувствие и тошнота.
Мигрень может протекать с аурой или без нее. Аура – комплекс неврологических нарушений обратимого характера, возникающих до начала приступа или одновременно с ним. В зависимости от вида ауры, у пациента наблюдаются сужение поля зрения, двоение в глазах, шум в ушах, речевые или двигательные нарушения. Длительность приступа индивидуальна – от 2-х часов до 3-х суток.
Иногда за болезнь принимают обычную головную боль. И хотя в обоих случаях болит голова, отличить мигрень достаточно просто.
Отличие мигрени от головной боли
- головная боль, длящаяся 4-72 часа без лечения или с безуспешным лечением
- минимум две характеристики боли: односторонняя, пульсирующая, умеренная или сильная, обостряется при обычной физической активности (ходьба, подъем по лестнице)
- во время приступа есть хотя бы один из дополнительных симптомов: свето- и/или звукобоязнь либо тошнота и/или рвота.
Эффективность лечения зависит от типа мигрени, симптомов, частоты и тяжести приступов, индивидуальных особенностей пациента.
Клинические рекомендации
При появлении первых симптомов рекомендуется поместить больного в темную, хорошо проветриваемую комнату. Уменьшить боль помогают массаж (точечный и шейно-воротниковой зоны), холодный компресс на голову, втирание эфирных масел.
Препараты принимают уже при первых признаках ауры или головной боли. Их выбор зависит от степени выраженности приступа. При незначительной головной боли, не вызывающей ограничений в повседневной жизни, назначают простые обезболивающие (Парацетамол, Аспирин) или НПВС (нестероидные противовоспалительные средства), такие как Ибупрофен и Напроксен.
- Препарат выбора — ибупрофен в дозировке 400 мг, т.к. при его приеме ниже риск желудочно-кишечных осложнений;
- Ибупрофен, диклофенак и ацетилсалициловая кислота эффективнее парацетамола;
- Пациентам рекомендуют вести дневник головных болей, чтобы отследить эффективность обезболивающих;
- Не рекомендуются анальгин-, кофеин-, кодеинсодержащие препараты;
- Более быстрый эффект достигается при приеме растворимых и жидких лекарственных форм.
При тошноте и рвоте назначаются противорвотные средства метоклопрамид и домперидон. Для купирования тяжелых приступов мигрени, когда анальгетики и НПВС неэффективны, используют триптаны и альфа-адреноблокаторы (алколоиды спорыньи - эрготаминсодержащие средства).
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
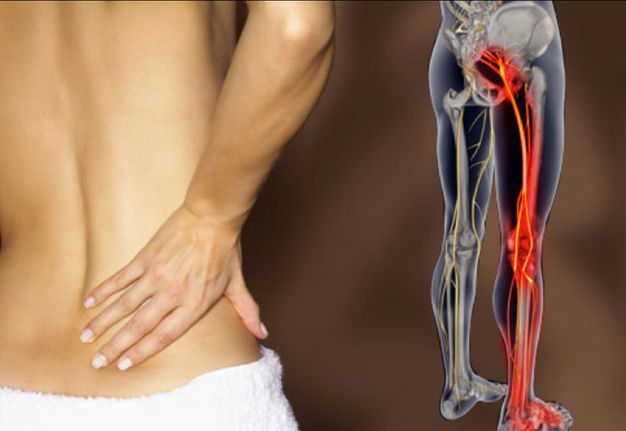
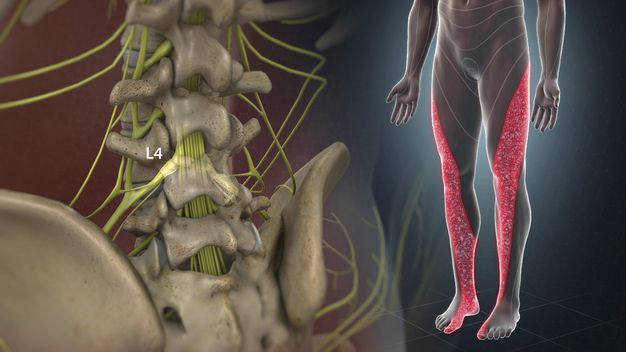
Воспаление седалищного нерва или ишиас – это раздражение в области спины, поясницы, ног или ягодиц. Проявляется дискомфорт в качестве резкой и ноющей боли. Чаще всего воспаление беспокоит людей старше 30 лет. На боль в спине жалуется четверть населения мира, из которых 20% – случаи воспаления седалищного нерва.
Сам нерв – один из самых крупных в человеческом организме. Именно он имеет повышенную чувствительность и воспаляется чаще остальных. Причина проста – седалищный нерв отвечает за подвижность нижних конечностей, то есть за ходьбу, бег, присед и другие движения, совершаемые ежедневно.
Воспаление седалищного нерва – дело серьезное, требующее немедленного лечения. Нерв берет начало в зоне малого таза и простирается на территорию большинства отделов нижней части тела. Он охватывает область от поясничного отдела до ступни, а это половина человеческого организма.
Причины воспаления седалищного нерва
Специалисты выделяют ряд причин появления воспалительного процесса:
- Инфекционные заболевания
- Переохлаждение
- Эндокринные патологии
- Сбой гормонального фона организма
- Беременность
- Родовые травмы
- Новообразования (злокачественные и доброкачественные) в области позвоночника
- Травмы позвоночника – крестцового отела, например, при сильном ушибе или падении с высоты, чрезмерной физической нагрузке
- Грыжа в области поясницы
- Наросты на позвоночном столбе
- Резкие неаккуратные движения
- Стеноз
- Тромбозы
- Крайние стадии остеохондроза
Симптомы воспаления седалищного нерва
- Отеки в месте воспаления
- Покраснение кожи у нерва
- Острые стреляющие боли в области нижних конечностей. Обычно боль подвижна – идет от верха к низу
- Дискомфорт в ягодицах, бедрах, голени или пояснице
- Затруднение движений – человек не может разогнуться. В таком случае лучше оставаться в наклоне, так боль будет чувствоваться меньше
- Повышение температуры тела. Чаще всего она не превышает отметки 38°С
- Ослабление мышц
Сказывается воспаление не только на внешних органах, но и на внутренних. Нарушается работа мочеполовой и пищеварительной систем. Например, может происходить непроизвольное мочеиспускание. У мужчин такая травма приводит к снижению либидо.
Если игнорировать симптомы воспаления, то они могут со временем исчезнуть. Однако они быстро вернутся и усилятся при отсутствии лечения.
Лечение при воспалении седалищного нерва
При первых болезненных ощущениях стоит немедленно обратиться к невропатологу. Иначе боль будет только усиливаться и повлечет осложнения. В больнице специалист первым делом купирует очаг воспаления обезболивающими. После врач приступит к устранению причины появления недуга. Для диагностики заболевания специалист осмотрит поврежденный участок тела. После пациента отправляют на физиотерапевтические процедуры – магнитотерапию, электрофорез или УВЧ.
Если воспаление было вызвано инфекционными возбудителями, заболевшему показано антибактериальное и противовирусное лечение зоны поражения. При ишиасе, который был вызван появлением грыжи, доктора прибегают к хирургическому вмешательству с помощью микродискэктомии.
Особенности симптомов и лечения воспаления седалищного нерва
Недуг не является обособленным заболеванием. Он считается симптомом серьезных проблем в пояснице или крестцовом отделе.
Обычно признаки воспаления не проходят бесследно и вызывают сильную боль у человека. Заболевание может протекать медленно либо наоборот очень быстро развиваться. Во втором случае симптомы недуга стремительно нарастают за несколько часов. При первых их проявлениях лучше незамедлительно обратиться к специалисту.
Для постановки очага заболевания необходима диагностика. Она включает в себя несколько процедур:
- Осмотр у ревматолога
- МРТ
- Рентгенографию
- Компьютерную томографию
- Ультразвуковое исследование суставов
Я не знаю, сколько раз я слышала что-то подобное от подруг, знакомых, клиенток и клиентов… Сколько раз я говорила что-то подобное сама. Очень много, не сосчитать.
Потому что понятно, как можно устать от работы, но от собственного ребенка устать как бы нельзя! Это же самый любимый человечек, смысл жизни!
Что такое эмоциональное выгорание?
Синдром эмоционального выгорания (СЭВ) – это постепенное истощение, потеря энергии, которая случается с нами из-за психологических, эмоциональных причин (в отличие от физического истощения, которое случается от голода, например).

На первой стадии отдых еще хорошо помогает, но если отдыха долго нет, наступает вторая стадия: истощение.
На этой стадии ресурсов уже нет: часть дел вы уже не можете делать, другую часть делаете хуже. Нет сил на полноценную еду, прогулки, отдых, занятия с детьми – поэтому пельмени, мультики и социальные сети.
Не потому, что вы плохой родитель, а просто истощение не позволяет что-то делать, как раньше. Перепады настроения, вы то плачете, то кричите на детей, потом чувство вины…
Выгорание – это защитная реакция организма на хронический стресс. В стрессе мы хуже спим, недоедаем или переедаем, тело переживает гормональные бури – это подтачивает наш организм. Сил становится все меньше, и меньше, и если стресс не заканчивается, наступает выгорание – полное истощение.
Разве можно выгореть с собственным ребенком?
А если детей двое? Или трое? А если вы воспитываете детей одна или один?
А если у вас нет помощников, или вы должны в одиночку обеспечивать детей? Нагрузка возрастает многократно. А сил больше не становится.
Как проявляется выгорание?
Есть три основных группы симптомов.
1. Эмоциональное истощение
Кажется, что нет сил. Вы очень быстро устаете, общее эмоциональный фон сниженный, настроение может сказать туда-сюда по самому пустяковому поводу. Пропадают прошлые интересы, хочется доползти до дивана и там остаться, окружающие все чаще раздражают, и жизнь в целом кажется серой и безрадостной.
Можно ли выгореть за один день?
Нет, выгорание происходит постепенно. Начинается всё с обычных жизненных трудностей: ну, чувствую себя не очень, ну, не хочу с ребенок делать домашку – а кто хочет? Ну, вставать по утрам тяжело, настроение туда-сюда скачет… Ну и что? Другим еще хуже! Вон наши бабушки в проруби стирали, и ничего, а ты чего разнылась?

Так мы не замечаем, что понемногу истощаемся. Очень тяжело мамам в декрете: кажется, что не от чего выгорать, дома же сидишь! И мы забываем, что мама в декрете находится в постоянном контакте с ребенком, в постоянном психологическом напряжении, и выгорает быстрее остальных.
Поэтому так важно знать, как проявляется СЭВ, замечать его на ранних этапах, когда простой отдых еще помогает.
Про СЭВ уже столько написано, зачем писать отдельно про родителей?
Как сказать, что я не могу больше видеть своих собственных детей? Как сказать, что от их криков голова раскалывается и хочется бежать из дома? А если уже нет сил даже готовить им нормально – как про это рассказать, это же ужасно стыдно! Что я за мать такая?
И я вам точно говорю как мама, и как психолог: то, что переживаете вы, прямо сейчас переживают еще сотни тысяч родителей. Вы не один такой ужасный человек.
Я хорошая мать. И я очень сильно устала.
Если вы выгоревший отец, то скажите себе то же самое: отцы тоже устают и выгорают.
Простуда - это, в первую очередь, результат переохлаждения организма. Начиная бороться с первыми признаками простуды на начальном этапе, можно предотвратить развитие более серьезных заболеваний и воспалительных процессов в организме.

Первые симптомы простуды могут сопровождать и другие более серьезные заболевания. Поэтому, в первую очередь, необходимо убедиться, что признаки проявления болезни действительно связаны с простудой.
Конечно, симптомы начинающейся простуды зависят от того, какой именно орган воспален. Так, осипший голос характерен для ларингита, сильная заложенность носа и его сухость - для ринита, першение и боль в горле - для фарингита.
Но есть и признаки, характерные при возникновении любого вида простуды. Зачастую эти симптомы появляются еще до того, как возникает явное воспаление того или иного органа.
· Озноб, охлаждение кистей и стоп;
Вовремя распознав эти первые признаки простуды, нельзя откладывать лечение в долгий ящик: не будете лечить - состояние ухудшится и даже возможно приведет к осложнениям. А если нанесете своевременный и комплексный удар по начинающемуся заболеванию, уже через сутки снова почувствуете себя здоровым.
Что делать, обнаружив у себя первые признаки недомогания, чтобы остановить распространение заболевания и улучшить общее состояние организма?
3. Избегаем переохлаждения. Во время простуды ни в коем случае нельзя мерзнуть - особенно в тепле нуждаются ноги. Необходимо принять теплую ванну (если нет высокой температуры и если позволяет сердце) или просто попарить ноги горячей водой. Можно добавить в воду травяной настой ромашки, березового листа или зверобоя - они помогают снять воспалительный процесс и успокаивают организм. После ванны следует насухо вытереться теплым полотенцем и немедленно лечь в постель, при этом запастись несколькими комплектами одежды (для смены белья, когда будете потеть).
4. Больше пьем. При первых признаках простуды необходимо, как можно больше стараться потреблять жидкости, даже, если приходится делать это через силу. Лучше всего пить напитки, содержащие витамин С: делать чай с лимоном, черной смородиной, малиной, отвары шиповника. А в промежутках между теплыми отварами рекомендуется потреблять щелочную минеральную воду (вирусы очень боятся щелочи): Свалява, Боржоми, Нарзан и др.
После того, как вы создали для своего организма лучшие условия для борьбы с первыми признаками простуды, необходимо приступить к устранению этих самих неприятных симптомов, то есть начать лечение.
Рассмотрим, что делать, чтобы смягчить первые проявления простуды и не дать распространиться инфекции.
· При высокой температуре растереть тело 3 %-ным раствором уксуса, разведенным водой 1:1, либо водкой или спиртосодержащими напитками.

·Если температура превышает порог более 38,5 градусов, можно принять 1 таблетку аспирина или комплексного препарата на основе парацетомола (грипекс, комбигрипп).
Для усиления защитных сил организма при лечении простуды необходимо принять следующие меры:
· Укрепить иммунную систему с помощью народного средства: мед, чеснок и лимон смешивается в одинаковых пропорциях и употребляется по 1 ч. ложке 3-4 раза в день.
· Принимать гомеопатические препараты, которые зарекомендовали себя в лечении простуды афлубин, инфлюцид, антигриппин, ринитал.
Противовоспалительное действие на организм при лечении простуды оказывают следующие народные и медикаментозные средства:
· Горчица - сухой порошок горчицы насыпают перед сном в носки для прогревания, либо парят ноги в горячей воде с растворенной в ней горчицей (если нет сердечно-сосудистых заболеваний и высокой температуры). Это дает длительный прогревающий эффект и способствует устранению инфекции.
· Куриный бульон - около 150-200 г крепкого куриного бульона, по последним исследованиям, укрепляют защитные силы организма и помогает бороться с инфекциями слизистой носа и горла.
· Пчелиный мед (особенно липовый) - обладает отличным противомикробным и потогонным действием. Горячий чай или молоко с медом снимают первые признаки простуды и мешают распространению инфекции.
· Препараты на основе интерферона (арбидол, амизон, амиксин) усиливают борьбу организма с вирусами и инфекциями, но имеют ряд противопоказаний и побочных эффектов.
Один из первых признаков простуды - першение в горле. Если его игнорировать, то может возникнуть сильный кашель, а на его фоне бронхит или другие серьезные осложнения. Чтобы избежать развития заболевания нужно применять следующие меры:
· Полоскания. Можно полоскать горло раствором фурацилина или раствором соли с содой, добавив туда 2-3 капли йода.
· Рассасывания. Для смягчения горла применяют леденцы с антисептиком (Лисобакт, Прополки, Фарингосепт, Эфизол).
· Прогревания. Необходимо растереть область груди и спину между лопатками согревающим компрессом: ментоловыми бальзамами или водочными настойками. На область шеи можно делать водочный или медовый компресс (либо перцовый пластырь) и держать его до полного остывания.
Инфекция чаще всего проникает в организм именно через нос. Поэтому при первых симптомах проявления простуды особое внимание следует уделить выведению инфекции именно из носовых проходов, чтобы болезнь не перешла в следующую фазу.
· Промывания. Необходимо регулярно промывать нос травяными (ромашка, шалфей) или солевыми растворами. Для этого используют уже готовые растворы с морской водой (Маример или Аквамарис) либо обычный физраствор.
· Закапывания. Можно использовать обычные сосудосуживающие препараты (нафтизин, фармазолин), но более эффективным методом являются все же народные средства. Чтобы вылечить простуду, в нос закапывают сок свежей свеклы, сок алоэ, смешанный с медом, луковый сок или сок чеснока.
· Ингаляции способствуют выведению вирусов из организма и особенно эффективны при лечении первых признаков простуды, когда болезнь еще не развилась.
· Ингаляции проводят на основе травяных сборов (эвкалипта, шалфея, ромашки, коры дуба) либо на основе хвойных эфирных масел. Можно делать ингаляции на основе горячего картофеля - он очень эффективен при поражениях верхних дыхательных путей.
Все перечисленные меры лечения первых признаков простуды эффективны в комплексе. Лучше всего проводить процедуры перед сном, непосредственно перед тем, как лечь в постель, чтобы прогреть организм со всех сторон и воздействовать на простуду, как можно сильнее.
Если все делать правильно, уже на следующее утро симптомы простуды исчезнут, и вы почувствуете себя здоровым человеком.
Читайте также:

